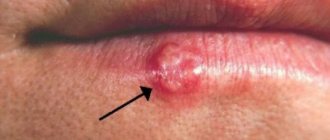
Флюс — это бытовое, немедицинское название целой группы заболеваний, требующих неотложной, а в некоторых случаях и экстренной помощи. Одно из основных проявлений флюса — нарушение формы лица, связанное с осложнением в воспаленном зубе.
Основные группы заболеваний, которые принято называть флюсом: периодонтит, периостит, остеомиелит, абсцесс и флегмона, лимфаденит, одонтогенный синусит.
Периодонтит
— воспаление тканей верхушечной части зуба.
Периостит
– воспаление надкостницы в области зубов.
Остеомиелит
– воспаление кости челюсти, которое в обязательном порядке заканчивается некрозом (омертвением) пораженного участка кости.
Абсцесс
— это ограниченное гнойное воспаление жировой клетчатки.
Флегмона
— это разлитое гнойное воспаление жировой клетчатки.
Под кожей, под слизистой оболочкой, под и между мышцами расположена жировая клетчатка. При обострении одонтогенной инфекции гной распространяется под надкостницу, подмышечные и межмышечные пространства, вызывая воспалительные и отечно-инфильтративные изменения в мягких тканях лица и шеи.
Воспалительные заболевания челюстно-лицевой области (флюс, абсцесс, флегмона) и шеи по локализации разделяют на две основные группы. Первая — это абсцессы и флегмоны, располагающиеся у верхней челюсти. Вторая — это абсцессы и флегмоны, располагающиеся у нижней челюсти.
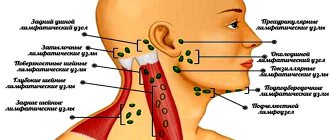
Лимфаденит
– воспаление лимфатического узла (группы лимфоузлов), прилежащих к одонтогенному (зубному) очагу инфекции. Одонтогенный синусит – это чаще воспаление верхнечелюстной (гайморовой) пазухи (гайморит), обусловленное анатомическими особенностями положения корней зубов верхней челюсти, вовлеченных в патологический процесс, при которых корни зубов или выстоят в просвет верхнечелюстной пазухи, или расположены близко ко дну верхнечелюстной пазухи. При этом возникает инфицирование слизистой верхнечелюстной пазухи с последующим развитием синусита.
Содержание:
- Возможные причины
- Стоматологические причины воспаления лимфоузлов на подбородке
- Как понять, что проблема в лимфоузлах
- Диагностические мероприятия
- Как лечат лимфоузлы
- Профилактические меры
При воспалении лимфатических узлов на подборке важно пройти комплексное медицинское обследование. Это состояние могут сопровождать многие заболевания, как имеющие отношение к области стоматологии, так и не сопряженные с ней.
Лимфоузлы — периферические органы лимфосистемы. Они выполняют функции биологического фильтра. Проходя через их ткани, лимфа поступает в разные части тела и внутренние органы.
Если лимфоидная структура увеличилась, значит, есть воспалительный процесс. Нужно как можно скорее выяснить, с какими функциональными нарушениями он связан. Это позволит составить эффективный лечебный план и предотвратить развитие тяжелых осложнений.
Гигрома пальца руки
Внешний вид гигромы пальца руки – опухолевидное образование (похожее на шишку), локализованное на пальце, в области одного из суставов (в некоторых случаях, множественное). Нередко образование за несколько дней достигает 2-3 сантиметров.
Нередко гигрома пальца руки выглядит, как обычная бородавка и точно определить патологию может только доктор при осмотре.
Гигрома на пальце руки (фото которой можно найти в интернете) может самопроизвольно вскрыться и, на первый взгляд, исчезнет с пальца. Но, как правило, через некоторое время опухоль возникает снова, поскольку сама капсула образования никуда не исчезает, но продолжает продуцировать жидкость и наполняться ею. Кроме того, это может спровоцировать появление еще одной или даже нескольких гигром на пальце руки (фото).
Конечно, гигрома не опасна для жизни, но болезненные и неприятные ощущения могут повлиять на изменение качества жизни в худшую сторону.
Возможные причины
Лимфосистема — основа иммунитета. Она не дает распространяться патологическим микроорганизмам, блокирует протекание многих болезненных процессов. При различных заболеваниях лимфоциты начинают активно размножаться, чтобы замедлить воспаление. Тогда лимфоузлы увеличиваются.
Если «разрастаются» структуры, локализующиеся под челюстью и в области шеи, скорее всего, речь идет об инфекции, то есть нарушение обусловлено бактериями. Но иногда состояние возникает и при отсутствии инфекции.
Среди самых распространенных инфекционных причин:
- Простуда, вирусы. Их возбудители поражают ЛОР-органы, наблюдается общая интоксикация. По такому сценарию протекают ангины, фарингит, тонзиллит, ОРВИ, ОРЗ, гайморит, отит и пр.
- Туберкулез. При лимфадените вся шея опухает. В запущенных случаях увеличиваются лимфоидные ткани, находящиеся в области брюшной полости, грудной клетки. Лечится патология консервативным и хирургическим путем.
- Стоматологические проблемы. Пульпит, кариес, пародонтит — все это болезни-провокаторы.
- Токсоплазмоз. Им люди заражаются от домашних животных (чаще всего от кошек). Помимо роста узлов, при этом диагнозе наблюдаются: высокая температура тела, головные боли, увеличение размеров селезенки, печени. Но очень часто болезнь протекает бессимптомно.
- Венерические патологии. Передаются половым путем. На большинство из них тело реагирует очень остро, поэтому уже в первые дни пациент отмечает, что лимфоузлы увеличились и начали болеть, появилась сильная слабость.
- Герпес. Проявляется увеличением объема лимфоидных тканей в районе шеи, под челюстью и в паху. Требует проведения грамотной противовирусной терапии.
Среди факторов неинфекционной природы, приводящих к появлению неблагоприятного симптома:
- Онкология. При этом неважно, диагностирован рак конкретно лимфасистемы или любого внутреннего органа. Но в первом случае с током лимфы раковые клетки быстро разносятся, что способствует образованию метастазов.
- Патологии аутоиммунного характера. Это состояния, при которых иммунная система начинает работать неправильно, чем наносит серьезный урон организму. К данной группе относятся системная волчанка, ревматоидный артрит, сахарный диабет первого типа и др.
- Аллергия. У всех людей проявляется по-разному. Самые частые симптомы — кожные высыпания и зуд. Но может включаться в аллергический процесс и лимфа.
- Травматические повреждения головы, лица. Если возникнет сильный патологический процесс, лимфоциты начинают активно вырабатываться.
Лечение
Лечение флюса можно свести к крылатой фразе на латинском языке: «Ubi pus, ibi incision», что переводится как «Где гной, там разрез». Начинают лечение флюса с устранения причины, которая вызвала флюс. То есть с удаления причинного зуба. Далее приступают к дренированию (опорожнению) гнойного очага путем вскрытия (разреза) в области флюса. Опорожняют гнойник, промывают полость гнойника растворами антисептиков, устанавливают дренаж, по которому будет выделяться гной. Вне зависимости от вида флюса принцип лечения остаются один: вскрытие очага, дренирование.
В послеоперационном периоде проводят ежедневную антисептическую обработку (промывание ) растворами антисептиков. Имеется особенность в лечении данных заболеваний (флюс, периостит, флегмона и др.), которая заключается в том, что сразу после операции и до 1-2 суток отек лица (флюс) может увеличиваться. Это не нужно воспринимать как ухудшение течения заболевания. Дело в том, что любое оперативное вмешательство воспринимается организмом ка травма, и организм отвечает на это увеличением отека тканей в области травмы. Это может сопровождаться увеличением отека век, щеки и т.д. Болевые ощущения при этом уменьшаются и в дальнейшем идут на убыль по мере стихания острых воспалительных явлений. Как правило, после операции назначают антибактериальные препараты, антигистаминные средства и обезболивающие.
Если имеет место запущенный случай флюса, который сопровождается нарушением функции внешнего дыхания (пациент может задыхаться), то назначают гормональные препараты, и даже проводят операцию — трахеотомию. Операция заключается в выполнении разреза в области колец трахеи и установке трубки. По мере уменьшения отека верхних дыхательных путей (глотки, гортани), когда угроза асфиксии (удушья) миновала, трубку из трахеи удаляют, и пациент дышит через естественные дыхательные пути. Длительность назначения препаратов определяется лечащим врачом. Дренаж в ране периодически меняют, и при очищении раны удаляют. Время нахождения дренажа в ране также определяет лечащий врач, исходя из клинической картины течения заболевания. Дренаж может находиться в ране в среднем от 3 до 10 дней.
Если разрез по поводу флюса был произведен через слизистую полости рта, то в дальнейшем дополнительного ушивания раны не требуется. Рана в полости рта заживет самостоятельно (вторичным натяжением). Если разрезы были со стороны кожных покровов, то после стихания острых воспалительных процессов рана может быть зашита. После ушивания раны (а это может быть через 2-4 недели после операции) пациенту также назначают атибактериальные препараты и обезболивающие, рану дренируют.
При неадекватном лечении, а также в запущенных случаях флюса возможны такие осложнения, как удушье, проникновение инфекции в полость черепа, на оболочки головного мозга, на шею и в средостение (часть грудной полости, где расположены жизненно важные органы), проникновение в полость глазницы с поражением зрительного нерва и возникновение системной воспалительной реакции (сепсиса), которая ведет к полиорганной недостаточности и даже к летальному исходу.
Разрезы мягких тканей, которые применяются при хирургическом лечении флюса, должны обеспечивать полноценную санацию гнойного очага и адекватное дренирование. Хирургическое лечение не должно подменяться назначением сильных антибактериальных препаратов. Недопустимы выжидательная тактика, отсрочка в проведении операции, маленькие разрезы, не обеспечивающие адекватное дренирование гнойного очага. Нельзя забывать, что операция при гнойном процессе челюстно-лицевой области и шеи часто является операцией по спасению жизни пациента. Возникновение осложнений более вероятно, когда у пациента имеются сопутствующие хронические заболевания: сахарный диабет, ишемическая болезнь сердца, анемия, сахарный диабет и другие. Пожилой и старческий возраст также являются факторами, которые могут утяжелять течение данного заболевания.
Стоматологические причины воспаления лимфоузлов на подбородке
Так как очень часто в своей работе стоматологи сталкиваются с огромными лимфатическими узлами у пациентов, остановимся более подробно на заболеваниях, вызывающих этот симптом:
- Периодонтит. Может протекать в острой или хронической форме. Приводит к расшатыванию зуба, сильной боли. Если вовремя не получить квалифицированную стоматологическую помощь, возникнет необходимость в удалении пораженной единицы.
- Стоматит. Вызывает появление на слизистых оболочках рта болезненных язвочек. Является результатом травм, низкого иммунитета, авитаминоза. В запущенных случаях вся полость рта покрывается ранами. Тогда наблюдается активная продукция лимфоцитов.
- Пульпит. Воспалительное поражение пульпарных тканей. Очень коварная болезнь. Через пульпу болезнетворные микроорганизмы проникают в лимфатические узлы и другие ткани. Важно как можно скорее очистить каналы и запломбировать их.
- Запущенный кариес. Несмотря на то, что многие люди относятся к кариесу несерьезно, он представляет собой достаточно коварный инфекционный процесс. Если повреждаются глубокие ткани зуба, на помощь организму приходят лимфоузлы — они пытаются обезвредить патологических агентов путем выработки лимфоцитов. Понять это можно по их увеличившемуся размеру.
- Пародонтоз. Обуславливает гипертрофию тканей пародонта, приводит к местной гипоксии. Болевые ощущения пародонтоз не вызывает, поэтому чаще всего о нем пациент узнает случайно во время прохождения медицинского обследования по поводу какого-то другого состояния. Десна при пародонтозе светлеет, межзубные сосочки атрофируются, зубные шейки оголяются. Если вовремя не начать лечение, зубы начнут шататься и выпадать.
- Пародонтит. Недуг, который развивается при нарушении обменных процессов, нервно-соматических отклонениях, некачественной гигиене ротовой полости, дефиците витаминов и минералов. Проявляется кровоточивостью десен, зловонным запахом изо рта, подвижностью зубов.
- Гингивит. Воспалительная реакция в деснах. Появляется на фоне патологий ЖКТ, аллергии, инфекций. У пациента возникает кровоточивость десен даже при незначительном механическом воздействии. Беспокоит чувство жжения во рту. Могут образовываться язвенно-некротизированные участки.
Это далеко не все стоматологические состояния, при которых воспаляются лимфоузлы под подбородком. В медицинской практике таких диагнозов гораздо больше. Это лишний раз доказывает, что самостоятельно больной не сможет понять, почему у него опухла подчелюстная зона.
Виды гигром
Гигромы кисти бывают разных видов:
Мукозные кисты – гигромы возникают на фоне деформирующего артроза суставов. Чаще всего они образовываются у дистального межфалангового сустава – в этом случае гигрома возникает в области ногтевой фаланги, у основания ногтя. Гигрома на пальце руки развивается в том случае, когда остеофиты, имеющиеся при деформирующем артрозе, начинают раздражающе действовать на кожу, подлежащие ткани и капсульно-связочный аппарат. Из-за этого возникает гигрома – образование, полое внутри, в прозрачной капсуле, с прозрачным, желеобразным содержимым.
Когда гигрома возникает на ногтевой фаланге, она начинает давить на ростковую зону ногтя и деформировать его.
Лечение гигромы кисти
Лечение сводится к иссечению кисты. В силу того, что при мукозных кистах кожные покровы над шишкой на кисти руки становятся слабыми, образование иссекается вместе с измененной кожей. После операции производится пластика – как свободными кожными трансплантатами, так и осуществляя сложные кожные реконструкции.
Сухожильные ганглии – это киста, которая образуется из оболочек сухожилий и стенок сухожильных влагалищ. Подобная гигрома кисти может вызывать не только болезненные ощущения, но и ограничение двигательных функций.
Лечение сухожильной ганглии заключается в удалении образования – это не представляет никакой технической сложности. После операций практически не бывает рецидивов и побочных эффектов.
Синовиальные кисты в области кистевого сустава (гигрома кисти) – самый распространенный вид гигром.
Как понять, что проблема в лимфоузлах
Среди симптомов, указывающих на поражение лимфатических узлов:
- боль в области их нахождения;
- мигрени;
- слабость;
- повышение температуры тела;
- дискомфортные ощущения под подбородком;
- неприятная пульсация в нижней челюсти;
- сложности с пережевыванием пищи;
- отек, заметный невооруженным глазом.
В случае развития гнойного процесса кожа в зоне воспаления приобретает красный цвет и становится очень горячей на ощупь. Дополнительно могут проявляться симптомы, характерные для того заболевания, которое спровоцировало нарушение.
Гигрома сустава запястья
Чаще всего гигрома запястья возникает на тыльной поверхности сустава и выглядит, как обычная шишка на кисти руки – округлая и опухолевидная. Гигрома малоподвижна, безболезненна, плотной упруго эластичной консистенции, с неизмененной кожей. По статистике, почти 70 % гигром образуются именно с тыльной стороны запястья.
Если гигрома возникает на тыльной поверхности кисти, то его хорошо видно при сгибании сустава.
Гораздо реже гигрома запястья развивается на ладонной поверхности лучезапястного сустава, в области лучевой артерии (в месте, где обычно проверяют пульс). Такое расположение весьма затрудняет процесс хирургического вмешательства.
Лечение гигромы на запястье руки
Лечение такой гигромы является весьма сложным, так как приходится очень аккуратно выделять кисту в области прохождения лучевой артерии, стараясь ее не повредить. Неаккуратность при операции грозит серьезной травмой артерии, что может нарушить кровоснабжение кисти. Гигрома на запястье руки лечение требует максимально профессионального и аккуратного, поэтому правильную и эффективную операцию провести может только опытный хирург.
Диагностические мероприятия
Обнаружить проблему очень просто — врачу достаточно ощупать область под подбородком и внимательно осмотреть ее. Чтобы установить точную причину болезни, нужно:
- Сдать анализы крови и мочи. По ним можно понять природу «провокатора» (вирусная или бактериальная).
- Сдать биохимию крови.
- Пройти УЗИ лимфоузлов.
Если доктор заподозрит онкологию, больного направляют на компьютерную или магнитно-резонансную томографию, пункционную биопсию. Эти диагностические мероприятия позволяют поставить верный диагноз и подобрать адекватное лечение.
Строение лучезапястного сустава
Лучезапястный сустав очень сложен по своему строению и связано это, во многом, с его многофункциональностью. Для того, чтобы мы могли совершать разнообразные движения запястьем, в суставе «собраны» различные виды костей (лучевая, локтевая, пястные кости, кости запястья, хрящевой суставный диск), соединенных связками, призванными обеспечивать прочность сустава. Именно связки позволяют запястью и кисти двигаться, вращаться и поворачиваться во всех направлениях. Все эти элементы, сливаясь в одном месте, образуют капсулу сустава запястья, в полости которой находится синовиальная жидкость.
Гигрома, «растущая» в лучезапястном суставе, постепенно увеличивается в объемах, «раздвигает» окружающие ткани и связки и, в итоге, выпячивается с тыльной или ладонной стороны запястья, по виду напоминая подвижный шарик.
Как лечат лимфоузлы
Лечебная тактика, выбираемая врачом, напрямую зависит от особенностей клинической симптоматики и поставленного диагноза. Если все дело в бактериальной инфекции, не обойтись без антибиотиков. При вирусах показаны антивирусные препараты и иммуностимуляторы. В случае аутоиммунного нарушения основное внимание уделяется понижению активности специфических маркеров-виновников. Если подтвержден рак, необходимы химиотерапия, операция, прием иммуномодуляторов.
Если лимфоузлы увеличились из-за определенного стоматологического недуга, проводится его поэтапное лечение. Практически сразу после этого проблема повышенной выработки лимфоцитов исчезает сама собой.
Крайне важно, чтобы пациент не грел лимфатический узел и не делал никакие компрессы, если это не назначил ему врач. Такие действия могут усугубить ситуацию и привести к развитию опасных для здоровья осложнений.
Классификация рака лимфоузлов
При наличии в организме какого-либо воспалительного или инфекционного процесса лимфатические узлы реагируют на него увеличением, а иногда даже болезненностью. Если такое состояние не проходит длительное время, то это повод обратиться к врачу, поскольку патологию важно обнаружить на ранней стадии.
Рак лимфоузлов может развиваться в одной из двух форм:
- лимфома Ходжкина (лимфогранулематоз). Наиболее распространенный вариант развития рака лимфатических узлов, встречается в 1/3 случаев обнаружения подобной онкологии как у взрослых, так и у детей. Лимфома Ходжкина считается более благоприятной формой в плане излечения. Даже на 4-й стадии заболевания выживаемость составляет 65%;
- неходжкинская лимфома. Это более серьезная форма рака лимфоузлов, встречаемая в 2/3 случаев. Болезнь быстро прогрессирует, рано появляются метастазы, которые распространяются по всему организму.
Профилактические меры
Никто не застрахован от описываемой проблемы. Но существуют способы, которые минимизируют риск ее возникновения. Среди них:
- получение квалифицированной медицинской помощи при любых недомоганиях;
- ежегодная сдача лабораторных анализов;
- своевременное лечение возникающих стоматологических заболеваний;
- санация полости рта каждые полгода;
- следование врачебным назначениям.
Заботьтесь о своем здоровье, и риск увеличения лимфоузлов будет сведен к минимуму.
Причины возникновения и факторы риска
Рак лимфоузлов имеет несколько возрастных пиков, в которые болезнь диагностируют чаще. Это период с 15 до 30 лет, еще в группу риска попадают люди старше 50 лет. Именно в это время риск развития лимфомы выше. Точные причины появления заболевания неизвестны. Врачи приводят лишь факторы риска, увеличивающие вероятность развития лимфомы:
- длительное взаимодействие с вредными веществами;
- ВИЧ-инфекция и прочие виды иммунодефицита;
- курение и злоупотребление алкоголем;
- радиационное облучение;
- проживание в условиях неблагоприятной экологии;
- беременность в возрасте старше 35 лет;
- вирус Эпштейна-Бара;
- генетическая наследственность.
Стадии
Лимфомы разного вида могут иметь разную степень распространения по организму. С учетом этого выделяют 4 стадии рака лимфоузлов.
- Первая. Поражена только одна область, развивается рак лимфоузлов подмышкой, в области шеи и пр.
- Вторая. Опухолевый процесс распространяется уже на 2 и более групп лимфатических узлов.
- Третья. Кроме лимфоузлов оказываются поражены диафрагма и один орган вне лимфатической системы.
- Четвертая. На последней стадии поражаются ткани вне лимфатической системы, причем сразу в нескольких частях организма. Болезнь захватывает жизненно важные органы, поэтому лечение становится менее результативным.
Когда следует обратиться к врачу
Рак лимфоузлов требует своевременного обнаружения на самой ранней стадии, поскольку от этого зависит прогноз выздоровления. При наличии факторов риска или симптомов заболевания необходимо немедленно обратиться к врачу для проведения соответствующих диагностических мероприятий. В случае с онкологией лимфатической системы пациенту требуется помощь онколога. В нашем онко на 2-м Тверском-Ямском пер. дом 10 работают лучшие специалисты, которые специализируются на диагностике и лечении онкологии разного типа.