Возбудитель герпеса относится к тем вирусам, ко¬торые единожды внедрившись в организм, остаются в нем навсегда. Как можно защититься от опасного заболевания? И как противостоять инфекции, если заражение все-таки произошло?
Герпес (от греч. herpete, что означает «ползти») — широко распространенное заболевание, вызываемое вирусами семейства Herpesviridae, которое насчитывает около 100 микроорганизмов и отличается многообразием клинических проявлений, как правило, хроническим течением, а также различными путями передачи возбудителей инфекции. Из многочисленного семейства герпесвирусов лишь 8 вызывают заболевания человека.
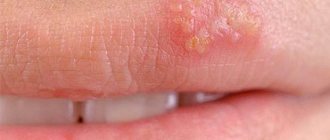
Простой рецидивирующий (повторяющийся) герпес — заболевание, возбудителем которого является вирус простого герпеса (ВПГ), проявляющееся зудящими высыпаниями в виде пузырьков (везикул), которые могут возникать на любом участке кожи и слизистых оболочек. Инфицированпость населения Земли ВПГ чрезвычайно высока, более 95%.
Различают две основные группы ВПГ: 1 и 2 типов (ВПГ-1. ВПГ-11). ВПГ-1 чаше вызывает поражения кожи лица (называемые в народе «лихорадкой» или «простудой»), верхних конечностей, ВПГ-11 — поражение гениталий.
Путешествие вируса в организме
Источником ВПГ-инфекции является больной или вирусоноситель (внешних проявлений болезни нет, но вирус выделяется со слюной, мочой, отделяемым органов мочеполовой системы). Вирус передается контактным, воздушно-капельным путями, при переливании крови и пересадке органов. Во время беременности инфицирование плода может происходить трансплацентарным путем (через плаценту) и во время родов.
Установлено, что в 40% случаев первичное инфицирование ВПГ происходит воздушно-капельным путем в раннем детском возрасте, при этом источником инфекции, как правило, являются члены семьи, имеющие активные признаки герпетической инфекции (обычно рецидивирующий (повторяющийся) герпес губ). Вирус простого герпеса попадает в организм через травмированные кожу или слизистые оболочки (красная кайма губ, слизистые оболочки полости рта, половых органов, конъюнктива), — где появляются типичные пузырьковые высыпания (результат жизнедеятельности вируса), и проникает в кровяное русло и лимфатическую систему. Вирусные частицы достигают нервных узлов (ганглиев) центральной нервной системы, где и сохраняются в неактивном виде пожизненно. Например, при герпесе лица вирус сохраняется в ганглиях тройничного нерва, при герпесе гениталий — в ганглиях пояснично-крестцового отдела позвоночника. Из нервных ганглиев начинается движение вирусных частиц на периферию — кожу, слизистые оболочки, и развивается очаг инфекции при рецидиве.
В определенных условиях ВПГ размножается в лимфоцитах (клетки крови), что приводит к их поражению и нарушению генетических механизмов, контролирующих иммунные реакции. Клинически это проявляется в частых простудных заболеваниях, снижении работоспособности, слабости, повышении температуры тела, увеличении лимфатических узлов.
Рецидивирующее течение заболевания наблюдается у 17-50% населения, инфицированного ВПГ. Обострения герпеса возникают после различных провоцирующих факторов: переохлаждения, психической или физической травмы (стоматологических, гинекологических врачебных манипуляций), приема алкоголя, на фоне гормональных всплесков («менструальный герпес»). Известен «солнечный герпес», который появляется под воздействием ультрафиолетовых лучей.
Однако стоит отметить, вирус герпеса может в течение жизни человека ни разу не проявиться в виде болезни.
Возможные последствия лечения зубов при проявлении герпеса
Последствия посещения стоматолога в период проявления герпеса могут быть различными.
Самозаражение — самая распространенная угроза, инфекция может поразить полость рта. В результате пациенту придется значительно дольше бороться с воспалениями, испытывать неприятные ощущения. Инфекция может поразить импланты и протезы, замена которых ощутимо отразится на семейном бюджете.
Дополнительное инфицирование — следствие травмирования воспаленных участков. Стоматолог может случайно повредить пузырьки.
Любые хирургические вмешательства снижают иммунитет, удаление зуба — не исключение, в результате организм недостаточно сил тратит на борьбу с герпесом, восстановительный процесс затягивается. Велика вероятность появления дополнительных очагов.
Вероятность негативных последствий после посещения кабинета стоматолога велика, при этом в определенных случаях откладывать лечение нельзя. К таким случаям относится:
- острая зубная боль;
- стремительное распространение инфекции в полости рта;
- гнойные выделения на деснах;
- повышение температуры, связанное с зубами;
- травма зуба.
Если нет возможности перенести визит к стоматологу, следует предупредить специалиста о заболевании, предоставить информацию об используемых препаратах. Опытный врач примет меры для снижения вероятности осложнений после лечения.
Появление герпеса после посещения стоматолога — распространенное явление. При этом не стоит принимать спонтанных решений, предъявлять обвинения специалисту. Согласно статистическим исследованиям, проявление герпеса после посещения стоматолога в большинстве случаев — результат стресса. Страх, перевозбуждение негативно отражаются на состоянии всего организма, снижают защитные функции. Существует вероятность заражения вирусом и в кабинете стоматолога, для исключения негативных последствий следует посещать специалистов с безупречной репутацией, акцентировать внимание на соблюдении санитарно-гигиенических норм.
Многолик, коварен
Свойства ВПГ таковы, что в инфекционный процесс могут вовлекаться практически все органы человека, что позволяет говорить о герпесе, как о «герпетической болезни» с преимущественным поражением той или иной системы органов. Например, могут быть поражены глаза, ЛОР-органы (глотка, гортань, ухо), легкие, половые органы, желудочно-кишечный тракт, центральная нервная система (оболочки мозга, нервы), кожа и слизистые оболочки (лицо, губы, слизистая полости рта) и пр.
Частота и интенсивность обострений при рецидивирующем герпесе зависят от активности (агрессивности) возбудителя, а также от сопротивляемости организма человека.
Обострения герпетической инфекции далеко не всегда сопровождаются появлением типичных высыпаний в виде пузырьков. Коварство герпеса заключается в том, что очень часто человек, не подозревая, становится источником инфекции для окружающих. Это относится и к герпесу лица и к герпесу половых органов, который зачастую проявляется только выраженной болью (соответственно в области лица или в малом тазу).
При обострении герпеса (при появлении высыпаний) пациент становится остро заразным. Поцелуй любимого человека или родственника во время обострения может привести к появлению герпеса у здорового ранее человека. К тому же, при неблагоприятном стечении обстоятельств, несоблюдении правил личной гигиены могут возникнуть условия для самозаражения. Так, вирус, из очага на губах может быть занесен руками в глаза, половые органы. При наличии микротравм в этих областях возникают новые очаги заболевания: герпес глаз или генитальный герпес.
Генитальный герпес
Генитальный герпес (ГГ) — одна из наиболее распространенных инфекций органов мочеполовой системы, чаще вызываемая ВПГ-11. Инфицирование происходит при тесном физическом контакте с больным или вирусоносителем при генитальном, орально-генитальном, генито-ректальным и орально-анальном контактах. Различают первичный и рецидивирующий генитальный герпес.
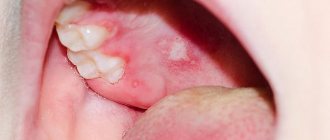
При первичном генитальном герпесе инкубационный период (период от заражения до появления первых симптомов инфекции) составляет 1-10 дней и отличается от последующих рецидивов более тяжелым и продолжительным течением. Клинические симптомы первичного ГГ развиваются лишь у 10% инфицированных и характеризуются появлением на слизистых оболочках половых органов и прилежащих участках кожи единичных эрозий или сгруппированных небольших пузырьков, наполненных жидкостью, с покраснением вокруг них. Через 2—4 дня содержимое пузырьков мутнеет, и они лопаются, образуя мокнущие язвочки, которые затем заживают. Субъективно больных беспокоят зуд, жжение, болезненность в области очага поражения. У части больных отмечается повышение температуры тела до 38° С, болезненное увеличение паховых лимфатических узлов. При благоприятном течении заболевания через 5-7 дней корочки отпадают и на их месте остается пятно. Даже при отсутствии лечения симптомы заболевания обычно проходят самостоятельно через 2-3 недели. Впоследствии у многих заболевание повторяется, причем время до очередного рецидива может колебаться от нескольких недель до нескольких лет.
Рецидивирующий генитальный герпес характеризуется хроническим течением, нарушением половой и репродуктивной функций пациентки. Болезнь трудно поддается терапии. Герпетические высыпания могут появляться на больших и малых половых губах, слизистой оболочке влагалища, шейке матки, в промежности. Продолжительность высыпаний не превышает 3—5 дней. В ряде случаев при рецидиве видимые высыпания вообще не обнаруживаются, а появляются отечность, зуд, чувство дискомфорта в области половых органов. Заболевание может сопровождаться повышением температуры, обшей слабостью и недомоганием, увеличением и болезненностью паховых лимфатических узлов (чаще с одной стороны).
Особенностью генитального герпеса является многоочаговость: в патологический процесс нередко вовлекаются нижний отдел мочеиспускательного канала (уретра, мочевой пузырь, что проявляется болями и резями в начале мочеиспускания, учащенным мочеиспусканием) и слизистая оболочка прямой кишки (возникают рецидивирующие трещины), а также верхние отделы полового тракта (матка, яичники и маточные трубы). В последнем случае возможно появление слизистых выделений из влагалища, периодических болей в малом тазу, в области проекции матки, яичников (симптомы раздражения тазового нервного сплетения). Причем эти симптомы часто связаны с определенной фазой менструального цикла (с овуляцией или околоменструальным периодом). Не редко вирусная природа болезни не распознается, пациентки длительно и безрезультатно лечатся у гинекологов антибактериальными и противогрибковыми препаратами.
Когда лечить зубы нужно даже при наличии «простуды» на губе
Давайте теперь остановимся на ситуациях, когда лечить зубы при наличии герпеса на губах не просто можно, но еще и необходимо:
- срочное удаление зуба при герпесе на губе: то есть именно срочно обращение (а не плановое) – потому что удаление в этом случае облегчает состояние пациента. А если зуб не удалить, то могут начаться осложнения, вплоть до госпитализации в отделение челюстно-лицевой хирургии и операции,
- сильнейшая зубная боль, которая не проходит после приема обезболивающих,
- флюс (периостит) и загноение десен,
- сильное разрушение зуба, которое сопровождается различными признаками – болезненностью, кровотечением, головной болью, воспалением десен: такая ситуация возможна при сколе натуральной коронки или смещении протеза,
- высокая температура на фоне зубной боли или боли в челюсти.
Здесь чаще всего проводят именно срочное удаление, реже – установку временной пломбы, вскрытие надкостницы для оттока гнойных масс, снятие поврежденного протеза (и его дезинфекцию). Дополнительно стоматолог применяет повышенные меры для сохранения стерильности рабочей области, а в помещении потом проводится санитарная уборка и кварцевание воздуха. Пациенту выписывают препараты для ускорения реабилитации – антибиотики, ротовые ванночки с отваром ромашки или коры дуба.
«У ребенка ночью сильно разболелся зуб, не спал вообще, не мог. А анальгин не помогал. Утром позвонила зубному, чтобы понять, что делать. Ведь у малого простуда соскочила, а это же заразно. Но в больнице сказали приводить, посмотрят. В итоге, дернули этот зуб, был пульпит. И таблеток еще кучу выписали».
Анна Л., г. Екатеринбург, отзыв с сайта otzonik.com
Осложнения генитального герпеса
К осложнениям генитального герпеса относятся сухость и образование болезненных кровоточащих трещин на слизистых оболочках наружных половых органов, возникающих при механическом воздействии (например, при половом акте).
Особое место среди других осложнений занимает болевой синдром, обусловленный специфической герпетической невралгией тазового нервного сплетения. При этом женщины предъявляют жалобы на периодически возникающие тянущие боли внизу живота, в области проекции яичников, отдающие в поясничную область и прямую кишку, боли в промежности. Боль при рецидивирующем герпесе может возникать независимо от наличия кожных высыпаний, что в значительной мере затрудняет диагностику. Рецидивирующий генитальный герпес, нарушая нормальную половую жизнь пациенток, нередко является причиной нервно-психических расстройств, приводит к конфликтам в семье.
Генитальный герпес у части женщин является причиной невынашивания беременности и бесплодия.
Диагностика
При возникновении подозрений на наличие простого герпеса заниматься самолечением не следует. Необходимо срочно, не откладывая и не маскируя высыпания, прийти на прием к дерматовенерологу. Важное значение для установления правильного диагноза имеет тщательно собранный анамнез (опрос пациентки). Для герпеса, независимо от места проявления патологического процесса, характерно волнообразное течение, когда болезненные состояния сменяются периодами благополучия, даже без лечения. Наличие пузырьковых высыпаний на коже и слизистых оболочках, выраженная субъективная симптоматика (зуд, жжение) позволяет врачам визуально поставить диагноз простого герпеса, своевременно назначить лечение и информировать больного об опасности заражения полового партнера.
Достоверно подтвердить герпетическую природу заболевания при отсутствии типичных проявлений на коже и слизистых оболочках позволяют только лабораторные методы исследования, которые принципиально делятся на две группы:
- выделение и идентификация ВПГ из инфицированного материала (материалом для анализа служат соскоб из очага поражения, кровь, моча, слюна, слезная жидкость, спинно-мозговая жидкость, отделяемое канала шейки матки, влагалища, уретры, прямой кишки);
- выявление специфических антител (защитных белков) к вирусу герпеса в сыворотке крови — серодиагностика.
Тревожные симптомы после посещения стоматолога:
- боль в области десен, губ, которая постепенно переходит в жжение;
- сильное покраснение;
- появление пузырьков на губах.
Если пациент сталкивается с проблемой герпеса первый раз, тем более, после посещения стоматолога, без квалифицированной консультации не обойтись. Самолечение может стать причиной негативных последствий, без практического опыта сложно ставить точные диагнозы. Герпес — не единственное вирусное заболевание, которое сопровождается воспалительными процессами, высыпаниями на губах. От точности диагноза зависит продолжительность и эффективность лечения. Перед и после посещения стоматолога следует тщательно обработать воспаленные участки на губах, нанести специальную мазь.
Герпес — распространенное заболевание, опытный стоматолог грамотно подойдет к лечению, выполнит только манипуляции, без которых невозможно обойтись. К примеру, острая зубная боль — повод для незамедлительного хирургического вмешательства. Аккуратное лечение исключает случайное травмирование воспаленных участков, к выбору стоматологической клиники следует относиться ответственно, от уровня квалификации врача зависит здоровье.
Стоматолог имеет право отказывать в лечении пациентам с явными проявлениями вирусных заболеваний с целью предотвращения распространения инфекции, заражения других посетителей клиники. Нельзя настаивать на лечении, рисковать собственным здоровьем, безопасностью окружающих. Людям, у которых основной причиной проявления герпеса является нервозность, рекомендуется за несколько дней до лечения начать прием седативных препаратов.
Выделение и идентификация ВПГ
В специализированных вирусологических лабораториях ВПГ выделяют с помощью культурального метода. Суть его заключается в том, что материал для исследования (содержимое герпетических высыпаний, выделения человека) подсаживают на специально выращенные клетки, в которых начинает размножаться вирус. Затем, через 5 дней, по характерным изменениям определяют наличие ВПГ. Таким образом, можно точно сказать, что данное заболевание имеет герпетическую природу.
Для идентификации возбудителя ВПГ широко используется метод полимеразной цепной реакции (ПЦР), позволяющий узнать, какой тип вируса герпеса имеется в организме. Материал для НИР забирают специальной щеточкой из мест высыпаний. Метод ПНР обладает высокой чувствительностью, выполняется за 24—48 часов.
Серодиагностика
Антитела к вирусу герпеса появляются в сыворотке крови к 4-7-му дню после первичного заражения, достигают пика через 2-3 недели и могут сохраняться всю жизнь. Устанавливают диагноз по характерному приросту антител и определению их класса. Например, выявление определенного уровня иммуноглобулинов М (антител) говорит о первичном инфицировании человека или об обострении герпеса. Выявление определенного уровня иммуноглобулинов G свидетельствует о том, что организм человека встречался с вирусом, при этом выработались антитела — человек инфицирован, но не заразен для окружающих. Результат известен на следующий день. Анализ может быть повторен с интервалом в несколько дней.
Опоясывающий герпес и герпес-ассоциированная боль
Опоясывающий герпес (ОГ) — спорадическое заболевание, представляющее собой реактивацию латентной вирусной инфекции, вызванной вирусом герпеса 3-го типа (Varicella zoster virus (VZV)). Заболевание протекает с преимущественным поражением кожи и нервной системы.
VZV является этиологическим агентом двух клинических форм заболевания — первичной инфекции (ветряной оспы) и ее рецидива (опоясывающего герпеса). После перенесенной, как правило, в детском или подростковом возрасте первичной инфекции (ветряной оспы) вирус переходит в латентное состояние, локализуясь в чувствительных ганглиях спинномозговых нервов. Общность возбудителя ветряной оспы и опоясывающего лишая была установлена еще до выделения вируса с помощью серологических реакций, в которых в качестве антигена использовалась жидкость, полученная из пузырьков на коже пациентов. Позднее методом геномной гибридизации было доказано, что в остром периоде заболевания опоясывающим лишаем частота выявления VZV составляет 70–80%, а у лиц без клинических проявлений, но имеющих антитела, ДНК вируса определяется в 5–30% нейронов и глиальных клеток.
Распространенность опоясывающего лишая в различных странах мира составляет от 0,4 до 1,6 случаев заболевания на 1000 пациентов/в год в возрасте до 20 лет и от 4,5 до 11,8 случаев на 1000 пациентов/в год в старших возрастных группах. Вероятность заболевания опоясывающим лишаем в течение жизни составляет до 20%. Основным фактором риска его возникновения является снижение специфического иммунитета к VZV, возникающее на фоне различных иммуносупрессивных состояний.
Клиническая картина ОГ
Клиническая картина ОГ складывается из кожных проявлений и неврологических расстройств. Наряду с этим у большинства больных наблюдаются общеинфекционные симптомы: гипертермия, увеличение региональных лимфатических узлов, изменение ликвора (в виде лимфоцитоза и моноцитоза). Приблизительно 70–80% пациентов с ОГ в продромальном периоде предъявляют жалобы на боли в пораженном дерматоме, в котором впоследствии проявляются кожные высыпания. Продромальный период обычно длится 2–3 дня, но нередко превышает неделю. Высыпания при ОГ имеют короткую эритематозную фазу, часто она вообще отсутствует, после чего быстро появляются папулы. В течение 1–2 дней эти папулы превращаются в везикулы, которые продолжают появляться в течение 3–4 дней — везикулярная форма herpes zoster. На этой стадии на коже могут присутствовать элементы всех типов. Элементы склонны к слиянию. Пустулизация везикул начинается через неделю или даже раньше после появления первых высыпаний. Через 3–5 дней на месте везикул появляются эрозии и образуются корочки. Если период появления новых везикул длится более одной недели, это указывает на возможность наличия иммунодефицитного состояния. Корочки обычно исчезают к концу 3-й или 4-й недели. Однако шелушение и гипо- или гиперпигментация могут надолго оставаться после разрешения ОГ.
Болевой синдром является наиболее мучительным проявлением ОГ. У одних пациентов сыпь и боль имеют относительно короткую длительность, у 10–20% пациентов возникает постгерпетическая невралгия (ПГН), которая может длиться месяцы и годы, значительно снижает качество жизни, доставляет большие страдания, может приводить к потере независимости и сопровождается существенными финансовыми затратами. Эффективное лечение болевого синдрома, ассоциированного с ОГ, является важной клинической задачей.
Герпес-ассоциированная боль
Согласно современным представлениям болевой синдром при ОГ имеет три фазы: острую, подострую и хроническую. Если в острой фазе болевой синдром носит смешанный (воспалительный и нейропатический) характер, то в хронической фазе — это типичная нейропатическая боль (рис.). Каждая из перечисленных фаз имеет свои особенности лечения, основанные на патогенетических механизмах болевого синдрома и подтвержденные контролируемыми клиническими исследованиями.
Острая герпетическая невралгия
Боль при острой герпетической невралгии возникает как правило в продромальную фазу и длится в течение 30 дней — это время, необходимое для разрешения сыпи. У большинства пациентов появлению сыпи предшествует чувство жжения или зуд в определенном дерматоме, а также боль, которая может быть колющей, пульсирующей, стреляющей, носить приступообразный или постоянный характер. У ряда больных болевой синдром сопровождается общими системными воспалительными проявлениями: лихорадкой, недомоганием, миалгиями, головной болью. Определить причину боли на этой стадии крайне сложно. В зависимости от ее локализации дифференциальный диагноз следует проводить со стенокардией, межреберной невралгией, острым приступом холецистита, панкреатита, аппендицита, плевритом, кишечной коликой и др. Причина болевого синдрома становится очевидной после появления характерных высыпаний. В типичных случаях продромальный период длится 2–4 дней, не более недели. Интервал между началом продромального периода до появления высыпаний — это время, необходимое для репликации реактивированного VZV в ганглии и переноса по кожному нерву в нервные окончания в дермоэпидермальном соединении. Еще некоторое время занимает репликация вируса в коже с последующим образованием воспалительных реакций. Непосредственной причиной продромальной боли является субклиническая реактивация и репликация VZV в нервной ткани. В экспериментальных исследованиях на животных было показано, что в местах репликации VZV повышается концентрация нейропептида Y в нервной ткани, являющегося маркером нейропатической боли [1]. Присутствие выраженной боли в продромальном периоде увеличивает риск более выраженной острой герпетической невралгии и вероятность развития впоследствии постгерпетической невралгии.
У большинства иммунокомпетентных пациентов (60–90%) сильная, острая боль сопровождает появление кожной сыпи. Выраженность острого болевого синдрома увеличивается с возрастом. Сильная боль отмечается также чаще у женщин и при наличии продрома. Характерной особенностью острой герпетической невралгии является аллодиния — боль, вызванная действием неболевого стимула, например прикосновением одежды. Именно аллодиния в остром периоде является предиктором возникновения постгерпетической невралгии [2, 3]. Отсутствие аллодинии, наоборот, хороший прогностический признак и может предполагать выздоровление в течение трех месяцев.
Подострая герпетическая невралгия
Подострая фаза герпетической невралгии начинается после окончания острой фазы и длится до начала постгерпетическй невралгии. Другими словами, это боль, которая длится более 30 дней от начала продрома и заканчивается не позднее 120 дней (рис.). Подострая герпетическая невралгия может переходить в постгерпетическую невралгию. К факторам, предрасполагающим к продолжению боли, относят: более старший возраст, женский пол, наличие продрома, массивные кожные высыпания, локализация высыпаний в области иннервации тройничного нерва (особенно области глаза) или плечевого сплетения, сильную острую боль, наличие иммунодефицита [3, 4].
Постгерпетическая невралгия
Согласно определению Международного форума по лечению герпеса ПГН определяют как боль, длящуюся долее четырех месяцев (120 дней) после начала продрома. ПГН, особенно у пожилых пациентов, может длиться в течение многих месяцев или лет после заживления высыпаний. При ПГН можно выделить три типа боли: 1) постоянная, глубокая, тупая, давящая или жгучая боль; 2) спонтанная, периодическая, колющая, стреляющая, похожая на «удар током»; 3) боль при одевании или легком прикосновении у 90%.
Болевой синдром, как правило, сопровождается нарушениями сна, потерей аппетита и снижением веса, хронической усталостью, депрессией, что приводит к социальной изоляции пациентов.
ПГН рассматривают как типичную нейропатическую боль, возникающую в результате поражения или дисфункции соматосенсорной системы. В ее патогенезе участвует несколько механизмов.
- Повреждение нерва нарушает передачу болевых сигналов, что приводит к усилению активности нейронов высших порядков (деафферентационная гипералгезия) [6–8].
- Нервные волокна, поврежденные VZV, могут генерировать спонтанную активность в месте повреждения или других участках по ходу нерва (спонтанная эктопическая активность поврежденных аксонов).
- Повреждение или воспаление нерва в результате реактивации вируса приводит к снижению порога активации ноцицепторов, активации мочащих ноцицепторов — периферической сенситизации [5, 9].
- В результате перечисленных изменений в периферических отделах соматосенсорной системы происходит усиление активности центральных ноцицептивных нейронов, формирование новых связей между ними при условии продолжения боли — центральная сенситизация [10–12]. Системы распознавания болевых и температурных стимулов характеризуются повышенной чувствительностью к незначительным механическим раздражителям, вызывая выраженную боль (аллодинию).
У большинства пациентов боль, связанная с ПГН, уменьшается в течение первого года. Однако у части пациентов она может сохраняться годами и даже в течение всей оставшейся жизни, причиняя немалые страдания. ПГН оказывает значительное отрицательное влияние на качество жизни и функциональный статус пациентов, у которых могут развиваться тревога и депрессия.
Как уменьшить риск ПГН?
Этот вопрос является наиболее важным для любого врача, занимающегося лечением пациента с ОГ, и включает раннее начало этиотропной (противовирусной) терапии и адекватное обезболивание в острой стадии.
Противовирусная терапия. Результаты многих клинических исследований показали, что назначение противовирусных препаратов уменьшает период вирусовыделения и образование новых очагов, ускоряет разрешение сыпи и уменьшает тяжесть и продолжительность острой боли у пациентов с ОГ. Так, в контролируемых исследованиях с использованием рекомендуемых дозировок время до полного прекращения болевого синдрома при назначении фамцикловира составило 63 дня, а при назначении плацебо — 119 дней. В другом исследовании была показана большая эффективность валацикловира по сравнению с ацикловиром: болевой синдром при назначении валацикловира (Валавира) исчезал полностью через 38 дней, а при назначении ацикловира через 51 день. Валацикловир и фамцикловир имеют сходный эффект на герпес-ассоциированную боль у иммунокомпетентных пациентов [13, 23]. Таким образом, противовирусная терапия показана не только для скорейшего купирования кожных проявлений, но и острой фазы болевого синдрома.
Во всех контролируемых клинических исследованиях по противовирусной терапии (
) рекомендуется начало терапии в течение 72 часов от начала высыпаний [1, 14].
Эффективность противоболевого действия противовирусной терапии, начатой в более поздние сроки, систематически не изучалась, однако многочисленные клинические данные говорят о том, что и поздно начатая терапия также может влиять на длительность и выраженность острого болевого синдрома.
Противоболевая терапия. Эффективное купирование острого болевого синдрома при ОГ является важнейшим этапом профилактики ПГН. Целесообразно поэтапное лечение зостер-ассоциированного болевого синдрома во всех его фазах. Так, при лечении острой и подострой герпетической невралгии противоболевая терапия состоит из трех основных этапов:
- 1-й этап: Аспирин, парацетамол, нестероидные противовоспалительные средства (НПВС);
- 2-й этап: опиоидные анальгетики, включая трамадол;
- 3-й этап: препараты с центральным анальгетическим действием (трехциклические антидепрессанты, антиконвульсанты).
Учитывая, что в нашей стране имеются известные организационные трудности при назначении опиоидных анальгетиков, при недостаточной эффективности простых анальгетиков и НПВС необходимо переходить к назначению препаратов с центральным действием.
Лечение постгерпетической невралгии
В настоящее время выделяют 5 основных групп лечебных средств: антиконвульсанты, трициклические антидепрессанты, пластырь с лидокаином, капсаицин, опиоидные анальгетики [21].
Антиконвульсанты: габапентин и прегабалин — два наиболее часто используемых для купирования невропатической боли, связанной с ПГН, антиконвульсанта. Препараты чаще применяются в начале развития ПГН для уменьшения острого компонента невропатической боли. В одном из исследований [15] у пациентов, принимавших габапентин, у 43,2% уменьшилось восприятие боли при 12,1% в группе плацебо. В аналогичном испытании [16] прегабалин также способствовал уменьшению числа пациентов с ПГН, особенно в возрасте 65 лет и старше. По-видимому, габапентин и прегабалин одинаково эффективны в отношении уменьшения невропатической боли [17]. Габапентин является препаратом первого выбора для лечения любого типа невропатической боли, относится к числу наиболее хорошо изученных и широко используемых в практике невролога средств для купирования болевого синдрома при ПГН. Это структурный аналог гамма-аминомасляной кислоты (ГАМК). Габапентин усиливает синтез ГАМК, стимулируя активность глутаматдекарбоксилазы; модулирует активность NMDA-рецепторов; блокирует a-2-d-субъединицы потенциалзависимых кальциевых каналов и тормозит вход Са2+ в нейроны; снижает высвобождение моноаминов и активность натриевых каналов; уменьшает синтез и транспорт возбуждающего нейромедиатора глутамата; способствует уменьшению частоты потенциалов действия периферических нервов. Концентрация габапентина в плазме крови достигает пика через 2–3 ч после приема, период полувыведения 5–7 ч. Интервал дозирования не должен превышать 12 ч, биодоступность составляет 60%. Прием пищи не влияет на фармакокинетику препарата, антациды снижают его концентрацию в крови, поэтому принимать габапентин следует не ранее чем через 2 ч после приема антацидов. Выводится с грудным молоком; действие препарата на организм ребенка не изучено. Крайне редко развиваются побочные реакции: легкое головокружение, сонливость. Габапентин усиливает эффект лидокаина и антидепрессантов. Следует воздерживаться от сочетания его с алкоголем, транквилизаторами, антигистаминными препаратами, барбитуратами, снотворными средствами, наркотиками. Препарат имеет важные преимущества при лечении невропатической боли: безопасность, низкий потенциал взаимодействия с другими препаратами, хорошая переносимость, он не метаболизируется в печени. Габапентин — препарат выбора для лечения пожилых людей при полифармакотерапии, удобен при использовании, доказана его высокая эффективность.
Схема применения габапентина. Начальная доза: 1-й день 300 мг вечером; 2-й день по 300 мг 2 раза (днем и вечером); 3-й день по 300 мг 3 раза. Титрование: 4–6 день 300/300/600 мг; 7–10 день 300/600/600 мг; 11–14 день 600/600/600 мг. Cуточная терапевтическая доза 1800–3600 мг, поддерживающая доза 600–1200 мг/сут.
Прегабалин обладает сходным с габапентином механизмом действия, однако не требует медленного титрования и поэтому более удобен при клиническом применении. Препарат назначают два раза в сутки. Начальная доза 75 мг два раза, суточная терапевтическая доза 300–600 мг. Проведено несколько рандомизированных клинических исследований эффективности прегабалина при постгерпетической невралгии, в которых было показано быстрое развитие противоболевого эффекта (в течение первой недели приема), хорошая переносимость, простота применения и уменьшение нарушений сна, связанных с болевым синдромом [22].
Антидепрессанты. Препараты этой группы, особенно трициклические (нортриптилин и амитриптилин), являются важными компонентами в лечении боли при ПГН. Благодаря активации нисходящих серотонин- и норадреналинергических антиноцицептивных систем и способности блокировать натриевые каналы антидепрессанты блокируют восприятие боли. В клинических исследованиях эффективности трициклических антидепрессантов в уменьшении боли при ПГН от 47% до 67% пациентов сообщили об «умеренном до превосходного» эффекте купирования болевого синдрома, причем сообщалось об эквивалентном действии амитриптилина и нортриптилина [17]. Однако нортриптилин не вызывает большого числа антихолинергических эффектов, поэтому может быть более предпочтительным по сравнению с амитриптилином.
Пластырь с 5% лидокаином апплицируется на зону воздействия в начале хронизации боли или сразу после установления диагноза ПГН. Пластырь накладывают на интактную, сухую, невоспаленную кожу. Его не используют на воспаленной или поврежденной коже (т. е. во время активных герпетических высыпаний). Лидокаин является антагонистом ионных натриевых анналов, анальгетический эффект развивается в результате предотвращения генерации и проведения потенциалов нейрональной активности, путем связывания натриевых каналов гиперактивных и поврежденных ноцицепторов. Пластырь с 5% лидокаином обладает местным действием и почти не оказывает системных влияний. В нескольких работах показано, что пластырь с лидокаином уменьшает интенсивность боли по сравнением с плацебо [18]. В сравнительных исследованиях эффективности 5% лидокаина и прегабалина показана их одинаковая эффективность [19]. Капсаицин, изготовляемый из красного перца и оказывающий раздражающее действие, используется в виде мази или пластыря. При нанесении на кожу истощает запасы пептидергических нейромедиаторов (например, вещество Р) в первичных ноцицептивных афферентах. Препарат должен наноситься на область поражения 3–5 раз в день для поддержания длительного эффекта. Несмотря на то, что в ряде исследований показана эффективность капсаицина в отношении ПГН, у многих пациентов часто наблюдались существенные побочные реакции: так, треть больных сообщали о развитии «невыносимого» раздражающего эффекта препарата, что значительно ограничивает его клиническое применение при ПГН.
Опиоидные анальгетики (оксикодон, метадон, морфий) также могут использоваться в лечении ПГН. Они уменьшают невропатическую боль благодаря связыванию опиоидных рецепторов в ЦНС либо ингибированию обратного захвата серотонина или норадреналина в периферических нервных окончаниях — нервных синапсах. Согласно результатам исследований, оксикодон по сравнению с плацебо способствует большему облегчению боли и уменьшает тяжесть аллодинии, но вызывает развитие таких побочных реакций, как тошнота, запор, сонливость, потеря аппетита, лекарственная зависимость [20]. Сравнительное изучение эффективности опиоидов и трициклических антидепрессантов продемонстрировало их эквивалентную эффективность.
В разделе «Лечение постгерпетической невралгии» в Европейских рекомендациях 2009 [21] по лечению нейропатической боли выделяют терапию первой линии (препараты с доказанной эффективностью — класс А): прегабалин, габапентин, лидокаин 5%. Препараты второй линии (класс В): опиоиды, капсаицин.
При лечении пациентов с ПГН целесообразно соблюдать определенные этапы.
Вначале назначают препараты первой линии: габапентин (прегабалин), или ТЦА, или местные анестетики (пластины с 5% лидокаином). Если удается достигнуть хорошего снижения боли (оценка боли по ВАШ –3/10) при допустимых побочных эффектах, то лечение продолжают. Если ослабление боли недостаточно, то добавляют другой препарат первого ряда. При неэффективности средств первого ряда можно назначить препараты второго ряда: трамадол или опиоиды, капсаицин, нефармакологическую терапию. В комплексной терапии постгерпетической невралгии используют также нефармакологическую терапию: иглорефлексотерпию, обезболивающий аппарат ЧЭНС, наиболее перспективным и эффективным методом является нейростимуляция.
Лечение ПГН является крайне сложной задачей. Даже при использовании различных противоболевых препаратов и направлении к специалисту-алгологу не всегда удается добиться исчезновения болевого синдрома.
Литература
- Dworkin R. H. Johnson R. W., Breuer J., Gnann J. W., Levin M. J. Recommendation for management of herpes zostr // Cln Infec Dis. 2007; 44: (Supl 1): S1–S26.
- Dworkin R. H., Nagasako E. V., Johson R. W., Griffin D. R. Acute pain in herpes zoster: tue famciclovir database project // Pain. 2001; 94: 113–119.
- Hope-Simpson R. E. Postherpetic neuralgia // J. R. Coll Gen. Pract. 1975; 157: 571–675.
- Choo P., Galil K., Donahue J. G. Walker et al. Risk factors for postherpetic neuralgia // Arch. Intern. Med. 1997; 157: 1217–1224.
- Garry E. M., Delaney A., Anderson H. A. et al. Varicella oster virus induces neuropathic changes in rat dorsal root ganglia and behavior reflex sensitization that is attenuated by gabapentin or sodium channel blocking drugs // Pain. 2005; 118: 97–111.
- Yung B. F., Johnson R. W., Griffin D. R., Dworkin R. H. Risk factors for postherpetic neuralgia in patients with herpes zoster // Neurology. 2004; 62: 1545–1551.
- Jonson R. W. Zoster-associated pain: what is know, who is at risk and how can it be managed? // Herpes. 2001, 14 Supplement; 2: 31A–34A.
- Tal. M., Bennett G. J. Extra territoiral pain in rats with a peripheral mononeuropathy: mechano-hyperalgesia and mechano-allodenia in the territory of an uninjured nerve // Pain. 1994; 57: 375–382.
- Oaklander A. L. The density of remaining nerve endings in human skin with and without postherpetic neuralgia after shingles // Pain. 2001; 92: 139–145.
- Rowbotham M. C., Yosipovitch G., Connoly M. K., Finlay D., Forde G., Fields H. L. Cutaneus innervation density in allodynic from of postherpetic neuralgia // Neurobiol. Dis. 1996; 3: 205–214.
- Rowbotham M. C., Fields H. L. The relationship of pan, allodynia and thermal sensation in post-herpetic neuralgia // Brain. 1996; 119 (Pt2): 347–354.
- Scholz J., Broom D. C., Youn D. H., Mills C. D., Kohno T. et al. Blocking caspase activity prevents transsynaptic neuronal apoptosis and the loss of inhibition in lamina 11 of dorsal horn afer peripheral nerve injury // J Neurosci. 205; 25: 7317–7323.
- Tyring S. K., Beutner K. R., Tucker B. A. et al. Antiviral therapy for herpes zoster. Randomized, controlled clinical trial of vlacyclovir, and farmavir therapy in immunocompetent patients of 50 years and older // Arch Farm Med. 2000; 9: 863–869.
- Gross G., Schofer H. et al. Herpes zoster guideline of German Dermatology Society (DDG) // J of Clinical Virology. 2003; 26: 277–289.
- Rowbotham M., Harden N., Stacey B. et al. Gabapentin for the treatment of postherpetic neuralgia: a randomized controlled trial // JAMA. 1998. Vol. 280. P. 1837–1842.
- Dworkin R., Young J., Sharma U. et al. Pregabalin for the treatment of postherpetic neuralgia: a randomized, placebocontrolled trial // Neurology. 2003. Vol. 60. P. 1274–1283.
- Stankus S., Dlugopolski M., Packer D. Management of herpes zoster (shingles) and postherpetic neuralgia // Am Fam Physician. 2000. Vol. 61. P. 2437–2444.
- Karly P. Garnock-Jones, Gillin M. Keating/Lidocain 5% Medical Plaster. A review of its use in hjsterpetic neuralgia // Drugs. 2009; 69 (15): 2149–2165.
- Rehm S., Binder A., Baron R. Post-herpetic neuralgia: 5% lidocain medicated plaster? Pregadflin, or a combination both? A randomized, open/clinical effectiveness stydy // Cur. Med. Reas. 2010, v. 26, № 7.
- Watson C., Babul N. Efficacy of oxycodone in neuropathic pain: a randomized trial in postherpetic neuralgia // Neurology. 1998. Vol. 50. P. 1837–1841.
- Attal N. et al. EFNS guidelines of the pharmacological treatment of neuropathic pain: 2009 revision // European Jornal of Neurology. 2010.
- Seventer R., Feister H. et al. Efficacy and tolerability of twice-daily pregabalin for treating pain and related sleep interference in postherpetic neuralgia: a 13-week, randomizeg trial // Curr Med Res Opin. 2006; 22 (2): 375–384.
- Beutner K. R. et al. Valaciclovir compared with acyclovir from improved therapy for herpes zoster in immunocompetent adults // Antimicrobal agents and chemotherapy. 1995, July, vol. 37, № 7, p. 1546–1553.
Е. Г. Филатова, доктор медицинских наук, профессор Первый МГМУ им. И. М. Сеченова, Москва
Контактная информация об авторе дляпереписки
Таблица.
Принципы лечения
Герпес можно и нужно лечить. В настоящее время медицина располагает целым арсеналом лекарственных препаратов, позволяющих в большинстве случаев получить стойкий клинический эффект у тех, кто страдает рецидивирующим герпесом и успешно контролировать периоды активации заболевания при бессимптомных формах. Добиться полного удаления вируса из организма ныне существующими методиками лечения невозможно, можно поддерживать организм в таком состоянии, когда у вируса не будет шанса активироваться. В настоящее время существуют два основных направления влечении простого герпеса:
- Использование противовирусных препаратов, основное место среди которых занимают ацикловирсодержащие (АЦВ) препараты. При обострении герпеса средством «скорой помощи» являются медикаменты, содержащие ацикловир: ЗОВИРАКС, ВАПТРЕКС, АЦИКЛОВИР-АКРИ, ВИРОЛЕКС. Они выпускаются в виде таблеток, крема. Местно используют эти же препараты в виде крема и мази. Прием этих средств нужно начинать в первые часы обострения.
- Комплексный метод лечения, включающий иммунотерапию в сочетании с противовирусной терапией. Как правило, заболевание протекает на фоне подавления иммунных реакций, поэтому в лечении герпеса не последнее место отводится иммунотерапии. Если рецидивы заболевания имеют сезонность (осень, весна) и к ним присоединяются симптомы ОРВИ, то к противовирусному лечению средствами, содержащими ацикловир, целесообразно добавить курс препаратов, стимулирующих синтез интерферона (вещества, вырабатываемого организмом и облачающего противовирусным действием): растительных иммуностимуляторов (например, ИММУНАЛ) и синтетических лекарственных средств, таких как АРБИДОЛ, АМЕКСИН, ВИФЕРОН, КИПФЕРОН. Причем их можно начинать использовать с профилактической целью примерно за месяц до наступления осенней слякоти и весеннего гиповитаминоза). Если рецидивы герпеса (при любой его локализации) возникают чаше, чем 3—4 раза в ГОД — это повод обратиться к врачу. Это значит, что защитные силы организма (иммунитет) не справляются с инфекцией. В таких случаях после исследования иммунного статуса пациенту назначают комплексное лечение, включающее противовирусные и иммунные препараты. У больных рецидивирующим герпесом успешно применяются препараты ТАКТИВИН, ТИМАЛИН, ТИМОГЕН, МИЕЛОПИД и др. (лечение необходимо проводить после иммунологического исследования ).
Стоит ли посещать стоматолога при проявлении герпеса?
Лаконичное описание особенностей герпеса позволит сформировать представление о возможных последствиях лечения у стоматолога. Квалифицированный врач откажет пациенту в предоставлении услуг, приступит к лечению в исключительном случае. Герпес — распространенное хроническое заболевание, периодичность проявления зависит от образа жизни, особенностей организма, наследственности.
Причины обострения:
- ослабленный иммунитет;
- простуда, последствия вирусного заболевания;
- эмоциональное истощение, склонность к депрессиям;
- менструация;
- злоупотребление крепкими напитками, курение;
- неправильное питание, недостаток витаминов;
- беременность;
- интоксикация организма;
- физическая и эмоциональная перегрузка.
Полностью победить заболевание невозможно. Правильный выбор методики лечения позволит сократить продолжительность протекания воспалительных процессов, сократить периодичность. Практикуется использование препаратов для внутреннего и внешнего применения, рекомендуется пройти обследование, получить консультацию квалифицированного специалиста. При возможности следует обсудить возможность посещения стоматолога, с врачом, который подобрал методику лечения герпеса.
Вывести герпетическую инфекцию из организма невозможно, вирус есть у каждого, даже здорового человека. В спящем состоянии герпес безопасен, не доставляет неудобств, может проявляться часто или исключительно после перенесенных тяжелых заболеваний. Герпес может появиться за день до посещения стоматолога, своеобразная защитная функция организма, страх перед предстоящими процедурами стимулирует воспалительные процессы. Если герпес появился за несколько дней, в идеале следует перенести визит к стоматологу. Для быстрого выздоровления рекомендуется обсудить причины обострения заболевания с врачом, подобрать эффективные средства, стимулирующие восстановительные процессы.