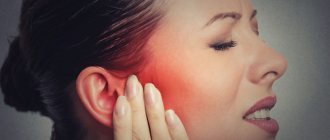
Головные боли часто возникают из-за стоматологических ошибок или хронических болезней зубов. Проблему может вызывать ряд факторов:
- остатки корней или отломки в лунке после сложного удаления зуба;
- пульпиты;
- периодонтиты;
- гальванизм из-за пломб и протезов, изготовленных из разных металлов;
- плохо установленные или слишком высокие протезы;
- заболевания пародонта;
- остеомиелит костей челюсти и другие болезни.
Чаще головная боль при патологиях зубочелюстной системы является симптомом одонтогенной невралгии тройничного нерва (более 60% случаев) или дентальной плексалгии (диагностируют у 12% пациентов), поэтому эти заболевания рассмотрим подробнее.
Лечение одонтогенных невралгий тройничного нерва
Обычно терапия предполагает комбинацию медикаментов и физиотерапии. На первом этапе больным назначают ненаркотические анальгетики. Если присутствует воспалительный процесс, то параллельно рекомендуют прием противоинфекционных препаратов.
Физиотерапия на этой стадии может включать:
- модулированные токи,
- ультразвук,
- УФО,
- умеренное прогревание.
После того как боли стихают, переходят ко второму этапу лечения. На этой стадии рекомендуют электрофорез новокаина или хлорида кальция. Если процесс воспалительный, то назначают фонофорез гидрокортизоном. Кроме того, важно начать лечение заболевания зубов, которое спровоцировало проблему.
На последнем восстановительном этапе полезны биостимуляторы, лечение грязью или парафином, местное применение озокерита.
Причины дизартрии
По этиологии выделяют две формы дизартрии: первичную и вторичную. Первичная форма – детская. Она не является следствием искажения или потери речевой способности, а отмечается у детей с определенными врожденными заболеваниями, чаще всего с ДЦП.
Около 70% всех случаев детской дизартрии спровоцировано церебральным параличом. Чем тяжелее паралич, тем более выражено нарушение произношения. Так, проблемы с речью незначительны при параличе нижних конечностей, но часто отмечаются при половинном, почти всегда при полном параличе.
Если ребенок не паралитик, то причинами, спровоцировавшими проблему, могут быть:
- патологические явления в период внутриутробного развития (скачки артериального давления, судороги, сильный токсикоз);
- гипоксия плода в материнской утробе;
- беременность с конфликтом резус-факторов;
- алкогольная или наркотическая зависимость беременной женщины;
- травмы или удушение плода при родовом процессе;
- гемолитическая анемия у младенца;
- билирубиновая энцефалопатия у новорожденного ребенка;
- инфекционные патологии, перенесенные матерью в начале беременности;
- олигофрения.
Дизартрия у детей бывает не только врожденным, но и приобретенным в возрасте до 2 лет заболеванием. Провокаторами нарушения речи могут стать:
- менингит;
- черепно-мозговая травма;
- тяжелое инфекционное кишечное заболевание;
- повышение внутричерепного давления.
Приобретенная форма – взрослая. У взрослых людей патология характеризуется резким проявлением симптомов, поэтому не заметить ее невозможно. Приобретенная форма отмечается при:
- инсульте;
- травмах мозга;
- энцефалите;
- рассеянном склерозе;
- болезни Лу Герига;
- сирингобульбии;
- паркинсонизме;
- токсоплазмозе;
- туберкулезе центральной нервной системы;
- нейросифилисе;
- миастении.
Признаки и особенности терапии дентальной плексалгии
При этом заболевании источником головной боли являются структуры зубного сплетения. Боль может локализоваться в верхней и нижней челюсти. При этом у 50% пациентов отмечают неприятные ощущения только в верхней части челюсти из-за того, что многих людей нижнее нервное сплетение отсутствует.
При поражении верхней челюсти боль может иррадиировать в область неба, скул, глаза, затылка. Если поражено нижнее сплетение, боль может ощущаться в верхнем отделе шее, щечной и жевательной зоне. В некоторых случаях боль захватывает всю половину головы.
Признаки дентальной плексалгии:
- мучительные боли, которые захватывают область 3-7 зубов;
- может наблюдаться онемение кожи лица или языка;
- ощущения могут усиливаться на несколько часов, а затем возвращаться к обычной интенсивности;
- боли становятся сильнее при надавливании на зону зубного сплетения и уменьшаются во время приёма пищи.
При подозрении на эту болезнь важно обратиться к опытному врачу, потому что проблему часто путают с невралгией тройничного нерва. Из-за неверного диагноза пациенту могут назначить антиконвульсанты или блокады, которые неэффективны при этой патологии.
Болевое ощущение формируется в коре головного мозга. В ответ на болевое раздражение в ЦНС происходят изменения. Вначале болевое ощущение, пока оно не стало длительным, вызывает в организме малозаметные сдвиги. Не прекращаясь и становясь длительным (хроническим), болевой синдром при невралгии тройничного нерва создает в коре головного мозга стойкий очаг возбуждения, оживление которого происходит при любых добавочных раздражениях.
Этиология и патогенез. Единой точки зрения на природу невралгии тройничного нерва нет. Выделяют несколько причин развития невралгии тройничного нерва:
— сужение костных отверстий и каналов, когда возникает компрессия нерва;
— хронические местные инфекции в области концевых разветвлений тройничного нерва, когда поражаются нервные сплетения зубов, придаточных пазух носа и др.;
-длительное переохлаждение лица;
-анатомические, воспалительные изменения оболочек мозга, гассерова узла;
-конституциональные особенности, создающие высокое стояние пирамиды височной кости, что создает раздражение тройничного корешка на гребне;
— нарушение окклюзии и изменения ВНЧС и лежащей рядом ветви тройничного нерва;
-сосудистые нарушения за счет атеросклероза, что ведет к нарушению питания полулунного узла и его компрессии
-дисфункция симпатической иннервации;
-деструктивные изменения центральных таламокортикальных структур
Клиническая картина. Невралгия тройничного нерва представляет собой хроническое заболевание, сопровождающееся резкими приступообразными болями длительностью от нескольких секунд до 1 мин. Во время приступа больной «замирает» с гримасой страха, боли, иногда отмечаются подергивания мимических мышц . Боли обычно ограничены зоной иннервации одной из пораженных ветвей нерва. Интенсивность их различна. Со временем они становятся сверлящими, режущими, жгучими, бьющими, как электрический ток. Без лечения приступы болей становятся частыми и жестокими. В начале заболевания или под влиянием лечения ремиссии между болевыми приступами бывают продолжительными. Приступ болей возникает как спонтанно, так и в результате каких-либо раздражений: движения, изменения температуры окружающей среды, прикосновения к аллогенным, или триггерным (курковым), зонам. Эти зоны представляют собой небольшие участки слизистой оболочки или кожи, как правило, в зоне иннервации, соответствующей пораженной ветви нерва: при поражении первой ветви — в подбровной области внутреннего угла глаза, спинки носа, второй ветви — в области носогубной складки, крыла носа, верхней губы, слизистой оболочки верхнего свода преддверия рта, иногда малых коренных зубов, третьей ветви — в области подбородка, нижней губы, слизистой оболочки нижнего свода преддверия рта. Провоцирующими факторами приступа невралгии может быть разговор, жевание, глотание, умывание, дуновение ветра. При длительном течении болезни отмечаются гиперестезия. На высоте приступа может наступать сокращение в виде «подергивания» мимических и жевательных мышц.
При сильном надавливании на пораженную ветвь нерва приступ болей прекращается, иногда резко. Обычно определяется точная локализация болей, но иногда они могут не соответствовать топографии нерва, становятся разлитыми. Часто боли иррадиируют в интактные зубы, из-за чего иногда принимаются неверные решения и необоснованно удаляют здоровые зубы. В некоторых случаях приступы болей сопровождаются вегетативными симптомами: на пораженной стороне лица выступает пот, наблюдаются покраснение (реже побледнение) кожи, расширение зрачка, отечность, слезотечение, усиливаются выделения слюны и носового секрета. Встречается двусторонняя невралгия тройничного нерва чаще у женщин. Боли, начавшись на одной стороне, переходят на другую сторону и редко возникают с обеих сторон. Чаще поражается II или III ветвь тройничного нерва. Основными патогенетическими факторами двусторонней невралгии считают возрастные, аллергические и сосудистые изменения, а также инфекции, переохлаждение, психическая травма. Симптоматика двусторонних невралгий подобна односторонней.
Лечение. Методы лечения делят на консервативные и хирургические. К консервативным методам относятся: 1) физические — дарсонвализация, токи Бернара (диадинамическая терапия), флюктуоризация, электрофорез и др.; 2) лекарственные — витаминотерапия (В1, В12, никотиновая кислота), применение седативных средств (седуксен, мепробамат, триоксазин, бромисто-мединаловая микстура). Внутривенно вводят раствор натрия бромида по методу Несвижского (10 мл ежедневно; на курс лечения до 25 инъекций). Концентрацию раствора постепенно повышают с 0,5 до 10 %.
Для лечения широко применяют неспецифические средства (иногруппную кровь, инсулин, змеиный и пчелиный яды), проводят тканевую терапию. Эффективны противоэпилептические средства: карбамазепин (финлепсин), дифенин, тегретол, стазепин, баклофен и др. Наиболее эффективным препаратом для лечения невралгий тройничного нерва признан карбамазепин, который способен блокировать прохождение болевых сигналов. Карбамазепин назначают ежедневно по 100 мг (½ таблетки) 3 раза в день в течение 2 сут, в последующие 2 дня — по 200 мг 3 раза. Если эффекта не наступает, дозу повышают до 1200 мг. Препарат может быть применен в комбинации с пипольфеном (1 мл 2,5 % раствора). Целесообразна периодическая смена препаратов, а также комбинация их с антидепрессантами. При лечении противоэпилептическими препаратами наблюдается постепенное ослабление их действия, а при назначении их в субтерапевтических дозах развивается токсичность. У пациентов с сосудистыми заболеваниями следует включать в комплекс лечения вазоактивные препараты (трентал, кавинтон). Хорошее действие оказывает гомеопатический препарат Траумель в виде таблеток или инъекций, а также мази, наносимую на область, где разветвляются пораженные ветви нерва. В отсутствие терапевтического эффекта показано хирургическое лечение.
Хороший лечебный эффект дают местные тримекаиновые и лидокаиновые блокады, внутривенное вливание растворов анестетиков. Лечение заключается в подведении к местам выхода нерва 0,5 % или 1 % раствора анестетика в дозе до 5 мл 2—3 раза в неделю (на курс лечения 15-20 инъекций). Эффективны блокады аутокрови, вводимой периневрально. Используют также местноанестезирующие мази, наносимые на триггерные зоны.
При невралгии тройничного нерва производят следующие операции: 1) операции на трех ветвях тройничного нерва (перерезка нервного ствола, алкоголизация); 2) операции на тройничном узле и чувствительном корешке тройничного нерва (перерезка, декомпрессия, электродеструкция); 3) перерезка проводящих путей тройничного нерва и его сенсорных ядер в продолговатом и среднем мозге, на уровне таламуса и болепроводящих путей от таламуса к коре мозга.
Такие хирургические методы, как алкоголизация или перерезка нерва, ранее применялись широко. В настоящее время при неэффективности консервативного лечения их применяют избирательно, иногда только у очень пожилых пациентов при неэффективности лечения. В пораженную ветвь тройничного нерва эндоневрально вводят 2-4 % раствор новокаина, тримекаин или лидокаин на 80 % этиловом спирте (не более 0,5 мл). Наступающая дегенерация нерва нарушает его проводимость. Периневральное введение спирта обычно не вызывает дегенерации нерва, а болезненное состояние усугубляется присоединением невропатии. Эффект алкоголизации уменьшается с каждой последующей процедурой и становится короче период ремиссии. Кроме того, при частом проведении алкоголизации происходит возбуждение близлежащих вегетативных узлов и может развиться ганглиолит. По таким же показаниям при невралгии тройничного нерва выполняют оперативное вмешательство — перерезку периферических ветвей на лице и у основания мозга.
Одним из эффективных методов является перкутанная стереотаксическая деструкция тройничного нерва. Она основана на коагуляции с целью выключения сенсорного корешка тройничного нерва, но с сохранением тактильной чувствительности. Обычно производят от 2 до 8 коагуляций. Чувствительный корешок тройничного нерва разрушают путем гидрометрической деструкции, применяя бидистиллированную воду температуры 95 оС. При лечении невралгии эффективен высокочастотный термоневролизис и термоганглиолизис. Применяют также ризолизис глицеролом. Чрескожно ретрогассерально производят инъекции глицерина, после чего некоторое время может снижаться чувствительность в зоне иннервации нерва, но быстро снимается болевой синдром.
Эффективным хирургическим методом является микроваскулярная декомпрессия корешка тройничного нерва, которая заключается в трепанации задней черепной ямки и ревизии корешка тройничного нерва, верхней мозжечковой артерии и верхней каменистой вены. При обнаружении компрессии сосуды и нервы выделяют и изолируют биоматериалом. Производят также декомпрессионные операции по освобождению периферических ветвей тройничного нерва из костных каналов при выходе их на поверхность лица. Резекция периферических ветвей тройничного нерва со всеми его веточками не всегда эффективна; в 30-40 % случаев после операции наблюдаются рецидивы.
Невропатия тройничного нерва
В стоматологической практике нередко встречаются поражения тройничного нерва — невропатии. Они имеют различные этиологию и патогенез и могут быть инфекционными, инфекционно-аллергическими, травматическими, ишемическими, иммунологическими и др.
В стоматологической практике заболевание может быть вызвано различными причинами, связанными с одонтогенными воспалительными процессами, травмой и оперативными вмешательствами в челюстно-лицевой области. Чаще поражаются луночковые нервы после удаления зубов, при инъекции с целью анестезии и эндодонтическом лечении
Невропатия мелких ветвей тройничного нерва может быть обусловлена ношением зубных протезов, а также токсическим и аллергическим воздействием материалов — пластмасс и металлов, применяемых при зубном протезировании.
Для развития невропатии большое значение имеют травмы: повреждение зубов, костей лицевого скелета, прилежащих околочелюстных мягких тканей, а также повреждение ветви тройничного нерва в ходе оперативного вмешательства. Лечебные мероприятия в виде спиртоновокаиновых блокад, нейроэкстерез также может быть причиной развития невропатий тройничного нерва.
Клиническая картина. Поражению подвержены чаще мелкие (плексалгия), реже — основные ветви тройничного нерва. Одонтогенная плексалгия тройничного нерва проявляется постоянными болями в зоне иннервации пораженной ветви, чувством онемения зубов, десен, кожи верхней и нижней губ и подбородка, иногда парестезий в виде ползания мурашек, покалывания и других неприятных ощущений.
Поражение мелких веточек верхнего или нижнего зубного сплетения обозначают как дентальная плексалгия .Поражаются зубные сплетения системы тройничного нерва и чаще локализуются в веточках верхнего зубного сплетения, реже — нижнего зубного сплетения. Преимущественно страдают женщины.
Дентальная плексалгия характеризуется острыми, жгучими болями в области зубов, десен с иррадиацией на противоположную сторону. Боли часто усиливаются при переохлаждении, стрессовом состоянии.
Если поражаются зубные сплетения на верхней челюсти, наблюдаются боли и их иррадиация по ходу второй ветви тройничного нерва и наоборот — веточки нижнего зубного сплетения дают раздражение третьей ветви. При исследовании точки выхода нервов — у подглазничного, большого небного, резцового отверстий, у бугра верхней челюсти — на верхней челюсти и по внутренней поверхности ветви нижней челюсти, у подбородочного отверстия болезненности не определяется. Наличие дентальной плексалгии требует устранения — лечения околоверхушечных деструктивных очагов и контроль в течение 6 мес за остеогенезом, лечение заболеваний пародонта. Удаление интактных зубов при дентальной плексалгии, как правило, является ошибкой.
Провоцирующими моментами поражения веточек верхнего зубного сплетения могут быть травматические факторы — сложное удаление, в том числе с выпиливанием ретенированных и полуретенированных зубов, лечение зубов с попаданием пломбировочного материала за верхушку корня, после проводниковой анестезии, при травмировании нижнего луночного нерва, удаление нескольких зубов. Развитие дентальной плексалгии может быть связано с изменениями ВНЧС, в шейном отделе позвоночника. На возникновение болей в области веточек челюстных сплетений могут влиять воспалительные процессы в придаточных пазухах носа.
Нередко наблюдается двусторонняя дентальная плексалгия, преимущественно у женщин в возрасте 40-45 лет. Заболевание отличается развитием болей с обеих сторон верхней челюсти или болей в области верхней и нижней челюстей. Боли нередко иррадиируют в височную, лобную, скуловую и подглазничную области. При исследовании чувствительности слизистой оболочки в зоне разветвления веточек нервного сплетения отмечается гиперестезия во время приступа болей и отсутствие этого симптома в период ремиссии.
При обследовании больного обнаруживают симптомы расстройства всех видов чувствительности в виде стойкого повышения (гиперестезия), стойкого снижения (гипестезия), выпадения (анестезии) или извращения (парестезия) чувствительности кожи лица, слизистой оболочки рта, зубов. Ведущим симптомом при невропатии мелких ветвей тройничного нерва являются боли, которые могут возникать самопроизвольно, быть постоянными, ноющими, усиливаться при надавливании на пораженный нерв, периодически становиться более или менее выраженными, но сохраняться длительное время. Характерно отсутствие пароксизмов и аллогенных (триггерных) зон.
Могут поражаться также крупные ветви — щечный, язычный нервы. В зависимости от того, какие нервы поражены, отмечаются онемение почти половины языка при невропатии язычного нерва, боли и онемение слизистой оболочки щеки при локализации процесса в щечном нерве, жжение и боли в половине неба при поражении переднего небного нерва. Выраженность клинических проявлений может зависеть также от степени и формы поражения. При легкой форме и хроническом течении невропатия тройничного нерва не вызывает значительных нарушений. При тяжелой форме у больного от нестерпимых болей может развиться шок. Если процесс протекает длительно, то наблюдаются трофические изменения — отечность, краснота слизистой оболочки, десквамация эпителия. В случае поражения третьей ветви тройничного нерва вследствие вовлечения в процесс двигательных нервов нередко возникает спазм или даже парез жевательных мышц.
При невропатиях вследствие травмы среди клинических признаков, помимо болевого синдрома, наблюдается нарушение чувствительности мягких тканей лица и как важный диагностический критерий — нарушение чувствительности зубов. Отмечена дегенерация нервных элементов пульпы зубов уже на 5-10-й день после травмы. Эти явления усиливаются в более поздние сроки, но носят реактивный характер. Невропатия периферических ветвей тройничного нерва наблюдается после разнообразных операций на челюстях: после радикальной гайморотомии, удаления опухолей челюстей, костнопластических операций.
Лечение. Основой лечения невропатии тройничного нерва являются устранение причины и комплексная терапия, в том числе местноаналгезирующими средствами, транквилизаторами, антигистаминными, антидепрессантными, антисеротониновыми препаратами, В-адреноблокаторами, биостимуляторами, биокорректорами, а также препаратами, которые оказывают рассасывающее действие. В дополнение к индивидуальному и целенаправленному лечению осуществляют иглорефлексотерапию и физические воздействия. Основным препаратом для лечения остается карбамазепин.
При всех видах невропатии применяют препараты карбамазепина (финлепсин, тегретол, стазепин, баклофен). В случае недостаточной эффективности этих препаратов рекомендуют назначать натрия оксибутират или фенибут. Эффективны транквилизаторы — гидазепам, феназепам в растворе, а также внутривенное введение 10 мл 1 % раствора тримекаина, мепивакаина, бупивакаина и их сочетания с никотиновой кислотой.
При невропатиях, связанных с воспалительными заболеваниями, общепринятое противовоспалительное лечение дополняют назначением десенсибилизирующих препаратов (супрастин, тавегил, димедрол, диазолин, пипольфен). Одновременно проводят витаминотерапию (В1, В12, никотиновая кислота).
При нарушении иммунитета, особенно в случае дефицита иммуноглобулинов классов М и G, комплексное лечение дополняют применением иммуномодулирующих препаратов, в том числе милопептита — В-активина.
При комплексном лечении больных с травматической невропатией следует назначать биостимуляторы, иммунокорректоры. При травматическом ущемлении нерва следует освободить его от травмирующих факторов — инородных тел, костных отломков, а при разрыве его наложить эпиневральный шов.
Невропатии ишемической природы лечат с применением сердечных гликозидов, нейротропных препаратов. В случае сочетания невропатии тройничного нерва с сосудистой патологией головного мозга целесообразно использовать вазоактивные и нейротропные препараты — эуфиллин, никотиновую кислоту, кавинтон, циннаризин, ноотропил, эндурацин, которые особенно эффективны при наличии у пациентов гипертонической болезни, церебрального атеросклероза или их сочетании. Таким пациентам рекомендуется назначать спазмолитические и гипотензивные препараты.
Рекомендуются также физические методы лечения: флюкторизация, фонофорез гидрокортизона, ультразвук, диадинамические токи, продольная гальванизация нерва с использованием лидазы, витамина В, анестетиков, тиамина. Положительные результаты дает иглорефлексотерапия.
Обязательно рациональное протезирование, особенно при сниженном прикусе.
«Хирургическая стоматология» под редакцией Робустовой Т.Г.
Издание четвертое. Москва «Медицина» 2010
Формы дизартрии
Неврологическая классификация патологии основана на синдромах и участке локализации поражения речевого аппарата. Выделяют следующие виды дизартрии:
- Бульбарная форма дизартрии. Обусловлена повреждением нервных ядер в продолговатом мозге. Патология проявляется отсутствием рефлексов и мимики, нарушением сосательной, глотательной, жевательной функции, слюнотечением. Артикуляция односложная и нечеткая: все согласные имеют щелевое звучание, типичны гнусавость, осиплость, хриплость голоса.
- Псевдобульбарная. Спровоцирована повреждением корково-бульбарного пути. Псевдобульбарная, проявляющаяся центральным параличом и гипертонусом мышц дизартрия вызывает затруднение перехода с одного артикуляционного движения на другое. Особенно сложно двигать языком: перемещать из стороны в сторону, поднимать кончик, удерживать в поднятом положении. Характерны нарушение глотательной функции, усиленный глоточный рефлекс, чрезмерное вытекание слюны. Речь растянутая, нечеткая, гнусавая, неправильно проговариваются сонорные, шипящие, свистящие фонемы.
- Подкорковая. Обусловлена повреждением подкорковых мозговых ядер. Характеризуется присутствием гиперкинеза – внезапных, непроизвольных, вызванных ошибочной командой мозга движений артикуляционных и мимических мышц. При попытке разговора гиперкинез провоцирует мышечный спазм. Нарушены тембр и сила голоса, пациент неправильно ставит ударения, периодически гортанно выкрикивает. Возможно возникновение заикания, нарушения темпа произношения.
- Мозжечковая. Вызвана повреждением мозжечка и окружающих нервных тканей. Характеристика патологии следующая: нарушение речевой координации (дрожание языка, неровная речь, выкрики), невнятность и замедленность произношения, неправильное проговаривание губных и переднеязычных фонем. Возможны двигательные проблемы: шаткая походка, неловкие телодвижения, плохая координация.
- Корковая. Спровоцирована точечными повреждениями коры мозга. Характеризуется полным или частичным нарушением речи, слабыми произвольными артикуляционными движениями. Речевое дыхание и голос в норме.
Существует также логопедическая классификация дизартрии, основанная на степени восприятия речи окружающими. Выделяются следующие виды патологии:
- I степень (или стертая дизартрия) – дефектность произношения заметна только логопеду;
- II степень – произношение в общем понятное, но окружающие замечают незначительное искажение;
- III степень – понимают пациента только близкие люди;
- IV степень – пациент немой, либо его разговор не понятен даже близким людям.
Речевые симптомы
При заболевании сбивается речевое дыхание. Больной дышит часто, прерывисто, наблюдается неполный вдох. Отмечаются симптомы, обусловленные артикуляционными нарушениями:
- спазмы ротовых, шейных, губных, языковых мышц;
- снижение тонуса лицевой мускулатуры;
- отсутствие мимических рефлексов;
- низкая подвижность языка;
- поражение нервных тканей, приводящее к ослаблению мышц.
Фиксируются признаки, спровоцированные искажением звукопроизношения:
- недоразвитость речи;
- проглатывание звуков;
- слабый голос;
- искажение и расплывчатость произносимого;
- неправильный ритм дыхания;
- отсутствие связи между мимикой и произносимым;
- медленное, нечеткое, монотонное произношение;
- смягчение твердых фонем;
- немота (если паралич полный).
Родителям следует обратить внимание на симптомы, сигнализирующие о развитии дизартрии у младенца. Это позволит своевременно приступить к лечению. У больного младенца отмечают:
- нарушение сосательной функции;
- протекание молока между материнской грудью и губами ребенка;
- частые покашливания и срыгивания во время кормления;
- неправильное жевание и глотание;
- гнусавый или хриплый голос;
- отсутствие или позднее появление лепета.