Уважаемые друзья, сегодняшняя тема для разговора, по сути, должна быть прологом ко всем нашим публикациям, посвящённым наращиванию костной ткани перед имплантацией. Мы уже писали о синуслифтинге, направленной костной регенерации, костных блоках и остеотомии, мы говорили, когда и почему это нужно делать, но оставили за рамками публикаций, пожалуй, самый интересный и вопрос:
почему вообще возникает атрофия костной ткани?
Что такое атрофия? Каковы её причины? Почему у кого-то она развивается стремительно, буквально месяц-два:
а кто-то ходит без зубов годами – и при этом не происходит убыли костной ткани?
Можно ли прогнозировать степень атрофии костной ткани еще до удаления зубов и существует ли её профилактика?
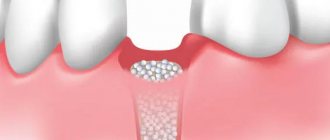
Ответы на эти вопросы важны хотя бы потому, что без понимания биологических механизмов атрофии, невозможно определить необходимость проведения той же превентивной аугментации лунку удалённого зуба, невозможно ПРАВИЛЬНО выбрать метод наращивания костной ткани для конкретного клинического случая и, самое главное – невозможно дать внятный и долгосрочный прогноз по результату остеопластики.
Скажу даже больше – во многом, почти все неудачные исходы наращивания костной ткани объясняются, в том числе, непониманием процессов, происходящих в челюстной кости после удаления зуба. Вот почему эти знания важны.
Итак,
Атрофия – это…
Согласно медицинским учебникам, под атрофией подразумевают прижизненное уменьшение объёма клеток, тканей и органов, сопровождаемое снижением или прекращением их функций. Применительно к стоматологии и имплантологии, мы можем можем определить атрофию как изменение линейных размеров и объема альвеолярного гребня после удаления зуба или зубов.
Атрофия бывает обратимой и необратимой.
Обратимая атрофия вызывается, как правило, прекращением функционирования органа или ткани. Так, если долго не пользоваться рукой (например, после перелома), то мышцы руки атрофируются.
Однако, по возвращению функции, они быстро приходят в норму.
Необратимая атрофия имеет целый ряд причин, среди которых дисфункция – лишь одна из них. Так, атрофия сердечной мышцы сопровождается её склерозом, замещением собственно мышечных волокон соединительной тканью. Как результат – хроническая сердечная недостаточность, для которой пока существует только симптоматическое лечение.
Вопрос об обратимости атрофии мозга у некоторых людей остаётся дискуссионным.
Атрофию альвеолярного гребня после удаления зуба в большинстве доступных мне книг относят к дисфункциональной, т. е., связанной с прекращением функции. Казалось бы, очень простой механизм – “нет зубов, нет нагрузки на костную ткань – превед, атрофия!”
Но, на деле, не всё так однозначно.
Во-первых, дисфункциональная атрофия, как правило, обратима (см. пример с мышцами).
Во-вторых, – и этот вопрос волнует меня в первую очередь, – почему у разных людей скорость и уровень потери объёма костной ткани разный?
Почему у некоторых пациентов после удаления зуба уже через несколько недель возникает атрофический песдетс, а другие живут без зубов много лет, сохраняя чуть ли не первоначальные объёмы костной ткани? Откуда такая несправедливость?
И вот, чтобы разобраться в этом вопросе, нам необходимо вспомнить, что такое костная ткань вообще.
Расположение серебряного штифта в апикальной трети корневого канала
Используемый инструментарий
Клинический случай 11
Диагноз: 3.4 зуб. Хронический фиброзный периодонтит.
Rg: Определяется фрагмент серебряного штифта в области верхушки корня. Имеется расширение периодонтальной щели.
Пациент направлен на восстановление проходимости канала. Ранее была проведена попытка извлечения серебряного штифта, которая привела к его дефрагментации.
Проведено: Прохождение канала рядом с инструментом; обработка и обтурация разогретой гуттаперчей.
Расположение серебряного штифта в средней трети корневого канала
Костная ткань – это…
Частично мы затрагивали эту тему, обсуждая “Теорию остеопластики”. Сейчас поговорим об этом более подробно.
Первое, что нужно знать о костной ткани:
Да, обменные процессы в ней идут крайне медленно, а после гибели она, в отличие от мягких тканей, практически не меняет объёма и основных свойств – и это та причина, по которой многие люди, в т. ч. и стоматологи-имплантологи, воспринимают её слишком механистически, как обычный неживой материал для пиления и сверления. Такой отношение приводит к “столярно-слесарному подходу” к имплантации, который можно сформулировать одной фразой: “чем крепче вкрутил – тем лучше держится”. Впрочем, об этом я тоже писал. Про торки, и почему усилия >30 Нсм – это плохо, можно почитать здесь>>.
Второе, не менее важное – это то, что текущее состояние костной ткани является результатом биологического равновесия между процессами остеолизиса и остеогенеза. Иными словами, клетки кости делятся и умирают, коллагеновые волокна деградируют и образуются вновь, кальций приходит в костную ткань и уходит из неё – и всё это происходит постоянно и непрерывно.
Третья вещь, что вы должны знать о костной ткани – так это то, что основной её компонент как по объёму, так и по массе, межклеточное вещество (остеоматрикс) участвует в регенерации исключительно опосредованно. Поэтому для “наращивания костной ткани” совершенно бесполезно пить кальций – и про это мы тоже уже писали. Как и про то, что источником “костеобразования” являются только живые клетки костной ткани, остеобласты и остеоциты. Между этими клетками есть принципиальная разница:
То есть, двигаются и размножаются только остеобласты. Остеоцит – это не способная к делению клетка, основная задача которой – продуцировать остеоматрикс, формируя вокруг себя структурную единицу костной ткани, остеон (картинка честно спижжена из какого-то учебника):
Следовательно, чем “плотнее” костная ткань, чем она тверже и прочнее – тем меньше в ней остеобластов, делящихся клеток, и тем больше в ней остеоцитов, клеток неделящихся. И, чем “плотнее” и “тверже” костная ткань, тем хуже она будет регенерировать, т. е. восстанавливаться после повреждения.
Четвертое – это то, что костная ткань неравномерна по структуре. У неё есть плотный кортикальный слой, называемый “компактной пластинкой” и рыхлая внутренняя часть, называемая “губчатой костью”.
И, в зависимости от соотношения компактной пластинки и губчатой кости, альвеолярную кость принято делить на биотипы. О них мы говорили много-много раз, например здесь>>, здесь>> и тут>>:
Так вот, друзья, исходя из того, что мы знаем об остеогенезе и клетках костной ткани, регенерация костной ткани разных биотипов будет различаться. Зная это, мы можем адекватно выбирать метод наращивания костной ткани – и всегда добиваться хорошего результата лечения.
И, наконец, пятое, что нужно знать о челюстной костной ткани.
Её убыль – прямое следствие нарушения биологического равновесия, обмена веществ, остеогенеза и остеолизиса и т. д.
Как лечат данную патологию?
Залог успеха терапии — тщательная диагностика периодонтита, основу которой составляют рентгенографические исследования. Лечение этого заболевания проходит в несколько этапов. При обострениях периодонтита необходимо сначала снять болевую реакцию и устранить воспаление. Для этого используют:
- физиотерапевтические подходы;
- антибактериальную терапию для уничтожения патогенной микрофлоры.
После этого следует запломбировать корневые каналы зуба. Сначала, чтобы изолировать рабочую область от попадания слюны, специалисты «СМ-Стоматология» прибегают к использованию системы коффердам. Она обеспечивает стерильность всех манипуляций, а также не позволяет стоматологическим препаратам попадать в ротовую полость пациента.
Затем нужно убрать все участки зубных тканей, которые поражены кариесом. Если степень разрушения зубной коронки слишком велика, рассматривают возможность ее полного удаления с последующей заменой имплантатом. Далее врач чистит канал зуба и одновременно старается придать ему максимально ровную форму. Это облегчит установку пломбы, а также значительно снизит риск развития осложнений периодонтита.
Следующий этап — временное пломбирование зубного канала. Врач помещает в него препарат с антибактериальным действием и запечатывает его пломбой. Препарат находится в канале зуба на протяжении двух недели. За это время он проникнет через твердую зубную оболочку и уничтожит болезнетворные бактерии в периодонте. После того, как инфекция будет устранена, а воспалительный процесс подавлен, временную пломбу заменяют постоянной или если зуб разрушен более чем на 50%, рекомендовано восстановление зуба коронкой. Для ее изготовления в клинике «СМ-Стоматология» применяют современные и высокопрочные композитные материалы, а форма пломбы будет соответствовать естественной и привычной для пациента форме зуба. Контроль качества лечения на всех этапах проводят при помощи компьютерной рентгенографии.
Каким образом происходит нарушение?
Опять же, я про это писал. Рекомендую почитать>>.
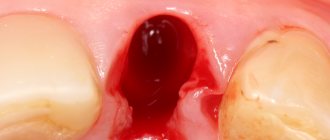
Любую хирургическую операцию, в том числе удаление зуба, организм воспринимает как травму и реагирует на неё соответствующей реакцией, воспалением.
Воспаление – это сложный патофизиологический процесс, состоящий из нескольких плавно перетекающих одна-в-другую стадий:
В ходе воспаления выделяется ряд биологически активных веществ (БАВ) запускающих фагоцитоз, в котором участвуют остеокласты и прочие макрофаги. Они уничтожают всё то, что считают повреждённым (а всё повреждённое маркируется заранее специальными соединениями, антителами).
Так, запускается процесс остеолизиса – остеокласты жрут костную ткань, она уменьшается в объёме. И было бы всё очень печально, если бы остеокласты не дохли от своего обжорства – погибая, они выделяют целый ряд медиаторов, т. н. Белков Костного Морфогенеза (БКМ) или, на иностранщине, BMP (Bone Morphogenetic Proteins), которые активируют размножение и дифференцировку фибробластов и остеобластов. Иными словами, запускают остеогенез, рост новой кости:
И вот тут надо сделать пару важных замечаний:
– основные БАВ, запускающие фагоцитоз (белки цитокинового ряда и т. д.) выделяются во время альтеративной стадии воспаления, которая известна своей бурной симптоматикой. Да, друзья, отёк, боль, повышение температуры травмированного участка – всё это происходит в фазу альтерации.
– да, мы все боимся выраженной постоперационной (читай, “воспалительной”) симптоматики и многое делаем для того, чтобы она была как можно мягче. Но интересный факт – слабо выраженная стадия альтерации не даст нужного количества БАВ для запуска остеокластов, а они, в свою очередь – для регенерации костной ткани. Таким образом, между симптоматикой постоперационного воспалительного процесса и последующей регенерацией существует прямая положительная связь: чем более выражена альтеративная стадия воспаления, тем больше выделится управляющих остеогенезом факторов.
Фактически, посттравматический воспалительный процесс выводит наше уравнение “остеолизис-остеогенез” из состояния равновесия – из-за повышенной активности жрущих кость клеток, остеолизис перевешивает:
К счастью, этот процесс длится недолго. Постепенно, все процессы вновь уравновешиваются, скорость и степень остеолизиса почти сравнивается со степенью и скоростью остеогенеза.
И процесс атрофии замедляется. Если привязать его ко времени и нарисовать график, то получим следующее:
Проще говоря, наибольшая потеря объемов костной ткани происходит в первые 4-8 недель после удаления зуба. Затем, процесс замедляется – и, взяв промежуток времени от 18 до 24 месяцев после удаления, мы с удивлением отметим, что линейные размеры кости практически не меняются:
Но, вернёмся к биотипам костной ткани.
Если существует зависимость между биотипом альвеолярной кости и её регенеративными возможностями (остеогенезом), то, очевидно, есть взаимосвязь между биотипом и скоростью атрофии кости. И вы это неоднократно наблюдали – скажем, если мы видим очень сильно атрофированный альвеолярный гребень, то, как правило, он D1-D2 биотипа, а если форма и объем челюстной кости после потери зубов практически не уменьшаются на протяжение длительного времени, то на 146% D3-D4.
И это легко объяснить, зная, что костная ткань D3-D4 биотипа лучше кровоснабжается, в ней больше остеобластов, а обменные процессы в ней идут интенсивнее. Значительная и требующая остеопластики атрофия такого альвеолярного гребня возникает редко и, как правило, только в случаях очень-очень-очень травматичного удаления зубов, либо на фоне хронического воспалительного процесса, когда остеокласты и прочие макрофаги активны в течение очень-очень-очень большого промежутка времени.
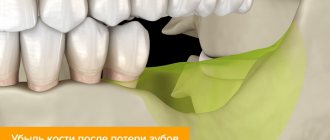
Почему челюстная кость сокращается
Когда у человека присутствуют все зубы во рту, жевательная нагрузка равномерно распределяется по всему альвеолярному гребню (т.е. давление получают десны, связочный аппарат и непосредственно кость, в которой располагаются зубные корни). Это естественный процесс, благодаря которому клетки кости получают питание, в них происходят обменные процессы. И таким образом кость сохраняет свой объем.
В случаях, когда зуб удаляется, костная ткань перестает получать нагрузку. При жевании все давление перераспределяется между оставшимися зубами. Поэтому питание клеток ткани нарушается, что приводит к ее рассасыванию. И постепенно происходит возникновение атрофии костной ткани челюсти.
На убыль костной ткани также влияют иные стоматологические проблемы, например, воспалительные процессы (кисты, гранулемы, пародонтит и периодонтит). В этих случаях происходит рассасывание ткани, поскольку клетки кости подменяются иными.
Существуют и другие причины, которые приводят к истончению кости:
- индивидуальные особенности строения челюстно-лицевого аппарата,
- генетическая предрасположенность,
- получение травм челюсти,
- возрастные изменения человека и естественное старение всех органов,
- протезирование с опорой только на десны (съемное) или на живые зубы (мостовидное), из-за чего кость опять же недополучает нужную нагрузку,
- воспаление слизистых, болезни тканей пародонта.
Вся ли кость атрофируется?
Наша челюстная кость состоит из нескольких отделов: центральный – это губчатый слой. В нем находятся зубные корни. Этот отдел самый пористый, поскольку именно в нем сосредоточено большое количество капилляров, а значит именно губчатый отдел подвергается атрофии в первую очередь. Под ним расположен базальный слой – он уже более крепкий, поскольку состоит из костных перегородок и капилляров в нем в разы меньше. Оба слоя охватывает оболочка или кортикальная пластина – она, как и базальный слой, очень плотная и атрофии не подвергается.
Далее, уже за базальным отделом, на верхней челюсти идут скуловая кость, а также контрфорсы – это силовые линии, которые равномерно распределяют давление на челюсти между всеми костными тканями черепа.
На верхней челюсти над челюстной костью близко расположены носовые пазухи. Они имеют довольно тонкую оболочку, которую при выборе слишком длинных имплантов можно легко повредить1 . На нижней челюсти какие-либо пазухи отсутствуют – под альвеолярным отростком идет подбородок и челюстная кость. Они очень прочные, поэтому атрофия ткани внизу встречается реже, а имплантацию проводить проще.
А что на практике?
Знание принципов и закономерностей атрофического процесса, с одной стороны, рвёт шаблон и наше представление об остеопластике, но с другой – предоставляет весьма достоверный прогностический инструмент. С помощью него можно не только предсказать динамику изменения объёмов костной ткани после удаления и имплантации, но и внятно объяснить, в разных клинических условиях работают разные методы наращивания костной ткани.
Что мы знаем о пациенте?
Биотип костной ткани – это то, что мы можем определить по компьютерной томограмме еще до удаления зуба.
Как это использовать?
Зная взаимосвязь между биотипом и атрофией, можно более-менее достоверно определять показания, к примеру, для превентивной консервации лунки, в том числе, при немедленной имплантации.
И, по идее, такой внятный анализ и прогноз атрофии применительно к конкретному клиническому случаю должны заменить устоявшийся в современной имплантологии принцип “Все так делают!” или “Нас так учили!”.
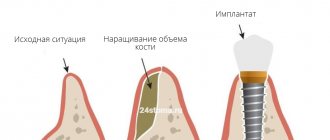
Кроме того, мы можем предсказывать степень атрофии и определять, потребуется ли наращивание костной ткани при отсроченной имплантации даже до того, как зубы удалены.
и, если потребуется, то каким методом это лучше сделать?
Или, например, мы можем объяснить, почему в одних случаях пересаженный костный блок уходит, а в других – нет?
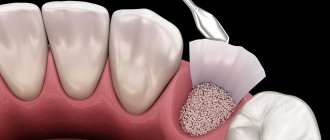
Синус-лифтинг для восстановления
Процедура синус-лифтинга предназначена для увеличения костной ткани за счет приподнимания гайморовых пазух. Применяется при условии отсутствия у пациента патологий и аллергических реакции.
Если у пациента в анамнезе присутствует хронический насморк, синусит или множественные перегородки, то операцию проводить не будут.
Процедура позволяет нарастить недостающий объем костной ткани, но остается риск появления в дальнейшем хронического насморка или воспалительного процесса.