Лицевой нерв, анатомия
Лицевой нерв, nervus facialis, 7 пара черепно-мозговых (черепных) нервов является двигательным нервом.
Лицевой нерв иннервирует мимические мышцы лица (кроме musculus levator palpebre superioris), а также мышцы ушной раковины и черепа, заднее брюшко двубрюшной мышцы (musculus digastricus), шилоподъязычную мышцу (musculus stylohyoideus), стременную мышцу (musculus stapedius), подкожную мышцу шеи (musculus platysma).
Ядро лицевого нерва расположено на границе нижнего отдела моста с продолговатым мозгом, кнаружи и кпереди от ядра отводящего нерва. Аксоны клеток этого ядра поднимаются в дорсомедиальном направлении ко дну ромбовидной ямки, затем петлеобразно огибают находящееся здесь ядро отводящего нерва, образуют в области лицевого бугорка внутреннее колено лицевого нерва. Корешок лицевого нерва выходит на основание мозга в мостомозжечковом углу между мостом и продолговатым мозгом, латеральнее оливы, далее совместно с попутчиками и улитковой частью 8 пары черепно-мозговых нервов входит во внутреннее слуховое отверстие (miatus acusticus internus), затем нерв и его попутчики вступают в лицевой канал (canalis facialis) пирамиды височной кости (фаллопиев канал). Канал вначале имеет горизонтальное направление (параллельно верхушке пирамиды височной кости), затем изгибается вертикально. Далее открывается на основании черепа шилососцевидным отверстием (foramen stylomastoideum). Изгиб лицевого нерва в его канале называется «наружное колено лицевого нерва». В этом месте находится коленный узел (ganglium geniculi), где заложены клетки первого нейрона вкусовой чувствительности для промежуточного нерва. После выхода из шилососцевидного отверстия лицевой нерв пронизывает околоушную железу, разделяется на множество конечных ветвей для иннервации соответствующих мышц, образуя гусиную лапку (pes anserinus). Попутчиками лицевого нерва в канале являются парасимпатические слезоотделительные волокна – большой каменистый нерв (nervus petrosusmajor) и промежуточный нерв (nervus intermedius), 13 пара черепных нервов, Вризбергов нерв.
Парасимпатические слезоотделительные волокна начинаются из секреторного ядра, которое находится около ядра лицевого нерва. Вместе с лицевым нервом они входят в лицевой канал, затем первыми покидают его в составе nervus retrosus major, иннервирующего слезную железу. Выпадение функции большого каменистого нерва сопровождается следующими симптомами – сухость глаза, раздражение глаза, слезотечение.
Промежуточный нерв смешанный, состоит из эфферентных парасимпатических слюноотделительных волокон для подъязычной и поднижнечелюстной слюнных желез, афферентных вкусовых волокон для передних 2/3 языка. Слюноотделительные волокна берут начало из верхнего слюноотделительного ядра (nucleus salivatorius superior), выходят из мозга в мостомозжечковом углу и вступают в лицевой канал рядом с лицевым нервом, далее покидают канал в его нисходящей части в составе барабанной струны (chorda tympani). Чувствительные вкусовые волокна начинаются от клеток коленного узла, дендриты которых идут в лицевом канале вместе с лицевым нервом, затем отходят от него в нисходящей части канала, участвуют вместе со слюноотделительными волокнами в образовании барабанной струны, далее вступают в систему 3 ветви тройничного нерва (nervus lingualis) и достигают вкусовых рецепторов передних 2/3 языка. Аксоны клеток коленного узда выходят из пирамиды височной кости через внутреннее слуховое отверстие, проходят в мостомозжечковом углу и заканчиваются в общем с языкоглоточном нервом вкусовом ядре одиночного пути (nucleus tractussoliterii), расположенном в продолговатом мозге. Поражение промежуточного нерва и барабанной струны, которая является его продолжением, приводит к гипофункции подъязычной и поднижнечелюстной слюнных желез и нарушению вкуса на передних 2/3 языка. Между двумя попутчиками в лицевом канале от ствола лицевого нерва отделяются двигательные волокна, которые формируют стременной нерв (nervus stapedius). Стременной нерв проникает в барабанную полость и иннервирует стременную мышцу, которая обеспечивает определенную степень фиксации стремечка и натяжения барабанной перепонки, что создает условия для наилучшей слышимости. Поражение стременного нерва сопровождается таким симптомом, как гиперакузия. Гиперакузия – это усиленное неприятное восприятие звуков, особенно низких тонов.
Первым покидает лицевой канал попутчик лицевого нерва — большой каменистый нерв. Вторым покидает лицевой канал ветвь лицевого нерва – стременной нерв. Третьим покидает лицевой канал попутчик лицевого нерва – промежуточный нерв в виде барабанной струны.
Имеются особенности связей лицевого нерва с корой головного мозга – нижней трети предцентральной извилины. Верхняя половина ядра, обеспечивающая иннервацию мимической мускулатуры верхней части лица, имеет двустороннее корковое представительство из-за частичного надъядерного перекреста корково-ядерных волокон. Волокна к нижней половине ядра, из которой осуществляется иннервация мимических мышц ниже глазной щели, исходят из противоположного полушария. Этот момент является важным критерием в постановке топического диагноза.
Анатомия лица
Лицо как и многие другие ткани подвергаются процессам опущения под действием силы тяжести. Этот процесс называется гравитационным птозом. Рассматривать анатомию лица предлагаю послойно. Именно послойное описание анатомии лица с позиций концепции австралийского хирурга Брайана Мендельсона поможет понять механизмы старения.
По сути, лицо состоит из 5 слоев: кожа, жировая клетчатка, мышцы, связки, надкостница и лицевой скелет.
- Кожа — самый наружный слой. Традиционно старение лица связывают с изменениями кожи, поэтому большинство процедур начинаются с ухода за кожей. Многие применяют кремы, маски и т.д. Это действительно имеет положительный эффект. Однако, до определенного возраста. Старение лица по данным разных авторов начинается на молекулярном уровне в среднем с 30 лет. Этот процесс происходит глубоко в структурах кожи, поэтому все процедуры омоложения являются по своей сути уходом и не имеют продолжительного действия.
- Подкожная клетчатка. Лежит под кожей и состоит из жировой ткани. Толщина жирового слоя различается в разных частях лица. С возрастом жир опускается и скапливается определенных местах, образуя мешки под глазами, брыли и т.д.
- Мышцы. На лице располагаются 21 мимическая мышцы. С возрастом мышцы слабеют и провисают, как гамак, в котором скапливается жир. В связи с этим работа исключительно с кожей не поможет добиться эстетического омоложения. Ведь даже выполнив подтяжку кожи, массив из мышц и жировой ткани будет растягивать лицо и результат кожных процедур сойдет на «нет» не более, чем за 1 год.
- Связки. С помощью связок мягкие ткани лица крепятся к лицевому скелету и располагаются в определенных местах. Время и силы тяжести практически не влияют на связки, поэтому ослабевшие мышцы и привисающий жир, перекидываются через связки, образуя выраженные возрастные контуры лица.
- Надкостница и лицевой скелет. Костный скелет определяет форму лица и ту самую неповторимость и индивидуальность наших лиц. Однако со временем костная ткань медленно разрушается, что создает предпосылки для скольжения тяжелого массива лица вниз.
Рис. 1. Слои лица по Мендельсону
Рис. 2 Связки по Мендельсону
Рис. 3 Молодое и старое лицо
Лицевой нерв: симптомы, синдромы поражения
При поражении ствола лицевого нерва, корешка лицевого нерва или ядра лицевого нерва развивается парез мимической мускулатуры (парез мышц) одноименной половины лица – прозоплегия. Возникает асимметрия лица, которая выражена даже в покое. Вся пораженная сторона неподвижна, маскообразна. Складки лба и носогубная складка сглажены. Глазная щель расширена. Угол рта опущен. Из-за выпадения функции круговой мышцы глаза (musculus orbicularis oculi) глаз не закрывается. Это лагофтальм, или заячий глаз. При попытке зажмурить глаза глазное яблоко на стороне поражения поворачивается кверху, радужка уходит под верхнее веко – симптом Белла. При легком парезе круговой мышцы глаза глазная щель смыкается, но менее плотно, чем на здоровой стороне, остаются видны ресницы (симптом ресниц). При сохранности нормальной функции слезной железы лагофтальм обычно сопровождается слезотечением, что обусловлено затруднением продвижения слезы к слезному каналу из-за недостаточного прилегания нижнего века к глазному яблоку и нарушением ее всасывания вследствие смещения отверстия канала. Также слезотечению способствует усиление слезного рефлекса в связи с постоянно открытым глазом. Часто развиваются воспалительные явления, конъюнктивит, кератит из-за раздражения оболочек глаза потоком воздуха и пылью.
Асимметрия лица резко усиливается при показывании зубов. Угол рта оттягивается кзади и возникает его перекос в здоровую сторону – это феномен восклицательного знака, он связан с параличом musculus risorius. Вследствие слабости круговой мышцы рта (m orbicularis oris) невозможен свист, вытягивание губ в трубочку. Пациент часто испытывает затруднение при разговоре и еде. Жидкая пища на пораженной стороне выливается изо рта, густая пища застревает между щекой и зубами. При нахмуривании и наморщивании лба на стороне паралича не образуется складок, невозможно надувание щеки, не напрягается на musculus platysmaшее. Утрачены или ослаблены надбровный рефлекс, назопальпебральный рефлекс, роговичный рефлекс, конъюнктивальный рефлекс. Если поражение лицевого нерва произошло у ребенка первого года жизни, то снижаются сосательный рефлекс, хоботковый рефлекс, поисковый рефлекс. Как при всяком периферическом параличе, возможна атрофия мимических мышц. При исследовании электровозбудимости, миографии отмечается реакция перерождения.
Периферический паралич мышц лица иногда сопровождается болью в области лица, уха, сосцевидного отростка. Боль связана с феноменом реперкуссии. Реперкуссия – это иррадиация возбуждения с двигательных ветвей лицевого нерва на чувствительные ветви тройничного нерва.
Длительный периферический паралич может привести к развитию контрактуры пораженных мышц, что проявляется сужением глазной щели на стороне поражения и перетягиванием рта при оскаливании зубов в больную пораженную сторону. Симптомами начинающейся контрактуры часто являются патологические синкенезии мышц лица – глазогубные синкенезии. Они характеризуются следующими симптомами. Зажмуривание глаз сопровождается движением угла рта или оскаливанием зубов. Оскаливание зубов вызывает закрывание глаза на стороне поражения.
При патологических процессах, вызывающих раздражение ядра или волокон лицевого нерва, наблюдается лицевой гемиспазм – это зажмуривание глаза и перетягивание рта и кончика носа в пораженную сторону с одновременным сокращением мышц подбородка и напряжением подкожной мышцы шеи. Признаками раздражения лицевого нерва являются также тики мимических мышц и симптом Хвостека.
Как замедлить старение лица?
Старение лица многофакторный процесс проявляющийся в резорбции костной ткани, изменениях и опущении мягких тканей лица. Процедуры внешнего воздействия на кожу лица по своей сути являются средствами ухода, не принося должного омолаживающего эффекта.
- Поверхностные процедуры: крема, мази, гели и прочие процедуры увлажняют и поддерживают состояние кожи.
- Инъекционные методики: филлеры и ботулинический токсин. Филлеры на основе гиалуроновой кислоты помогают заполнить объем подвергшихся атрофии тканей, а ботулинический токсин расслабляет мышцы, формирующие морщины. Абсолютным преимуществом этих методик является их обратимость действия. Как правило, филлеры и препараты ботулинического токсина рассасываются в течение 6 месяцев.
- Хирургическое омоложение лица: самый эффективный способ. Существуют различные виды подтяжки (лифтинга) лица. Подходить к выбору способа лифтинга лица необходимо с позиций имеющихся изменений лица, их выраженности, желания пациента и возможностей хирурга.
Принципиально выделяют следующие виды: кожный лифтинг; SMAS-лифтинг; MACS-лифтинг; спейслифтинг.
- Лифтинг кожи
В середине 20 века считалось, что именно изменения кожи проводят к старению лица. Однако, эра кожных подтяжек показала свою неэффективность в связи с недолгосрочностью результата — результат сохранялся не более, чем на 1 год. Современная косметология вновь прибегает к кожной подтяжке с использованием нитей. Нитевой лифтинг дает непродолжительный результат и имеет смысл при начальных изменениях лица. Выраженные возрастные изменения не подвергаются должной коррекции с помощью нитей, поэтому их применение должно быть строго дозированным.
- SMAS-лифтинг
SMAS — это сложная аббревиатура, означающая весь мышечно-апоневротический комплекс лица. После отделения кожного слоя от мышечного слоя, производят разрез и подтяжку мышц лица с фиксацией в новом положении. Одновременно с этим происходит подтяжка шеи и устранение брылей. После того как мышцы перемещаются в новое положение, образуется избыток кожи, который удаляют и зашивают кожу вдоль разреза вокруг ушной раковины. Поэтому такой вид лифтинга подходит привыраженных изменениях средней зоны лица, наличии брылей и дряблой шеи.
- MACS-лифтинг
Считается малотравматичной методикой. Через небольшой разрез около ушной раковины отслаивают кожу и, с помощью кисетных швов, подтягивают мышцы. Отличие от SMAS заключается в том, что мышцы не перемещаются и фиксируются, а именно натягиваются как барабан, что в скором времени все равно приведет к опущению лица. Тем не менее, коммерческая привлекательность этого метода очень высока. Стоит помнить, что этот метод может быть хорошим только при начальных изменениях — так же, как и нитевой лифтинг.
- Спейслифтинг
Суть разработанной доктором Мендельсоном операции заключается в ликвидации пространств лица, которые растягиваются под действием силы тяжести. Так как данные пространства существуют только в определенных участках лица, спейслифтинг не дает комплексную подтяжку и не позволяет добиться выраженного омоложения области шеи. Поэтому спейслифтинг дает хороший омолаживающий эффект средней зоны лица при невыраженных изменениях шеи.
Диагностика уровня поражения лицевого нерва
Изолированное поражения ядра лицевого нерва наблюдается довольно редко. Оно проявляется тотальным парезом мимических мышц, встречается при понтинной форме полиомиелита.
Чаще патологические очаги с локализацией в области моста более распространены и приводят к вовлечению в процесс ядра лицевого нерва, корешковых волокон, пирамидного пути, что проявляется альтернирующим синдромом Мийяра – Гюблера. Одновременное поражение ядра отводящего нерва проявляется альтернирующим синдромом Фовилля.
При локализации патологического процесса в мостомозжечковом углу симптомы поражения лицевого нерва сочетаются с поражением его попутчиков (промежуточный нерв и большой каменистый нерв) и преддверно-улиткового нерва. Паралич мимической мускулатуры в этих случаях сопровождается сухостью глаза – ксерофтальмия, нарушением вкуса на передних 2/3 языка на стороне поражения. Может ощущаться ксеростомия – сухость во рту, но чаще ее не бывает в связи с функционированием других слюнных желез (околоушные, подъязычная, поднижнечелюстная на здоровой стороне). Гиперакузии не бывает вследствие сочетанного поражения улиткового нерва. Чаще отмечаются снижение слуха или глухота. Могут присоединяться признаки нарушения функции расположенных в непосредственной близости тройничного нерва и отводящего нерва, а также мозжечковые расстройства.
При поражении лицевого нерва в лицевом канале выше отхождения большого каменистого нерва одновременно с параличом мимических мышц развиваются сухость глаза, расстройства вкуса и гиперакузия.
Поражение после отхождения большого каменистого нерва сопровождается усиленным слезотечением, расстройством вкуса, гиперакузией.
При поражении лицевого нерва ниже отхождения стременного нерва, но выше отхождения барабанной струны, наблюдаются паралич, слезотечение, расстройство вкуса.
Поражение нерва в костном канале ниже отхождения барабанной струны или после выхода из шилососцевидного отверстия вызывает только паралич со слезотечением.
При локализации процесса в области наружного колена лицевого нерва с захватом коленного узла может выявляться синдром Ханта – это парез мимической мускулатуры (мимических мышц), сильные боли и герпетические высыпания в области ушной раковины (уха).
Иногда встречаются случаи двустороннего поражения лицевого нерва. Двустороннее поражение лицевых нервов называется диплегия фациалис (diplegia facialis). Лицо пациента маскообразное, глаза полуоткрыты, невозможно сложить губы в трубочку, сомкнуть рот.
Лицевой нерв: лечение у детей
Поражение лицевого нерва у детей встречается чаще, чем поражение других черепных нервов, что обусловлено его анатомическими особенностями. Лицевой нерв кровоснабжается из системы наружной сонной артерии, поэтому при переохлаждении головы спазм наружной сонной артерии приводит к ишемии нерва, отеку и сдавлению лицевого нерва. Компрессия лицевого нерва особенно легко развивается при локализации процесса в узком канале пирамиды височной кости. Канал лицевого нерва связан с барабанной полостью и пневматическими клетками сосцевидного отростка. Отток лимфы из ствола лицевого нерва осуществляется в шейные лимфатические узлы. В детском возрасте поражение шейных лимфатических узлов наблюдается часто.
Причины воспаления тройничного нерва
Причин, ведущих к воспалению нервных протоков, отмечается несколько:
- Нарушение кровоснабжения, связанного с физическим сдавливанием нерва. В первую очередь это отеки, вызванные заболеваниями лор-органов. Зажимать нервы может и возникшая опухоль.
- Воспаления, связанные со стоматологией. Это и гингивит, и пародонтит, и кариес, и пульпит, и прорезывание зубов мудрости. Каждое из этих заболеваний может привести к нагноениям, нарывам, отекам и бактериальным заражениям тканей.
- Врачебная ошибка анестезиолога – если укол был сделан неудачно, и игла попала в нерв – болевых ощущений не избежать.
- Переохлаждение заставляет мышцы терять свою эластичность, что приводит к защемлению нервов, проходящих между волокон.
- Бактериальные инфекции, в частности столбняк и полиомиелит.
- Сложно диагностируемой причиной воспаления тройничного нерва является психологическое состояние человека – частые переживания, стрессы нервные расстройства.
Чтобы определить причину воспаления, нужна консультация специалиста.
Лицевой нерв: причины поражения, причины неврита, невралгии, навропатии, пареза, паралича
Основные причины поражения лицевого нерва – воспалительные заболевания (болезни), приводящие к первичному поражению лицевого нерва и вовлечению его в процесс вторично вследствие патологических изменений в смежных образованиях. Менингиты, арахноидиты мостомозжечкового угла, воспалительные процессы в области евстахиевой трубы (евстахеит) и сосцевидного отростка (мастоидит), воспаление уха (отит), артриты челюстные, лимфаденит, паротит могут являться причиной развития неврита, пареза, паралича, воспаления лицевого нерва. Также причиной поражения лицевого нерва являются первичные и вторичные полирадикулоневриты. Травматическое поражение лицевого нерва встречается при черепно-мозговой травмы с переломом основания черепа в области височной кости, во время хирургических операций на ухе. Причиной параличей и парезов лицевого нерва у детей может быть родовая травма, наложение акушерских щипцов, лицевое предлежание. Лицевой нерв страдает при различных опухолях области мостомозжечкового узла. Невринома лицевого нерва, нейрофиброматоз Реклингхаузена, опухоль околоушной слюнной железы, инфильтрация при лейкозе также являются причинами поражения лицевого нерва.
В редких случаях встречается врожденная аплазия ядра лицевого нерва, врожденная узость канала лицевого нерва.
Центральный паралич – лицевой нерв
Центральный паралич мышц лица (лицевой мускулатуры) наблюдается в результате поражения корково-ядерных волокон, идущих к ядру лицевого нерва. Центральный паралич характеризуется нарушением функции мышц нижней половины лица, которые имеют одностороннюю корковую иннервацию. Основным симптомом центрального паралича является сглаженность носогубной складки на противоположной очагу стороне. У части больных с центральным параличом мимических мышц можно выявить легкую недостаточность круговой мышцы глаза. Центральные парезы лицевой мускулатуры обычно наблюдаются в сочетании с центральным гемипарезом, или гемиплегией. В отличие от периферического паралича при центральном параличе мышц лица сохранены конъюнктивальный рефлекс, надбровный рефлекс, роговичный рефлекс, отсутствует реакция перерождения.
Неврит лицевого нерва первичный
Первичный паралич лицевого нерва вызывается вирусами герпеса, эпидемического паротита (эпидпаротита), энтеровирусами, аденовирусами. Простудный паралич Белла может развиться при общем или локальном переохлаждении лица. Паралич Белла характеризуется острым развитием в течение 3 – 24 часов. Ведущая роль при развитии паралича Белла принадлежит ишемии, которая развивается из-за спазма сосудов, или расширения сосудов с развитием отека лицевого нерва и компрессией нерва.
Часто неврит лицевого нерва возникает без видимой причины на фоне абсолютного полного здоровья. В Сарклиник наблюдалось много случаев, когда первые симптомы неврита лицевого нерва появлялись после сна человека, в момент пробуждения. Это может быть связано с активизацией хронической инфекции при ослаблении иммунитета, развитием разнообразных аллергических реакций.
Методы лечения
В зависимости от того, что стало причиной воспаления, назначается курс лечения. При бактериальных поражениях упор делается на антибактериальную терапию при помощи системного приема препаратов.
Однако, независимо от причин, врач назначает обезболивающие медикаменты, чтобы снять болевой синдром и уменьшить воспаление. Это может быть:
- ибупрофен;
- парацетамол;
- анальгин;
- кеторол;
- диклофенак.
Все перечисленные средства могут быть назначены как в виде таблеток для приема внутрь, или прописаны в форме растворов для внутримышечного введения.
Когда консервативными методами не обойтись, может понадобиться помощь хирурга. В первую очередь это касается нарывов из-за прорезывания зубов мудрости, пульпитов или других заболеваний зубов. В таком случае будет проведено вскрытие нарывающего места, удаление гноя, антисептическая обработка раны и удаление зуба, если это будет необходимо. Если защемление нерва возникло в результате патологий в строении черепа, хирург проведет операцию по исправлению ситуации и освободит нервные пучки.
В качестве комплексной терапии может быть назначен массаж, прогревания или воздействия магнитным полем и электрическим током. Самостоятельно массировать или прогревать воспаленное место нельзя, потому как это может привести к осложнениям, связанным с прорывом гнойной капсулы, заражением крови и параличом лицевого нерва.
Отдельно может потребоваться консультация невропатолога, который определит причину воспаления, если очевидных очагов инфекции и нарывов другие специалисты не обнаружили.
Народные методы лечения допустимы только в качестве дополнения к основной терапии. Например, полоскания отваром ромашки снимут воспаление и уменьшат отек. Но прибегать к таким процедурам можно только с разрешения лечащего врача.
Неврит лицевого нерва вторичный
Вторичные невриты лицевого нерва чаще всего отогенного происхождения, отмечаются после или при отите, мастоидите, евстахеите. В этих случаях развивается реактивное воспаление ствола нерва. Также воспалительный процесс может проникать непосредственно в сам лицевой нерв за счет проникновения в него инфекционных агентов. Это часто наблюдается при гнойном эпидемическом партите, лимфадените области шилососцевидного отростка. Вторичный неврит лицевого нерва может возникать при инфекционном мононуклеозе, токсоплазмозе, тифах, туберкулезном менингите, остром лейкозе, краниальном полиневрите, полирадикулоневрите.
Неврит лицевого нерва возникает при переломах и трещинах основания черепа, проходящих через пирамиду височной кости (посттравматический неврит лицевого нерва). Большую роль в возникновении пареза мимических мышц лица играют наследственные факторы, врожденные аномалии развития. Встречаются аплазия ствола лицевого нерва, аплазия ядра лицевого нерва. При этом могут быть односторонние и двусторонние нарушения.
Возникновению неврита лицевого нерва способствует сужение фаллопиева канала, увеличение размеров шиловидного отростка.
Поражение лицевого нерва может быть одним из признаков при таких синдромах, как синдром Мелькерссона – Розенталя, синдром Мебиуса.
Неврит лицевого нерва диагностика
Диагностика неврита лицевого нерва основывается на анализе симптомов, предшествующих и сопутствующих повреждению нерва заболеваний. Неврологи, невропатологи, рефлексотерапевты выделяют такие формы поражения, как неврит лицевого нерва и невропатия лицевого нерва. По патогенезу невриты делятся на первичные и вторичные.
Неврит лицевого нерва нужно дифференцировать от изолированного поражения двигательного ядра нерва, разнообразных распространенных патологических процессов в области мосто-мозжечкового угла. Поражение ядра лицевого нерва сопровождается изолированным парезом мимических мышц одноименной половины лица без вегетативных и чувствительных расстройств, что встречается преимущественно при понтинной форме полиомиелита или полиомиелитоподобных заболеваниях, клещевом энцефалите.
При поражении нижних отделов моста, что встречается при опухолях, энцефалите, сосудистых заболеваниях, наряду с ядром лицевого нерва в патологический процесс вовлекается пирамидный путь. В таких случаях периферический парез лицевых мышц сочетается с центральным гемипарезом противоположной стороны (синдром Мийяра – Гюблера). Если при этом поражается ядро отводящего нерва, то к вышеперечисленным симптомам добавляется парез наружной прямой мышцы глаза (синдром Фовилля).
Изолированный неврит лицевого нерва дифференцируют от процессов в области мостомозжечкового угла, которые развиваются, например, при арахноидите, опухолях преддверно-улиткового нерва, что проявляется снижением слуха, глухотой, парезом мышц лица, иногда нарушением функции тройничного нерва, контрлатеральным спастическим гемипарезом.
Полиневриты и полирадикулоневриты часто включают в себя поражения лицевого нерва. Обычно поражение в этих случаях двустороннее, нередко асимметричное, сопровождается ограниченным или диффузным поражением других отделов периферической нервной системы человека.
Хирургическое лечение невралгии тройничного нерва
Пациентка Ш., 63 года, поступила в 1 неврологическое отделение 07.06.2015.
Жалобы при поступлении на приступообразные жгучие, высокой интенсивности боли в области правой щеки, подбородка, уха справа, в области верхних и нижних зубов, боли в височно-нижнечелюстном суставе справа, с усилением во время разговора, приема пищи (пережевывания), умывания, с периодическими нарастаниями болевого синдрома в форме «прострелов», гиперсаливацию (больше по ночам), ухудшение ночного сна из-за болей.
Анамнез: В 2011 г. весной впервые появились нейропатические боли в зонах иинервации II и III ветви правого тройничного нерва. Проводилось лечение, включавшее курс финлепсина и лирики, а также были начаты процедуры ИРТ и магнитотерапия, которые отменены после выявления на МРТ фалькс-менингеомы в лобной области. Болевой синдром регрессировал в течение 3-х месяцев.
Весной 2014 г. – рецидив болевого синдрома. При обследовании выявлено повышение anti-VZV IgG (421.2 мЕд/мл, при норме менее 150) . Аnti-VZV IgM (отрицателен). Высыпания на коже отсутствовали, наличие H.zoster в анамнезе отрицает. Прошла 2 курса лечения гидрокортизоном в таблетированной форме (в апреле и июле 2014 г.), курс валтрекса, фамвира, циклоферона. В динамике после терапии : увеличение титра anti-VZV IgG (496.4 мЕд/мл), anti-VZV IgM (отрицателен). Болевой синдром регрессировал через пол года.
Длительное время в 2014 г. занималась протезированием зубов.
Настоящее ухудшение состояния с середины мая 2015 г., когда возобновились лицевые боли, нарастающие по интенсивности, «простреливающие», ограничивающие бытовую активность. При исследовании –продолжает нарастать титр anti-VZV IgG — 571.7 мЕд/мл ), выявлены anti-HSV (1 и 2 тип) IgG – 23.5 (положителен), anti-HSV (1 и 2 тип) IgМ – отрицателен, anti-EBV IgG-EBNA (яд.бел.) – 385.0 Ед/мл (положителен), anti-EBV IgM-VCA (капс.бел.) <10 (отрицателен), anti-EBV IgG-VCA (капс.бел.) (положителен). Начала прием валтрекса, циклоферона, фамвира, лирики. Ночами не могла спать из-за болевого синдрома. Госпитализирована в экстренном порядке.
В анамнезе: оперативные вмешательства: НАМ по поводу эндометриоза, принимает гормональную терапию (в форме геля); аппендэктомия. В 2009 г. — круговая подтяжка лица.
В детстве перенесла ветряную оспу, свинку, краснуху; частыми ОРВИ не страдала; во взрослом возрасте – дважды лакунарная ангина.
При поступлении предоставлены снимки :
КТ ВНЧС с функциональными пробами и мультипланарными реконструкциями от 26.11.14 г.: Состояние после вторичной частичной адентии, после протезирования. КТ-картина дегенеративных изменений правого ВНЧС с признаками подвывиха при функциональной пробе.
МРТ ВНЧС от 15.12.14 г.: МР признаки асимметрии ВНЧС. Картина парциальной вправляемой дислокации правого ВНЧС. Выраженные дегенеративные изменения правого суставного диска. МР-признаки остеоартроза и синовита правого ВНЧС. МР-признаки функциональной перегрузки верхней головки правой латеральной крыловидной мышцы.
МРТ сосудов головного мозга от 04.06.14 г.: патологические изменения магистральных артерий и вен головного мозга не выявлены.
МРТ головного мозга от 03.06.14 г.: картина объемного образования фалькса в лобной области (12*10 мм), вероятнее всего менингиомы. Мелкоочаговые изменения вещества мозга сосудистого характера.
КТ костей черепа от 07.11.14 г.: костно-деструктивные и объемные образования верхней и нижней челюсти не выявлены. Состояние после вторичной частичной адентии, после протезирования. КТ-картина дегенеративных изменений правого ВНЧС. Признаки объемного образования в области фалькса лобной области головного мозга, вероятнее менингеома. Локальное утолщение левой лобной кости (экзостоз? Компактная остеома?)
Объективно: Состояние удовлетворительное. Кожные покровы обычной окраски. Высыпаний в зоне локализации болей и в области слухового прохода справа нет. Отеков нет. В легких дыхание везикулярное, хрипов нет. ЧДД до 14 в минуту. Тоны сердца приглушены, ритмичные, шумы в сердце не выслушиваются, ЧСС 62 в минуту. АД 120/80 мм рт. ст. Живот мягкий, безболезненный при пальпации, симптомов раздражения брюшины нет, перистальтика выслушивается. Печень не выступает из-под края реберной дуги. Тазовые функции контролирует.
Неврологический статус: В сознании, контактна, ориентирована. Снижения фона настроения нет. Менингеальных знаков нет. Глазные щели D=S. Зрачки D=S. Фотореакции живые. Движения глазных яблок не ограничены. Нистагма нет. Нарушений поверхностной чувствительности на лице нет. Провоцируется болезненность при пальпации точки выхода 2 ветви тройничного нерва справа. Лицо симметрично. Глотание, фонация не нарушены. Язык по средней линии. Парезов нет. Сухожильные рефлексы средней живости, D=S. Нарушений чувствительности не выявлено. В позе Ромберга пошатывается. Координаторные пробы выполняет удовлетворительно с обеих сторон.
В анализах –умеренный лейкоцитоз : 11.38 10e9 /л (N: 4-9), без сдвига формулы; ускорение СОЭ: 20 мм/час
ЭКГ: Синусовый ритм с ЧСС 76 в мин. Горизонтальное положение ЭОС.
РЕНТГЕНОЛОГИЧЕСКОЕ исследование органов грудной клетки: Свежих очаговых и инфильтративных изменений не выявлено.
Консультирована инфекционистом : данных за острый инфекционный процесс и признаков персистирующей вирусной инфекции нет. Состояние возможно расценивать как постгерпетическую тригеминальную невралгию. Имеющееся повышение титра антител к VZV и EBV носят анамнестический характер (ранее перенесенная инфекция). Активная противовирусная терапия не показана. Необходимо проведение комплексной терапии для коррекции невропатического болевого синдрома.
Стоматологом высказано предположение о возможной компрессии конечных ветвей второй ветви тройничного нерва инородным телом (пломбировочный материал) у апикса 1.4 зуба, что было подтверждено при КТ верхней челюсти.
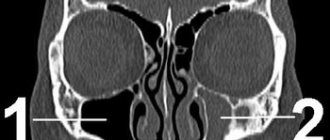
При проведении высокопольной МРТ головного мозга-в проекции передних отделов серпа определяется образование размерами до 13мм (менингеома). При прицельном исследовании ствола к нижним отделам правого тройничного нерва, несколько их деформируя, в области вырезки груббера, прилежит вена диаметром по кровотоку до 2мм. Картина менингиомы передних отделов серпа. МР-признаки нейроваскулярного конфликта правого тройничного нерва (см. рис 1)
Таким образом, выявлялся полиэтиологический генез болевого синдрома:
- Постгерпетическая нейропатия
- формирование тригеминального болевого синдрома вследствие раздражения второй ветви тройничного нерва с периферии (в результата контакта с пломбировочным материалом),
- тригеминальная невралгия вследствие компрессии корешка нерва веной в области мосто-мозжечкового угла,
- Не исключалось влияние и фалькс-менингеомы.
При ЭЭГ: Эпилептиформной активности, признаков межполушарной асимметрии на момент исследования не зарегистрировано как в фоновой записи, так и при проведении афферентных проб.
Учитывая возможность формирования тригеминального болевого синдрома как вследствие раздражения второй ветви тройничного нерва с периферии (в результата контакта с пломбировочным материалом), так и тригеминальной невралгии вследствие компрессии корешка нерва веной в области мосто-мозжечкового угла, показано проведение хирургического лечения по обеим нозологиям. Принято решение о поэтапном вмешательстве: в первую очередь — цистэктомия с резекций верхушки корня 14 зуба, затем микроваскулярная декомпрессия корешка тройничного нерва справа.
Пациенка получала лечение: но-шпа+анальгин+новокаин+реланиум; перфалган в/в, трамал, мильгамма в/м, лирика, валтрекс, амитриптилин, аугментин, глицин, ПК-мерц, гидрокортизон, циклоферон, фемивир, финлепсин в табл. На фоне проводимого лечения отмечалась умеренная положительная динамика в виде уменьшения интенсивности частоты болевых пароксизмов: пациентка могла разговаривать, принимать пищу.
Было проведено оперативное вмешательство — цистэктомия с резекций верхушки корня 1.4 зуба. Течение послеоперационного периода гладкое, отмечались флуктуации болевого синдрома, а через неделю – стойкое усиление. К терапии добавлен Финлепсин в дозе 300 мг /сутки, на фоне которого отмечался хороший обезболивающий эффект.
У пациентки возникли сомнения в необходимости нейрохирургического вмешательства. С целью решения вопроса о необходимости декомпрессии корешки тройничного нерва произведена отмена Финлепсина, после которой болевой синдром возобновился. Не оставалось сомнений в том, что больной показано проведение хирургического вмешательства – микроваскулярная декомпрессия корешка тройничного нерва справа с целью разрешения вазо-неврального конфликта и достижения стойкой ремиссии тригеминальной невралгии.
Проведено нейрохирургическое вмешательство (см. рис 2-3), в результате которого полностью купирован болевой синдром.