Фармакологические свойства препарата Мепивакаин
Местный анестетик средней продолжительности действия группы амидов. Вызывает обратимую блокаду нервной проводимости за счет уменьшения проницаемости мембран нейронов для ионов натрия. По сравнению с лидокаином, мепивакаин вызывает менее выраженную вазодилатацию и имеет более быстрое начало и большую продолжительность действия. Системная абсорбция мепивакаина зависит от дозы, концентрации, способа применения, степени васкуляризации ткани, степени вазодилатации. При анестезии зубов верхней и нижней челюсти эффект развивается через 0,5–2 и 1–4 мин соответственно. Анестезия пульпы зуба сохраняется в течение 10–17 мин, анестезия мягких тканей у взрослых сохраняется 60–100 мин. При перидуральном введении эффект мепивакаина развивается через 7—15 мин, продолжительность действия — 115–150 мин. Распределяется во всех тканях, максимальные концентрации создаются в хорошо перфузируемых органах, включая печень, легкие, сердце и мозг. Mепивакаин подвергается быстрому метаболизму в печени и инактивации путем гидроксилирования и N-деметилирования. Известны 3 неактивных метаболита: два фенольных производных, которые экскретируются в виде глюкуроновых конъюгатов, и 2′,6′-пипколокилид. Приблизительно 50% пепивакаина экскретируется с желчью в виде метаболитов и подвергается энтерогепатической рециркуляции с последующим выведением через почки. Только 5–10% экскретируется с мочой в неизмененном виде. Некоторое количество препарата метаболизируется в легких. Метаболизм мепивакаина у новорожденных ограничен, препарат экскретируется у них в неизмененном виде. Период полувыведения — 1,9–3,2 ч у взрослых и 8,7–9 ч у новорожденных. Проникает через плаценту посредством пассивной диффузии.
Кому мепивакаин противопоказан
При кормлении грудью полностью запрещено лечение зубов женщины с анестезией «Мепивакаином». Также под запрет попадают дети до 4-х лет и массой менее 20 килограмм, пациенты с пониженным кровяным давлением, тяжелыми заболеваниями сердца, печени. Тут стоматолог подберет другой препарат, например, «Артикаин».
Также следует использовать анестетик с осторожностью у следующих групп пациентов:
- у детей,
- у беременных,
- у пожилых людей старше 65 лет используется минимальная доза «Мепивакаина»,
- у лиц с заболеваниями печени или почек,
- при наличии сахарного диабета,
- при ярко выраженных воспалениях десен,
Средство с осторожностью следует применять детям
Применение препарата Мепивакаин
Инфильтрационная анестезия: Взрослым до 40 мл 1% р-ра (400 мг) или 80 мл 0,5% р-ра (400 мг) дробно в течение 90 мин. Для блокады шейных нервов, плечевого сплетения, межреберных нервов: Взрослым — 5–40 мл 1% р-ра (50–400 мг) или 5–20 мл 2% р-ра (100–400 мг). Парацервикальная блокада: Взрослым до 10 мл 1% р-ра на каждую сторону. Вводят медленно с промежутком в 5 мин между инъекцией с другой стороны. Блокада периферических нервов: Взрослым 1–5 мл 1–2% р-ра (10–100 мг) или 1,8 мл 3% р-ра (54 мг). Инфильтрационная анестезия в стоматологии:Взрослым — 1,8 мл 3% р-ра (54 мг). Инфильтрацию выполняют медленно с частой аспирацией. У взрослых 9 мл (270 мг) 3% р-ра обычно достаточно для проведения анестезии всей ротовой полости. Общая доза не должна превышать 400 мг. Дети: 1,8 мл 3% р-ра (54 мг). Инфильтрацию выполняют медленно с частой аспирацией. Максимальная доза не должна превышать 9 мл (270 мг) 3% р-ра. Эпидуральная или каудальная анестезия: Взрослым — 15–30 мл 1% р-ра (150–300 мг), 10–25 мл 1,5% р-ра (150–375 мг) или 10–20 мл 2% р-ра (200–400 мг). Максимальные дозы: Взрослые: 400 мг как однократная доза при регионарном введении; максимальная суточная доза — 1000 мг. Дети: 5–6 мг/кг. Для детей в возрасте до 3 лет или с массой тела менее 13,6 кг, применяют р-ры мепивакаина в концентрациях до 2%.
Подробнее об ограничениях при беременности и лактации
Как уже было отмечено выше, при лактации (т.е. при кормлении грудью) «Мепивакаин» противопоказан. Если же в клинике просто не иных анестетиков, то провести лечение можно в экстренном случае. Однако женщине придется пропустить 2-3 кормления (должно пройти не менее 10 часов после укола) – ребенка временно перевести на искусственную смесь, а собственное молоко сцеживать и выливать. Т.к. вещество проникает в грудное молоко и может нанести ребенку вред. Для беременных анестетик разрешен, но применяют его с осторожностью – особенно, если у будущей мамы проблемы с почками, есть отеки на ногах или на лице. Для исключения осложнений лучше отдать предпочтение менее токсичному средству.
Взаимодействия препарата Мепивакаин
Местные анестетики (особенно при назначении в больших дозах) могут оказывать антагонистическое действие по отношению к ингибиторам холинестеразы на нервно-мышечную передачу. Применение местных анестетиков с ганглиоблокаторами может повышать риск развития артериальной гипотензии и брадикардии. Пациенты, принимающие ингибиторы МАО одновременно с местными анестетиками, имеют повышенный риск развития артериальной гипотензии. Местные анестетики могут оказывать аддитивный гипотензивный эффект у пациентов, принимающих антигипертензивные препараты и органические нитраты.
Список аптек, где можно купить Мепивакаин:
- Москва
- Санкт-Петербург
Показания к применению анестетика
Согласно инструкции по применению «Мепивакаин» показан при следующих типах анестезии:
- инфильтрационная: укол «заморозки» в десну, связку зуба или надкостницу,
- интралигаментарная: подвид инфильтрационной, когда инъекции ставятся в связки зуба, т.е. между корнем и стенками костной лунки,
- проводниковая: анестетик вводится вблизи крупных нервов,
- регионарная (внутрикостная),
- внутрипульпарная: вспомогательная техника, суть которой в том, что укол ставится непосредственно в зубной нерв – пульпу.
Введение вещества поступает прямо в костные ткани альвеолярного отростка
То есть «Мепивакаин» подходит при таких стоматологических вмешательствах как:
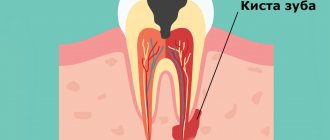
- лечение среднего и глубокого кариеса,
- лечение пульпита и периодонтита,
- резекция корня зуба,
- удаление зубов,
- подготовка зубов к протезированию,
- пластика десен и уздечек,
- наращивание костной ткани,
- синус-лифтинг (поднятие дна гайморовой пазухи),
- имплантация,
- кюретаж глубоких пародонтальных карманов, связанный с отслаиванием десны.
Препарат применяется при удалении зубов
Полезно знать! Препарат считается одним из самых безопасных на сегодняшний день. Он может использоваться у возрастных пациентов (но тут есть особенности), у лиц с аллергией на иные анестетики, с повышенным кровяным давлением и нетяжелыми патологиями сердечно-сосудистой системы. Поскольку адреналин (эпинефрин) в его состав не входит.
Какие есть альтернативы – аналоги
Аналоги анестезирующего препарата «Мепивакаин» – это «Мепивакаин-Бинергия» (Россия), «Мепивастезин» (Израиль), «Скандонест» (Франция), «Скандинибса» (Испания), «Изокаин» (Канада). Важно понимать, что у аналогов могут быть отличающиеся противопоказания и особые указания к применению. Поэтому здесь нужно быть внимательными.
«У меня аллергия на уколы заморозки, точнее – они очень слабо действуют. Даже как-то раз пришлось удалять зуб на почти живую. Приятного мало(( Но проблема решилась неожиданно. Я пошла лечить кариес, а зубной предложил поставить не лидокаин, а какое-то французское средство. Сказал, что если не подействует, то за укол денег не возьмет. Шутки шутками, но это укол реально помог. Теперь только туда хожу лечиться».
Елена А., отзыв с форума woman.ru
Что нужно знать дополнительно
Особые указания к применению «Мепивакаина» выглядят следующим образом:
- анестезирующий препарат применяется только в условиях клиники профессиональным стоматологом,
- при воспалении десен или кости анестезирующий эффект несколько ниже,
- внутривенное введение запрещено,
- принимать пищу можно только тогда, когда действие анестетика закончится: поскольку из-за потери чувствительности можно прикусить язык, щеку или губу,
- возможна небольшая спутанность сознания: поэтому садиться за руль после лечения не рекомендуется. Также как и работать с опасными механизмами, едкими химическими веществами, подниматься на высоту.
Какие побочные реакции могут быть
«Мепивакаин» считается достаточно безопасным анестетиком в стоматологии (если сравнивать его с более ранними, устаревшими). И побочные проявления встречаются крайне редко. В инструкции по применению указано, что в редких случаях возможны следующие недомогания:
- головная боль, головокружение, шум в ушах,
- тревожность, беспокойство, ощущение эйфории,
- сонливость,
- затрудненное дыхание,
- снижение зрения,
- тошнота, рвота,
- учащение или замедление сердцебиения,
- отек горла, анафилактический шок: на этот случай в кабинете стоматолога всегда есть аптечка, укомплектованная противошоковым набором.
Побочным эффектом может стать головная боль и головокружение
Не стоит путать побочные реакции с нормальными последствиями. Ведь потеря чувствительности тканей может произойти на довольно обширной области. Например, совершенно нормально, если после укола онемела щека, язык, губа или нарушилось произношение звуков. Через несколько часов все эти проявления исчезнут.
Консервативное лечение геморроя включает применение топических комбинированных лекарственных препаратов (многокомпонентные мази, кремы или свечи). В разных сочетаниях они могут содержать противовоспалительные, противомикробные, склерозирующие, антикоагуляционные агенты, анестетики, венотоники и репаранты. Оптимальный состав средств для местного лечения геморроя точно не установлен и продолжает обсуждаться. Остается не вполне ясным вопрос, оказывает ли существенное влияние на лечебную эффективность присутствие в составе антикоагулянтов, антибиотиков или анестетиков, потенцируют ли они друг друга, являются ли они необходимыми и, следовательно, обязательными компонентами лечебных препаратов [1].
В данной статье рассматриваются следующие вопросы:
— что лежит в основе лечебных эффектов комбинированных препаратов;
— какие факторы влияют на силу и продолжительность действия местной терапии;
— сочетание каких компонентов в местном средстве, на взгляд фармаколога, можно признать рациональным;
— вопросы безопасности и переносимости лечения местными препаратами.
Современная фармакотерапия является таргетной по своей природе (от англ. «target» — мишень). Это значит, что эффект топических лекарственных средств реализуется только после связывания их действующего начала со специфическими структурами — мишенями действия, которые находятся в эффекторных клетках воспаления (лимфоциты, макрофаги, нейтрофилы), микроциркуляторном русле (эндотелиоциты, миоциты), в паравазальном пространстве, соединительной ткани, сосудистом русле (компоненты свертывающей системы, система комплемента). Если активный компонент местного препарата не распознал и не связался со своей мишенью действия, он не может проявить свой лечебный потенциал, т. е. в этом случае можно рассчитывать, в лучшем случае, на эффект плацебо.
У отдельных компонентов таргетного лекарственного препарата, как правило, одна выраженная мишень действия, они «работают» по принципу: «одна мишень — один первичный фармакологический эффект». Свойственная для НПВС триада эффектов в виде противовоспалительного, анальгетического и антипиретического действия обусловлена участием одной мишени действия (фермента циклооксигеназы) в различных физиологических ответах. В основе широкого спектра выраженных фармакологических эффектов кортикостероидов, противовоспалительного, иммуносупрессивного и антиаллергического действия, также лежит способность глюкокортикоидной молекулы найти, распознать и образовать комплекс со своей мишенью — рецепторами кортикостероидов [2].
Использование комбинированных препаратов учитывает одновременное воздействие на несколько мишеней действия (политаргетный препарат, multi-target drug).
Принцип комбинированной терапии, сочетание лекарственных веществ, в том числе из разных фармакологических групп (например, комбинация анестетика и противовоспалительного средства), является приоритетным подходом при лечении заболеваний, вызванных различными патогенетическими механизмами, таких как ХЗВ, острый и хронический геморрой, их осложнения [3].
Итак, лечебное действие таргетного препарата для местной терапии определяется его фармакологической композицией, способностью отдельных компонентов найти свои молекулярные мишени действия. Остановимся на их более подробной характеристике.
Противовоспалительный компонент.
Предполагает применение глюкокортикостероидов или нестероидных противовоспалительных средств (НПВС).
Глюкортикостероиды (ГКС) — самые эффективные из известных лекарственных противовоспалительных средств, они действуют на все фазы воспаления, различные типы воспалительной реакции [4]. Влияние ГКС распространяется на миграцию лейкоцитов в очаг воспаления, реакцию микрососудистого русла (снижение тонуса, повышения проницаемости и экссудации), образование провоспалительных медиаторов (метаболиты арахидоновой кислоты (эйкозаноиды), гистамин, кинины, факторы хемотаксиса), ремоделирование соединительной ткани на конечных стадиях воспаления [5]. На все перечисленные последовательные процессы воспаления ГКС оказывают ингибирующее/подавляющее влияние, что определяет их вазоконстрикторное, антиэкссудативное действие. Одновременно ГКС снижают чувствительность нейтрофилов и эозинофилов к хемотаксическим факторам, уменьшают клеточную инфильтрацию очага воспаления.
С чем связан такой широкий спектр противовоспалительной активности ГКС
? Мишени их действия, рецепторы глюкокортикоидов расположены во всех типах клетках (за исключением стволовых). Связываясь с внутриклеточными рецепторами, ГКС повышают экспрессию генов, ответственных за консолидацию антивоспалительного ответа (трансактивация) [6]. Активность генов, участвующих в продукции провоспалительных белков, напротив, находится под негативным контролем ГКС, т. е. в их присутствии угнетается (трансрепрессия). Учитывая, что ГКС регулируют активность на геномном уровне, их действие развивается не сразу, в среднем спустя 2 ч после применения, но имеет продолжительный характер (8—36 ч в зависимости от препарата) [7].
Таким образом, к особенностям ГКС относится уникальный двойной механизм подавления воспаления [8] (рис. 1).
Рис. 1. Два способа подавления воспаления с помощью ГКС: механизмы трансактивации и трансрепрессии (расшифровка обозначений в тексте).
Механизм трансактивации (trans—activation
): стимуляция транскрипции генов и образования антивоспалительных белков (липокортин-1, ингибитор ядерного фактора kB (I-kB), нейтральная эндопептидаза, разрушающая брадикинин и тахикинины, антагонист рецепторов ИЛ-1).
Механизм трансрепрессии (trans—repression):
гормонрецепторные комплексы (в виде мономера) непосредственно и через молекулы СBP (белок, связывающий цАМФ-чувствительный элемент), взаимодействуют с факторами транскрипции (NF-kB, AP-1 и др.), которые активируются под влиянием медиаторов воспаления, оксидантов и вирусов. Итогом этого является торможение транскрипции «воспалительных» генов (транс-репрессия). Наблюдается снижение образования белков и пептидов: индуцибильные формы ЦОГ-2, NOS, ФЛ А2, провоспалительные цитокины (ИЛ 1—6, ФНО-альфа, ГМКСФ), хемокины (ИЛ-8, эотаксин, RANTES, моноцитарный хемотаксический белок, воспалительный белок макрофагов 1-альфа), молекулы адгезии (VCAM-1, ICAM-1).
В составе топических препаратов обычно используется один из линейки ГКС
: гидрокортизон, метилпреднизолон, флуокортолон, бетаметазон.
Они отличаются химической структурой, способностью всасываться и достигать мишеней действия, устойчивостью к метаболизму. С практической точки зрения важно отличать их по силе противовоспалительного действия. Согласно общепринятой европейской классификации Миллера-Монро, в зависимости от количественного содержания в препарате, флуокортолон и бетаметазон относятся к сильным топическим ГКС, остальные — к группе умеренно сильных или легких топических стероидов (табл. 1).
Таблица 1.Классификация топических стероидов по силе действия [9, с сокращениями]
Несмотря на то что данная классификация основана главным образом на тестировании относительно быстрой вазоконстрикторной активности кортикостероидных препаратов, этот тест также учитывает абсорбцию ГКС, сродство к рецепторам и скорость элиминации стероида с места аппликации.
Какие факторы влияют на силу и продолжительность действия местной терапии ГКС?
К основным детерминантам, определяющим активность наружных ГКС, относятся: 1) химическая структура стероида: сила связывания и длительность существования комплекса ГКС-рецептор; 2) концентрация стероида в препарате; 3) лекарственная форма.
Одним из решающих факторов является липофильность молекулы ГКС (рис. 2). Чем выше липидорастворимость, тем легче ГКС проникает через эпителиальные барьеры слизистой оболочки или кожи перианальной области, тем проще ГКС войти в клетку и найти свои мишени — внутриклеточные рецепторы глюкокортикоидов. Чем выше липофильность ГКС, тем выше его сродство к биологическим тканям, и, следовательно, выше локальная концентрация стероидов [10, 11].
Рис. 2. Влияние липофильности молекулы ГКС на фармакологические свойства топических препаратов, содержащих ГКС.
Прочность связывания ГКС с рецептором также напрямую коррелирует с липофильными свойствами молекулы кортикостероида, т.к. в гидрофобном кармане рецептора проще удержаться неполярной молекуле ГКС [12].
Что предпринимают фармакологи и химики для усиления липофильных качеств ГКС и сродства к рецепторам? Модернизация молекулы ГКС, направленная на увеличение силы действия ГКС, включает введение метильного радикала (-СН3), атома галогена (хлора или фтора), присоединение остатков органических кислот (-ацетата, -пропионата, -бутирата, -пивалата, -фуроата и др.). Любая из перечисленных модернизаций повышает силу действия ГКС.
Рассмотрим результат преобразований на примере флуокортолона пивалата (рис. 3). В отличие от исходного природного гормона кортикостерона, обладающего низкой противовоспалительной активностью, флуокортолона пивалат отнесен к сильным ГКС. Он содержит в своей молекуле в сравнении с исходным кортикостероном атом фтора, метильный радикал в 16-положении, остаток пивалиновой кислоты (пивалат) в 21-положении.
Рис. 3. Структурные изменения флуокортолона пивалата, ответственные за повышение его противовоспалительной активности по сравнению с кортикостероном: атом фтора (1), метильный радикал в С16 (2), остаток пивалиновой (триметилуксусной) кислоты в С21 (3).
Для сравнения посмотрим на структурную формулу преднизолона — синтетического ГКС средней силы (рис. 4). От предшественника гидрокортизона (кортизола) его отличает только наличие двойной связи в первом ароматическом кольце, что приводит к повышению его аффинитета к рецепторам ГКС, но недостаточно изменяет липофильные свойства молекулы.
Рис. 4. Структурная формула преднизолона, модификация молекулы в виде двойной связи (1), отличающая ее от исходного природного гормона.
Обычно используемый для оценки продолжительности действия лекарственных веществ фармакокинетический параметр — период полувыведения из плазмы крови (t½), по отношению к топическим препаратам малоприменим. Так, время полувыведения флуокортолона в плазме крови составляет около 100 мин. Вместо этого параметра для ГКС принято использовать время биологической полужизни (biological half-life) — время, за которое лекарственное вещество теряет половину своей фармакологической активности.
В зависимости от длительности действия (табл. 2) ГКС делятся на короткодействующие (8—12 ч), ГКС длительного действия (12—36 ч) и сверхдлительного действия (36—72 ч).
Таблица 2. Классификация ГКС по длительности действия [13]
Липофильные молекулы ГКС склонны «задерживаться» в ткани по сравнению с гидрофильными ГКС с умеренной и мягкой силой действия [7]. В инструкциях по медицинскому применению топических стероидов для лечения геморроя можно встретить рекомендации по 1-, 2- и 3-кратному нанесению препарата в течение суток. В первый день фармакотерапии, для насыщения рецепторов и ускорения начала развития противовоспалительного действия, рекомендуется 2-кратный прием. В случае улучшения клинической симптоматики можно переходить на однократный режим дозирования ГКС.
Топические препараты глюкокортикоидов: баланс между силой действия и безопасностью.
Вопросом повышения безопасности терапии также служит направленная химическая модификация лекарственного вещества («инжиниринг молекулы», engineering the molecule) [14]. Примером, подтверждающим этот тезис, является особенность химического строения ГКС флуокортолона пивалата.
Флуокортолона пивалат представляет собой пролекарство (рис. 5). Его активация происходит при гидролизе молекулы с высвобождением активного флуокортолона и пивалиновой (триметилуксусной) кислоты. Эта реакция наиболее интенсивно протекает в очагах воспаления, неповрежденные ткани менее метаболически активны. Получается, что остаток пивалата «помогает» вначале доставить ГКС к месту действия, а затем молекула флуокортолона «избавляется» от пивалата. И все это максимально эффективно происходит в зоне терапевтического действия ГКС. Поступает флуокортолона пивалат в системный кровоток преимущественно в виде неактивного пролекарства, что снижает риск резорбтивного эффекта и повышает безопасность терапии. После однократной ректальной аппликации 1 г крема или введения одного суппозитория, абсорбция глюкокортикостероида составляла максимально 5% от нанесенного или введенного количества препарата.
Рис. 5. Химическое превращение фармакологически неактивного (пролекарство) флуокортолона пивалат в активный ГКС флуокортолон.
В качестве НПВС чаще других назначаются: индометацин, ибупрофен, диклофенак, кетопрофен, буфексамак. Буфексамак, согласно решению регуляторного органа (Европейского медицинского агентства) в 2010 г., рекомендован к изъятию из обращения вследствие аллергических осложнений [15].
Все НПВС имеют ограниченный спектр противовоспалительного действия и в отличие от ГКС не нашли применения в дерматологической практике. Их использование при лечении геморроя и его осложнений также не имеет высокого класса доказательности в международных клинических рекомендациях [16]. Напротив, при лечении внутреннего геморроя, рекомендовано избегать приема НПВС, так как они повышают риск геморрагических осложнений.
Гепарин. Среди показаний для назначения местных препаратов с гепарином можно встретить: наружный и внутренний геморрой, тромбофлебит геморроидальных вен заднего прохода, свищи, экзему, зуд в области заднего прохода и др. [1].
Современный обзор 2015 г. [17] анализирует доступные опубликованные данные исследования эффективности и безопасности топической антикоагулянтной терапии с 1 января 1990 г. по 1 января 2013 г.
Авторами обзора выявлено в общей сложности 43 исследования, из которых только одно исследование было посвящено местному применению антитромботической терапии при остром геморрое [18].
В этом контролируемом исследовании участвовали 89 пациентов, 67 пациентам назначали местно гепариновую пасту, 22 пациента в контрольной группе получали лечение пастой, содержащей глицерин и сульфат магния. К 30 г исходной гепариновой мази (200 IU гепарина натрия/г мази) добавляли 10 таблеток, содержащих ферменты трипсин и химотрипсин (в соотношении 6:1, эквивалентном 100 000 единицам ферментативной активности). Полученную пасту наносили 3 раза в день на воспаленные участки в течение 4 нед. Обнаружено, что лечение гепарином и ферментами улучшает заживление и разрешение острого геморроя, у 91% пациентов отмечено более выраженное ослабление симптомов заболевания в сравнении с традиционным лечением. Побочные эффекты наблюдались у 9% пациентов вследствие гиперчувствительности к пасте, их лечение было прекращено. Исходя из дизайна исследования, можно предположить, что использование гепарина в сочетании с ферментами, повышает его биодоступность. При этом нельзя не отметить очень высокую частоту побочных явлений и длительный период лечения (1 мес). Таким образом, оценить эффективность местной антикоагулянтной терапии при геморрое на основании этого исследования не представляется возможным.
Известно использование проводника (диэтаноламина) в составе топического препарата гепарина, обеспечивающего «активный равномерный транспорт молекул гепарина через кожный барьер» [19]. Однако в тексте статьи и инструкции по медицинскому применению препарата отсутствуют количественные данные параметров местной и системной фармакокинетики гепарина.
Использование гепарина натрия в составе местных препаратов вступает в противоречие с фармакокинетическими свойствами этого соединения [20]. Высокий электрический заряд молекулы гепарина, высокая молекулярная масса (в среднем 14 000 дальтон) — все это выступает против местного применения гепарина. Поэтому гепарин и его полусинтетические производные в виде низкомолекулярных гепаринов (м.м. 2500—5000) вводят в/в или п/к. В/м путь введения не показан вследствие высокого риска образования гематом. Местное применение гепарина в составе топических средств трудно интерпретировать с позиций рациональной фармакологии. Антикоагулянтный эффект гепарина основан на инактивации, в комплексе с антитромбином III, свертывающих факторов крови (тромбина, X активированного фактора). Таким образом, фармакологические свойства гепарина напрямую зависят от его способности проникнуть в геморроидальные узлы и связать мишень действия белок плазмы крови антитромбин III. Данные по фармакокинетике гепарина при местном применении отсутствуют, а вместе с ними и свидетельства того, что молекулы гепарина способны достигнуть места действия в терапевтических концентрациях. При нарушении целостности слизистой оболочки прямой кишки, кожных покровов в аноректальной области всасывание гепарина усиливается, хотя и остается трудно предсказуемым.
Склерозирующие средства.
Рассмотрим пример лауромакрогола. Согласно инструкции по медицинскому применению, лауромакрогол обладает склерозирующим и местноанастезирующим действием [21]. Вызывает денатурацию белков в клетках эндотелия, стимулирует образование соединительной ткани внутри сосудов в течение 7 дней. Применяется лауромакрогол в составе парентеральных лекарственных форм, поэтому целесообразность использования этого компонента в местной терапии требует дальнейшего изучения.
Анестетики.
Анестетики из группы местноанестезирующих средств, как следует из названия, были разработаны и внедрены в медицинскую практику в целях местной анестезии. В зависимости от химической природы их делят на анестетики, содержащие сложноэфирную связь и амидные анестетики. Эфирные анестетики (прокаин/новокаин, хлорпрокаин, аметокаин) быстро метаболизируются, в том числе ферментами плазмы крови, цитоплазмы клеток. Именно для них в большей степени характерна аллергическая реакция [22]. Амидные анестетики (лидокаин, бупивакаин, артикаин, мепивакаин) более устойчивы к гидролизу, метаболизируются преимущественно печенью, следовательно, имеют более продолжительный период действия. Аллергическая реакция к лидокаину встречается значительно реже.
Мишенями действия местных анестетиков (МА) являются натриевые каналы нервных окончаний и нервных волокон. Вследствие блокады входа натрия МА предупреждают генерацию и проведение нервных импульсов, что лежит в основе обезболивающего действия МА, их способности подавлять ощущения жжения, зуда. Начало действия МА наступает быстро, в течение нескольких минут, так как не требует участие генома. Длительность эффекта составляет около 1 ч, возрастает до 1,5—2 ч, если они используются в сочетании с вазоконстриктором (чаще всего с адреналином).
Суммируем известные данные о зависимости фармакологической активности местных анестетиков от их структуры [23].
Сила действия.
Липидорастворимость является основным детерминантом анестезирующей способности. Мембрана нейрона и оболочка нервных волокон представляют собой липопротеиновую матрицу, состоящую из 90% липидов и 10% белков. В результате химические соединения с высокой липофильностью более легко проникают в мембрану, так что для блокады проводимости требуется меньшее количество молекул, что приводит к усилению силы эффекта МА.
Продолжительность анестезии.
Продолжительность анестезии в основном обусловлена степенью связывания белков с различными местными анестетиками. Большая часть информации о связывании белков местных анестетиков была получена из исследований, изучавших связывание МА с белками плазмы. Следовательно, этот показатель фармакологической активности МА в составе противогеморроидальных препаратов сложно интерпретировать, так как они плохо всасываются. Так, лидокаин гидрохлорид, в отличие от лидокаина, всасывается медленнее, поэтому действует длительнее (несколько часов) [24].
По-видимому, наиболее значимым при использовании МА в составе топических средств является скорость наступления эффекта
. Начало блока проводимости определяется в основном pKa анестетика, то есть рН, при котором ионизированные и неионизированные формы соединения присутствуют в равных количествах. Поскольку незаряженная форма местного анестетика в первую очередь способна пройти через нервную оболочку и нервную мембрану, наступление действия МА будет напрямую связано с количеством лекарственного средства, которое существует в неионизированной форме. По скорости наступления анестезирующего действия МА располагаются в ряду:
лидокаин > бупивакаин >аметокаин >новокаин.
Сочетание каких компонентов в местном средстве для лечения геморроя можно признать рациональным?
Одной из рациональных комбинаций активных веществ в составе топического препарата для лечения геморроя является сочетание ГКС и лидокаина гидрохлорида. Разберем преимущество такой композиции на примере обезболивающего эффекта.
Первым наблюдается действие лидокаина гидрохлорида, которое наступает спустя несколько минут после использования ректального крема или суппозитория и продолжается несколько часов. Для применения кортикостероидного компонента препарата характерна противоположная временная закономерность: новая порция ГКС начнет действовать не ранее, чем через 2 ч, но эффект поддерживается несравнимо более длительный период (12—24 ч), так как эффект ГКС развивается постепенно. Использование комбинации ГКС и лидокаина гидрохлорида имеет еще одно фармакодинамическое преимущество, так как действует на разные звенья ноцицептивного ответа. Лидокаин, как МА, препятствует возникновению и проведению в ЦНС болевой импульсации. ГКС за счет антиэкссудативного эффекта и торможения образования модуляторов ноцицепции (кинины, гистамин, простагландины, тканевые метаболиты, образующиеся в ходе воспаления) опосредованно снижает активность ноцицептивной стимуляции.
Вопросы безопасности и переносимости лечения комбинированными местными препаратами.
Флуокортолон при местном применении подавляет воспалительные и аллергические реакции кожи и облегчает зуд, жжение и боль, уменьшает дилатацию капилляров, интерстициальный отек и инфильтрацию тканей [25].
В период ежедневного введения по 2 суппозитория 3 раза в день в течение 4 недель содержание флуокортолона в плазме крови не достигало уровня, оказывающего системное воздействие. 10-летний опыт пострегистрационного клинического применения ректального крема и свечей, содержащих комбинацию флуокортолона пивалата и лидокаина гидрохлорида, в общей сложности включал около 4,2 млн пациентов и показал хорошую переносимость терапии. Местный комбинированный препарат в виде крема или свечей назначался для симптоматической терапии ректальных и перианальных/анальных воспалительных процессов, включая геморрой, экзему в области заднего прохода, анальные трещины и проктит, а также в пред- и послеоперационном лечении (т.е. геморроидэктомии). В течение этого периода получены четыре сообщения о нежелательных лекарственных побочных эффектах, три из которых относились к случаям возникновения аллергической реакции с покраснением, образованием везикул, сопровождавшейся зудом. В четвертом случае крем, предписанный для ректального введения, наносился также на голень ноги, что привело к контактному дерматиту с поверхностными язвами кожи. Все больные выздоровели.
Другой пример взаимосвязи химической природы и профиля безопасности терапии — активный компонент комбинированных местных препаратов — лидокаин гидрохлорид.
Абсорбция и биодоступность лидокаина после ректального введения крема и суппозитория составляет около 30 и 24% соответственно. Кинетика всасывания характеризуется постепенным его проникновением в эпителий и подлежащие ткани. Это значительно снижает риск системных нежелательных эффектов МА: гипотензия, нарушение сердечного ритма, центральные эффекты.
Каждый раз, назначая лекарственный препарат, врач соотносит пользу и риск медикаментозного лечения. Как, используя известный набор лекарственных веществ, повысить эффективность и безопасность лечения? Наличие разнообразных лекарственных форм местных препаратов в виде гелей, кремов, мазей и суппозиториев позволяет выбрать оптимальное средство в каждом конкретном клиническом случае в зависимости от формы, характера течения и стадии заболевания [26]. Рациональная комбинация активных веществ также способствует повышению эффективности и переносимости местной терапии геморроя и его осложнений.
Авторы заявляют об отсутствии конфликта интересов.