3 декабря 2020
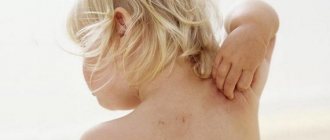
Контактный дерматит — воспаление кожи в том месте, которое соприкасалось с раздражающим веществом или фактором окружающей среды. Недугу наиболее подвержены дети до 12 лет. Дело в особенностях строения детской кожи и слабости её защитных механизмов. Болезнь проявляется на любом участке, бывшем в контакте с раздражителем, но чаще на лице, руках, шее, в паховой области.
Если вовремя распознать провоцирующий агент и оградить от него ребёнка, воспаление хорошо лечится и симптомы быстро проходят. Когда причину выявить трудно или родители не обращаются к врачу вовремя, течение болезни утяжеляется.
Контактный дерматит бывает:
- простым — местное раздражение каким-либо фактором;
- аллергическим.
Второй вариант появится, когда у ребёнка есть повышенная восприимчивость к данному веществу. Первое взаимодействие с ним проходит внешне незаметно, но в коже образуются химические вещества, которые связываются с клетками иммунитета — Т-лимфоцитами. Иммунные клетки запоминают раздражитель. При повторном контакте, который может произойти спустя долгое время, Т-лимфоциты запускают аллергическую реакцию и вызывают проявление кожных симптомов.
Что такое атопический дерматит
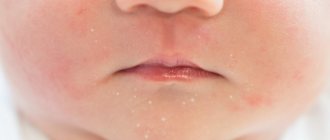
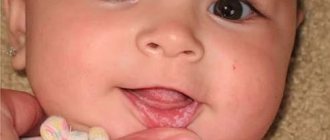
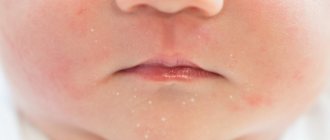
Атопический дерматит — это хроническое заболевание кожи, которое характеризуется рецидивирующим течением. Малышей с атопическим дерматитом беспокоят зуд и сухость кожных покровов. Очаги воспаления могут располагаться по всему телу, но особенно “любят” детские щечки и складочки, а также зону под подгузником.
Статистика отмечает, что атопический дерматит встречается у каждого пятого малыша [1]. Чем он опасен? Отсутствие лечения может привести к развитию тяжелых форм атопического дерматита, распространению воспаления и атопическому маршу. При этом состоянии болезнь начинает “маршировать” по организму ребенка, провоцируя появление или обостряя сопутствующие заболевания. В 20-43% случаев возможно развитие бронхиальной астмы, вдвое чаще — аллергического ринита или экземы [2].
Кроме того, нарушение гидролипидного барьера, возникающее при атопическом дерматите у детей, может стать причиной присоединения вторичной инфекции. К сожалению, атопический дерматит невозможно “перерасти”.
Стадии детского витилиго
Заболевание у детей имеет те же стадии развития, что и у взрослых:
- Начальная. Сначала появляется одно небольшое пятно, которое продолжительное время может не увеличиваться в размере и является единичным.
- Прогрессирующая. Для нее свойственно появление большого количества новых пятен на протяжении нескольких недель и увеличение в размере старых.
- Репигментация. Данная стадия диагностируется, если на протяжении нескольких месяцев не наблюдалось появления новых очагов болезни, а уже имеющиеся пятна темнеют, не растут и в некоторых местах полностью исчезают.
Родители должны знать, что для витилиго характерен рецидив. Если удалось полностью избавиться от признаков болезни, через некоторое время она может вернуться.
Симптомы атопического дерматита у детей
Согласно последним исследованиям [3] у 45% малышей атопический дерматит дебютирует в возрасте от двух до шести месяцев. У 60% пациентов в течение первого года жизни.
При атопическом дерматите у детей клинические симптомы и локализация воспалений во многом зависят от возраста. Выделяют младенческую (до полутора лет), детскую (от полутора лет до полового созревания) и взрослую фазы. Общими для всех фаз являются следующие симптомы:
- Выраженная сухость кожных покровов (ксероз), с которой не справляется обычный детский крем.
- Покраснения и воспаления на коже (особенно симметричные).
- Зуд, доставляющий ребенку сильный дискомфорт.
- Рецидивирующее течение (чередование периодов ремиссий и обострений). При этом в холодное время года чаще наблюдается ухудшение, а в теплое — улучшение состояния.
По характеру течения различают острую и хроническую стадии атопического дерматита, которые выражены разными признаками (симптомами):
● Острая стадия. На коже малыша могут появиться шершавые красные пятна (эритема), узелковые высыпания (папулы), припухлости, а также корочки (в том числе с мокнутием).
● Хроническая стадия. Сопровождается лихенизацией (утолщением кожи), трещинками на подошвах и ладонях, расчесами, усилением пигментации кожи век.
Белые пятна на коже: фотодерматит
04.10.2021
Что делать если на руках, ногах, груди появились белые пятна? Неужели это останется навсегда?
Белые пятна на теле, особенно в указанных местах, являются проявлением, то есть симптомом того, или иного заболевания. Очень редко, в отдельно взятых случаях, пятна являются самостоятельным заболеванием. Важно знать, пигментация появилась сами по себе, либо же это следствие прошедших сыпей, везикул, папул, прыщей, и т.д. Это очень важный момент, можно сказать, что ключевой в постановке диагноза. Правильно поставленный диагноз — гарантирует правильное лечение.
В большинстве случаев, описанные пятна на коже являются проявлением, так называемой «аллергии на солнце», если точнее, то фотодерматита. Эта аллергия не означает, что если вы появитесь на солнце, то всегда будут появляться пятна. Фотодерматит обусловлен тем, что ультрафиолетовые лучи вступая в реакцию с определёнными веществами на коже, или в коже, образуют пятна. Очень часто пятнам предшествует сыпь, или «прыщики», но бывает так, что появляются просто пятна, которые могут быть, как белого, так или любого другого цвета.
Фотодерматит подразделяется на экзогенный и эндогенный. Соответственно, экзогенный дерматит, это реакция ультрафиолета с канцерогенными веществами на поверхности кожи. К таким веществам можно отнести – косметические средства (дезодоранты, крема, мази, духи, помаду и т.д.), пыльцу цветов, и другие вещества, выделяемые окружающей средой.
Как ремарку можно внести следующее: К самым канцерогенным веществам, находящихся в парфюмерии, и чаще всего вызывающих фотодерматит относятся – Эозин, парааминбензойная кислота, ретиноиды, эфирные масла, салициловая кислота, препараты ртути, фенол. Так же, пятна такого типа могут проявляться после косметологических процедур (пилинг, татуаж, и т.д.)
Эндогенный фотодерматит, обусловлен реакцией ультрафиолета, или продуктами реакции ультрафиолета в самой коже. Особенно часто, фотодерматит проявляется при заболевании печени, желудочно-кишечного тракта, и эндокринной системы.
Надо понимать какой бы не был дерматит, или другое заболевание, это в первую очередь аллергическая реакция, на фоне снижение иммунитета.
Если ваша проблема появилась в весеннее время, когда солнце начинает светить больше, и теплее, а все растения начинают зеленеть и цвести, то можно предположить, что это именно аллергическая реакция. Тем более, что пятна появились на тех местах, которые зимой закрыты одеждой, а с приходом тепла оголяются.
Какова бы не была причина, обязательно сходите на консультацию к дерматологу, и аллергологу. Простой корректировкой образа жизни добиться быстрого положительного результата получается редко, хотя это крайне важно.
Нужно пропить ряд антигистаминных препаратов, использовать специальные мази, крема или гели, применять специальные косметологические процедуры.
Надеемся наш ответ помог вам, и вы в скором времени решите свою проблему. Желаем вас и вашим близким всего хорошего.
Опубликовано в Дерматология Премиум Клиник
Причины атопического дерматита у детей
Атопический дерматит можно считать наследственным заболеванием, потому что важнейшую роль в его возникновении играет генетический фактор [3]:
- У 80% малышей он проявляется, если оба родителя болеют или болели атопическим дерматитом.
- У более 50% детей — если болел хотя бы один из родителей, особенно мама (это увеличивает риск передачи заболевания “по наследству” в два раза).
Спровоцировать атопический дерматит у малыша могут и некоторые дородовые факторы: например, неправильное питание будущей мамы, контакт с токсичными веществами, перенесенные во время беременности инфекции, а также вредные привычки и стрессы.
Кроме того, атопический дерматит чаще развивается у малышей, которые перенесли кислородное голодание во время родов, родились недоношенными и находились на искусственном вскармливании (перинатальные факторы).
Диагностика атопического дерматита у детей
Долгое время считалось, что атопический дерматит у детей — это преимущественно аллергическое заболевание. Однако в настоящее время доказано, что это, в первую очередь, заболевание с нарушением функции эпидермиса! А пищевая аллергия выявляется лишь у 30-40% детей с атопическим дерматитом.
На проявление признаков атопического дерматита почти всегда влияют определенные триггеры внешней среды. Это могут быть хлорированная или “жесткая” вода, мыло, контакт с аллергеном, неблагоприятный климат и даже стресс. Еще один распространенный триггер — бактерии, которые проникают в кожу через поврежденный эпидермальный барьер.
Поставить диагноз “атопический дерматит у детей” может только врач (педиатр, дерматолог, аллерголог)! Он учитывает наличие внешних признаков заболевания и зуда, а также наследственный фактор. Для проведения диагностики детям могут быть назначены лабораторные исследования. Например:
- Общий развернутый (клинический) анализ крови.
- Биохимический общетерапевтический анализ крови.
- Общий (клинический) анализ мочи.
- Исследование уровня общего иммуноглобулина E в крови.
- Кожное тестирование с аллергенами.
- Биопсия кожных покровов.
Лечение атопического дерматита у детей
В современной медицине выделяют три степени тяжести атопического дерматита у детей:
- Легкая. Ребенок хорошо реагирует на лечение, ремиссия может длиться более 10 месяцев, зуд незначительный, покраснения небольшие. Обострения происходят не чаще двух раз в год.
- Среднетяжелая. Обострения случаются 3-4 раза в год, а периоды ремиссий сокращаются до 2-3 месяцев. Терапия дает менее выраженные результаты, покраснения “упорно” возвращаются.
- Тяжелая. Длительные обострения прерываются короткими периодами ремиссий — до полутора месяцев. Лечение помогает слабо или на краткий срок, на поведение малыша сильно влияет зуд [4].
На всех стадиях атопического дерматита педиатры и дерматологи рекомендуют эмоленты — косметические средства по уходу за кожей. Они увлажняют кожу и способствуют восстановлению уровня липидов — важнейших структурных компонентов. В периоды обострений эмоленты можно наносить часто и обильно.
Обращайте внимание на состав, желательно, чтобы эмоленты не вызывали привыкания. Их главные задачи — помочь коже вырабатывать собственные липиды, обеспечивая эффективное увлажнение и смягчение. Кроме того, постоянное применение эмолентов продлевает периоды ремиссий и облегчает симптоматику атопического дерматита.
Вернуть коже комфорт на длительное время поможет линия косметических средств Mustela Stelatopia! Эмоленты Stelatopia эффективны на всех стадиях атопического дерматита, в т.ч. при его первых признаках — повышенной сухости кожи.
Проведенные исследования подтвердили, что применение Крема-эмолента “Stelatopia” позволяет снизить вероятность развития атопического дерматита на 51%! [6]
Лечение (применение гормональных препаратов) при атопическом дерматите у детей может назначать только врач с учетом возраста, симптоматики, сопутствующих заболеваний и результатов анализов. Самолечение может быть опасно!
- Для наружной терапии при средней и тяжелой степенях атопического дерматита применяют топические глюкокортикостероиды, топические ингибиторы кальциневрина и другие.
- При легкой степени заболевания применение Крема-эмолента “Stelatopia” уменьшает выраженность воспаления через 32 часа, благодаря наличию в составе дистиллята масла подсолнечника [5].
- В системной терапии применяют препараты дупилумаб, циклоспорин, глюкокортикостероиды и другие перорально или в инъекционных формах.
- Для облегчения зуда — клемастин, хифенадин, цетиризин, хлоропирамин, левоцетиризин и другие. Применение Крема-эмолента “Stelatopia”, как косметического средства по уходу за кожей, уменьшает выраженность зуда в 80% случаев [7].
- Физиотерапевтическое лечение может включать фототерапию. Иногда при лечении атопического дерматита могут быть назначены диетотерапия, акупунктура, плазмаферез и некоторые другие методы.
Методы лечения
В основном лечение детского витилиго направлено на восстановление обмена веществ в детском организме, так как чаще всего именно метаболические нарушения становятся причиной, влияющей на недостаточную выработку пигмента кожи. Чтобы лечение принесло положительный результат, желательно применять комплексный подход.
Симптоматическая терапия
Ее главная цель – максимальное восстановление утраченной функции пигментообразования. Для этого применяют:
- Местное нанесение кортикостероидов.
- Фотосенсибилизирующие средства, восстанавливающие нормальную пигментацию на пораженных участках тела.
- В случае генерализованного вида заболевания используется фотохимиотерапия.
- Фитопрепараты.
- Ультрафиолетовое лечение ( его плюс в безопасности для детей от 3 лет)
Чтобы косметический дефект был менее заметен, для кожи проводят отбеливающие процедуры для уменьшения контраста между здоровой и депигментированной кожей.
Медикаментозное лечение
Для терапии лекарственными препаратами используют следующие группы медикаментов:
- Глюкокортикоиды.
- Антиоксиданты.
- Иммуномодулирующие средства.
- Фотосенсибилизирующие гормональные препараты.
- Поливитаминный комплекс.
Оперативное вмешательство
Основные методы данного лечения:
- Аутопластика (пораженная кожа заменяется здоровой).
- Пересадка собственных или донорских меланоцитов.
- Пересадка культивированного эпидермиса.
- Применение тканевой генной инженерии.
Такие действия проводятся только в крайних случаях, так как существует большая вероятность отторжения или нагноения пересаженных тканей.
Лейкодермию вылечить возможно, но на конечный результат прежде всего будет влиять своевременная диагностика заболевания и грамотно подобранный курс терапии.
Профилактика атопического дерматита у детей
При атопическом дерматите различают первичные, вторичные и третичные профилактические меры.
Первичная профилактика
направлена на предупреждение возникновения атопического дерматита у малышей.
Рекомендуется:
- Будущим мамам со склонностью к аллергическим реакциям исключить из рациона продукты-аллергены.
- Введение прикорма малышам начинать с четырехмесячного возраста.
- Беременным и новорожденным из групп риска принимать пробиотики, содержащие лактобактерии.
- По возможности практиковать грудное вскармливание.
- Исключить воздействие табачного дыма на малыша.
- Поддерживать уровень влажности и регулярно проветривать детскую комнату.
Вторичная профилактика
направлена на устранение факторов риска, которые при определенных условиях (стресс, ослабление иммунитета и т.п.) могут привести к возникновению, обострению и рецидиву атопического дерматита.
Рекомендуются:
- Регулярные консультации специалистов.
- Поддержания уровня информированности о новых исследованиях и препаратах в области лечения атопического дерматита.
3.Третичная профилактика
— это комплекс мероприятий, направленных на предотвращение обострений или развития осложнений атопического дерматита.
Рекомендуется:
- Исключить контакт малыша с провоцирующими факторами: мылом (оно сушит кожу), одеждой из грубых или синтетических тканей, некачественной косметикой и т.п.
- Ухаживать за кожей ребенка и наносить эмоленты на регулярной основе, в том числе, в периоды ремиссий.
- Ежедневно купать малыша с использованием косметических моющих средств для атопичной кожи.
[1] Isaac Steering Committee. (1998). Worldwide variation in prevalence of symptoms of asthma. The Lancet, 351, 1225-1235.(Международный комитет по исследованию астмы и аллергии в период детского возраста 1998. Мировые различия в распространенности симптомов астмы. Журнал Ланцет, 351, 1225-1235). [2] Studies Watson W., 2011, Larsen F. S., 2002, Draaisma E., 2015, ISAAC Steering Committee, 1998. (Исследования Ватсон В., 2011, Ларсен Ф.С., 2002, Драисма Е., 2015 Международный комитет по исследованию астмы и аллергии в период детского возраста, 1998). [3] Клинические рекомендации. Атопический дерматит, 2022. [4] Атопический дерматит: рекомендации для практических врачей. Российский согласительный национальный документ по атопическому дерматиту. Под ред. P.M. Хаитова, А.А. Кубановой. М.: Фармакус Принт, 2002. 192 с. [5] ODT and inflammation June 2010 [6] Scientific dossier «Atopic-prone skin: latest discoveries» [7] Тест репорт Крем-эмолент “Stelatopia”, самостоятельная оценка пользователями