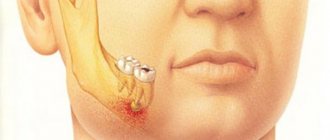
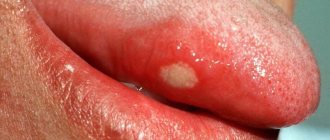
Причины развития патологии
Формирование острого гнойного процесса в подкожном жировом слое рядом с лимфатическими узлами может быть спровоцировано значительным снижением иммунитета. Если имеется воспаление непосредственно лимфоузла, то наблюдаются задержка оттока лимфы и повышение проницаемости сосудов.
Аденофлегмоны развиваются по причине текущих воспалительных процессов любой локализации. Часто такая патология диагностируется на фоне опухолей злокачественного характера, некоторых видов дерматитов, стоматологических патологий с хронической формой течения, воспаления миндалин.
Диагностика направлена не только на выявление аденофлегмоны, но и установление причины ее возникновения – от этого зависит врачебная тактика при данной патологии.
Профилактика флегмоны и инфекций ротовой полости
Лучший способ избежать флегмоны ротовой полости – профилактика.
- Регулярный визит к стоматологу для профессиональной чистки зубов, снятия налета и зубного камня уменьшает вероятность появления кариеса и проблем с деснами. Зубной камень вызывает кровоточивость десен, а микротравмы на деснах открывают вход для бактерий и инфекций полости рта.
- Общее укрепление иммунитета, прием витаминов, разнообразный рацион с большим количеством белков и клетчатки оставляют мало шансов инфекциям проникнуть в организм через ротовую полость.
Симптомы аденофлегмоны разных типов
Симптоматика зависит от того, где развилась аденофлегмона:
- При подчелюстной аденофлегмоне повышается температура тела, может быть затруднено глотание, возникают проблемы с речью, образуется припухлость в пораженном месте, наблюдаются покраснение кожных покровов и болезненность при ощупывании.
- При аденофлегмоне шеи симптоматика появляется только при критическом скоплении кокковой микрофлоры в тканях передней или боковой части шеи. Наблюдаются повышение температуры тела, болезненность при ощупывании шеи, покраснение кожных покровов, а вот припухлость может отсутствовать.
- При паховой аденофлегмоне клиника развивается на фоне воспалительного процесса в мочеполовой системе. Такой тип аденофлегмоны отличается быстрым прогрессированием, при этом пациент испытывает сильные боли, из-за которых он не может свободно передвигаться. Также наблюдаются признаки общей интоксикации организма.
- При аденофлегмоне подмышечной области симптоматика чаще возникает при открытых ранах верхних конечностей. Признаки ярко выраженные: увеличение региональных лимфатических узлов, ухудшение общего состояния (в том числе повышение температуры тела).
Симптомы при разных видах рассматриваемой патологии похожи, различия заключаются лишь в локации поражения. Если возникла аденофлегмона у детей, то будут отмечаться потеря аппетита, повышенная сонливость, вялость, отсутствие интереса к играм и окружающим.
Симптомы флегмоны полости рта
- Общая интоксикация, слабость, высокая температура, лихорадка, озноб;
- Язык и нижняя челюсть отекают, становятся малоподвижными;
- Язык опухает настолько, что может вываливаться изо рта;
- Отек и опухоль приводят к искажению форм лица;
- Боль в основании языка, шеи, болезненные ощущения при жевании и глотании;
- Серо-коричневый налет на языке;
- Неприятный гнилостный запах изо рта;
- Обильное слюноотделение.
Флегмона челюсти развивается очень быстро, перекидывается с пораженного подъязычного пространства на соседние участки, дно ротовой полости, десны. При флегмоне нижней челюсти воспаление может поражать заднечелюстное и окологлоточное пространство, подбородок, шею.
При флегмоне зуба симптомы носят локальный характер и появляются на фоне не вылеченного кариеса. Заболевание проходит несколько стадий:
- Воспаление зубной ткани, пульпит и периодонтит;
- Воспаление надкостницы, отек десны;
- Образование гнойного мешочка на десне.
Гнойное образование разрастается, вызывает интоксикацию, озноб, сопровождается неприятным запахом изо рта. Если флегмону зуба вовремя не диагностировать и не начать лечение, есть риск, что заболевание распространится на всю ротовую полость.
Лечение андерофлегмоны
Решение проблемы заключается в проведении комплексного лечения:
- под местной анестезией или общим наркозом проводят вскрытие гнойного очага;
- его санируют;
- устанавливают дренаж без ушивания раны;
- накладывают стерильную повязку с обязательной сменой 1 раз в сутки.
При лечении аденофлегмоны применяют антибиотики – не только в виде таблеток или инъекций, но и местно, для промывания полости гнойника. При своевременном обращении за квалифицированной медицинской помощью прогноз благоприятный. Но нельзя забывать о том, что имеется высокий риск развития сепсиса.
Информация о том, в каких случаях развивается аденофлегмона дна полости рта и какие особенности лечения заболевания нужно знать, содержится на нашем сайте https://www.dobrobut.com/.
Лечение флегмоны
На начальной стадии заболевания возможно медикаментозное лечение флегмоны. Противовоспалительная терапия включает прием антибиотиков и болеутоляющих препаратов. Народные средства, отвары и настои трав — не помощники в борьбе с быстро развивающейся инфекцией. Спиртовые настои еще более опасны, т.к. могут обжечь воспаленную слизистую оболочку полости рта. Не прикладывайте тепло к пораженному участку, потому что это только провоцирует развитие гнойного воспаления.
Если не удается вылечить флегмону на начальной стадии, единственным решением будет оперативное вмешательство. В процессе операции пораженные участки иссекают, омертвевшие ткани удаляют, затем ставят дренаж на месте нагноения. После того, как рана очищена от гноя, необходимо залечить образовавшуюся открытую рану.
Швы на разрезы на слизистой оболочке не накладывают, разрезы рубцуются быстро. Но без антибиотиков и противогрибковых препаратов в послеоперационный период не обойтись. Если разрез делали с внешней стороны челюсти, после санации на него накладывают швы.
Если причиной флегмоны стал больной зуб, параллельно необходимо вылечить пораженные кариесом зубы, чтобы исключить разрастание очагов воспаления и повторного возникновение флегмоны.
Если флегмона вызывала затруднение дыхания, пациенту делают трахеостомию: в трахею вставляют специальную трубку, которая подает воздух непосредственно в легкие. После операции, когда отек и опухоль гортани спадают и больше не затрудняют дыхание, трубку вынимают.
Если у вас возникла проблема, похожая на описанную в данной статье, обязательно обратитесь к нашим специалистам. Не ставьте диагноз самостоятельно!
Почему стоит позвонить нам сейчас:
- Ответим на все ваши вопросы за 3 минуты
- Бесплатная консультация
- Средний стаж работы врачей – 12 лет
- Удобство расположения клиник
Единый контактный телефон: +7
Записаться на прием
Как проявляется АПО
Аденофлегмона заявляет о себе стремительно нарастающими признаками общей интоксикации организма. Далее на шее, в области локализации подчелюстных лимфоузлов, появляется опухоль, которая активно растет. Это образование болезненно при пальпации, в центре имеет характерный гиперемированный очаг. Аденофлегмона плотная, это свидетельствует о присутствии в ее полости жидкости (флюктуация). На кожном покрове, слизистых оболочках, расположенных в непосредственной близости к опухоли, присутствуют множественные мелкие кровоизлияния.
Своевременно непролеченные стоматологические заболевания – распространенная причина АПО
Если аденофлегмона развивается у детей, они становятся плаксивыми, слабыми, апатичными, отказываются от еды и активных игр, присутствует повышенная потливость. На фоне АПО у ребенка обостряются и другие заболевания – диатезы, дерматиты, ОРВИ и т. д. Иногда аденофлегмона обуславливает гипертермию, абсцесс может разрешиться наружу (через кожу).
Особенности детской АПО
В зоне риска находятся малыши от 3 до 7 лет. Пусковым механизмом развития патологии может стать недолеченный острый остеомиелит челюсти. В более старшем возрасте (10–14 лет) подростки сталкиваются с аденофлегмоной, возникшей в результате травм мягких тканей, с последующим инфицированием раневых каналов.
В список главных возбудителей воспалительного процесса входят:
Лечение абсцесса зуба
- стафилококки (белый, золотистый);
- стрептококки;
- диплококки и т. д.
Важно! Если малыш внезапно начал капризничать, стал отказываться от еды, жалуется на боль под челюстью, присутствует выраженная гипертермия (иногда температура тела резко подскакивает до 40 градусов) – это повод для незамедлительного обращения за медицинской помощью к врачу-педиатру.
Причины проблемы
Этиология данного заболевания очень проста. После какой-либо перенесенной инфекционно-воспалительной патологии (часто к АПО приводят лимфадениты) в организме возникает иммунный сбой, лимфатическая система при этом лишается своих полноценных защитных свойств.
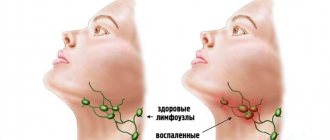
Лимфатические узлы воспаляются, отекают, прекращают противостоять патогенной микрофлоре, которая массово атакует тело со сниженной иммунной функцией. Бактерии оседают в лимфатических узлах, просачиваются через их стенки, попадают в жировую ткань и вызывают в ней острый воспалительный процесс.
«Провокаторами» АПО у детей и взрослых пациентов также могут быть такие факторы:
- травмы мягких тканей шеи;
- перенесенные инфекционно-воспалительные заболевания;
- стоматологические проблемы;
- воспаление лимфоидного аппарата глоточного кольца;
- кисты челюсти;
- занесение инфекции в ходе медицинских процедур;
- злокачественные новообразования;
- различные патологии выделительной (мочеполовой) системы.
Как бороться с заболеванием
После того как был подтвержден диагноз, пациента направляют в стационар. Лечение АПО включает в себя несколько последовательных этапов:
- Хирургическое вмешательство. Его проводят под местной (взрослым) или общей (детям) анестезией. В ситуации, когда источником инфекции стал зуб, тот подлежит экстракции или депульпации (прочищают зубной канал, ставят пломбу). На коже при необходимости делают надрез и выпускают гной из капсулы – зачастую такие манипуляции не требуются, содержимое под внутренним давлением выходит самостоятельно. Как таковая дополнительная очистка пораженного очага не проводится, послеоперационный участок накрывают защитной повязкой (ее сменяют ежедневно).
- Медикаментозная терапия предполагает прием противовоспалительных, антибактериальных, общеукрепляющих препаратов.
- Рану обрабатывают местными антисептическими растворами.
Лечение АПО исключительно хирургическое – удаление гноя из капсулы с последующим применением местных антисептиков и системных противовоспалительных, антибактериальных препаратов. В домашних условиях в дополнение к традиционному лечению можно использовать несколько проверенных эффективных рецептов. Прежде всего, действие нижеприведенных составов направлено на укрепление защитных сил организма и улучшение общего самочувствия пациента.
Берется 100 г сухой травы зверобоя и 50 г прополиса, заливают 300 мл водки (медицинского спирта). Смесь переливают в стеклянную тару, плотно закупоривают. Лекарство настаивают 7 дней в прохладном темном месте, процеживают. По готовности настойку используют для полосканий ротовой полости (процедуру проводят не менее 6 раз в месяц, пропорции – 20 г/100 мл теплой воды) и лечебных компрессов.
Составление анамнеза, анализ жалоб, визуальный осмотр пациента и оценка результатов клинических исследований – компоненты диагностики аденофлегмоны
Несколько столовых ложек измельченных сухих эвкалиптовых листьев засыпают в термос и запаривают кипятком, оставляют на несколько часов. Рекомендуется принимать по трети стакана такого настоя не менее 4 раз в день перед едой. Листья лопуха промывают под проточной водой, мелко нарезают, смешивают со сметаной (2:1). Готовую массу наносят на очаг поражения, оставляют на полчаса. Манипуляции проводят ежедневно.
Диагностика
Постановка соответствующего диагноза специалистом осуществляется на основании данных визуального осмотра, составленного анамнеза и проведенных клинических исследований. Лечение аденофлегмоны осуществляется исключительно в условиях стационара под присмотром врача. Аденофлегмона шеи представляет собой плотное гиперемированное воспаленное образование (опухоль), болезненное при пальпации.
Пациент, пришедший к врачу на консультацию, озвучивает классические жалобы на общее недомогание, слабость, припухлость под нижней челюстью. Впоследствии медики обычно обнаруживают, что имели место симптомы лимфаденита (в районе лимфатических узлов присутствует плотный шарик разного размера). Врач констатирует присутствие инфильтрата, отечность, гиперемию и другие доступные визуальному осмотру и пальпации признаки АПО.
Важно! В случае поражения гнойно-воспалительным процессом нижнего подчелюстного треугольника, больные сталкиваются с дисфагией (затрудненным глотанием), проблемами с речью, дискомфортом во время открытия и закрытия рта.
Аденофлегмона, локализованная в подчелюстной области, это наиболее распространенный тип данного заболевания
Лабораторные исследования демонстрируют рост СОЭ (указывает на наличие острого воспаления в организме), увеличение количества нейтрофилов и лейкоцитов. Случается, что АПО развивается в течение нескольких недель после прохождения пациентом стоматологического лечения.
К состоянию зубов и десен у врача претензий нет, но под нижней челюстью появляется сначала маленький, а после увеличившийся в размерах плотный шарик, который к тому же болезнен при пальпации. Часто таких пациентов направляют к отоларингологу, но тот также не находит никаких респираторных аномалий. Причина патологического процесса и болевого синдрома в данном случае – та самая аденофлегмона под нижней челюстью.
«Флегмона шеи»
Общие сведения о флегмоне шеи и её ультразвуковая диагностика.
Описание заболевания
Разлитое гнойное воспаление развивается в подкожно-жировой клетчатке и не ограничивается одним участком. Воспалительный процесс может стремительно распространяться, угрожая жизни больного. Тяжёлая патология может в итоге привести к сепсису. Поэтому при обнаружении первых симптомов важно обратиться за медицинской помощью.
Флегмона чаще всего развивается как осложнение другого инфекционного заболевания. При этом патологическая микрофлора попадает в жировую клетчатку из других систем организма с током крови и лимфы. Вторичная флегмона часто развивается, если пациент не проводит адекватную терапию гнойных процессов (фурункулёзов, карбункулов, абсцессов). В большинстве случаев возбудителем выступает золотистый стафилококк. Реже в процессе диагностики могут быть обнаружены другие патогенные организмы — кишечная палочка, стрептококк, протей.
Первичная флегмона развивается достаточно редко вследствие внедрения в мягкие ткани болезнетворных микроорганизмов через раны или порезы на шее.
Тяжело протекает флегмона на фоне сахарного диабета. Процессы гниение протекают в ускоренном темпе. В 10% случаев заболевание заканчивается летальным исходом.
Классификация
Воспаление может протекать в острой и хронической формах. Во втором случае заболевание характеризуется вялым течением, отсутствием острой симптоматики. Присутствуют периоды ремиссий, когда полностью отсутствуют какие-либо жалобы, и обострений, когда проявляются все симптомы, свойственные острой форме заболевания.
В зависимости от глубины воспалительного процесса выделяют следующие формы заболевания:
- глубокие флегмоны (воспаление локализуется под соединительной оболочкой мышц);
- поверхностные флегмоны (патогенная микрофлора развивается в подкожной клетчатке).
В зависимости от локализации инфекции встречаются следующие виды заболевания:
- подбородочные флегмоны;
- подчелюстные флегмоны (часто возникает, как осложнение заболеваний коренных зубов);
- флегмоны задней поверхности пищевода;
- флегмоны ямки грудной кости;
- флегмоны передней поверхности трахеи;
Также все флегмоны делят на односторонние и двухсторонние. Если речь идёт об односторонней форме заболевания, выделяют:
- флегмоны задней поверхности шеи;
- флегмоны передней поверхности шеи;
- боковые флегмоны.
Флегмона шеи — опасная патология, угрожающая жизни
В зависимости от факторов, способствующих развитию заболевания, выделяют следующие формы вторичной флегмоны:
- тонзиллогенная (воспалительный процесс спровоцирован заболеваниями горла);
- одонтогенная (инфекция попадает в мягкие ткани шеи из больных зубов или дёсен).
Исходя из морфологических изменений, происходящих в инфицированной области, выделяют следующие виды флегмон:
- Серозная. Это начальная стадия патологического процесса, которая характеризуется отсутствием чёткой границы между здоровыми и поражёнными тканями, образованием экссудата.
- Гнойная. Образуется гнойный экссудат, ткани отекают, может появиться свищ.
- Гнилостная. Наблюдается разрушение тканей с образованием газов и неприятного запаха.
- Некротическая. В области воспаления образуются некротические очаги с последующим отторжением тканей. Могут развиваться язвы.
- Анаэробная. К воспалительному процессу присоединяется вторичная анаэробная инфекция.
Флегмона новорожденных — ещё одна форма заболевания, которая встречается достаточно редко и развивается на 2–3 неделе жизни младенца. Воспалительному процессу предшествует стойкое снижение иммунитета. Риск развития заболевания увеличивается, если мать столкнулась с бактериальной инфекцией в последние месяцы беременности.
Причины развития воспалительного процесса в шее
Заболевание развивается вследствие попадания в жировую клетчатку через рану на шее или с током крови и лимфы от других очагов инфекции. Однако наличие в организме патогенной микрофлоры ещё не значит, что придётся столкнуться с флегмоной. Большое значение имеет иммунитет. Если защитные силы организма работают в полную силу, бактерии не смогут полноценно размножаться.
Пусковым механизмом для развития флегмоны шеи могут стать следующие факторы:
- Заболевания нижней челюсти. Такие очаги инфекции, как пульпит, кариес периодонтит, гингивит могут спровоцировать инфицирование мягких тканей шеи.
- Инфекции горла. В группу риска попадают люди с хроническими трахеитами, ангинами, фарингитами, ларингитами.
- Воспаления лимфатических узлов.
- Травмы шеи. Через царапины и ссадины инфекция может проникать в глубокие слои эпидермиса, провоцируя гнойный процесс.
- Любые инфекционные заболевания. Патогенная микрофлора в мягкие ткани попадает с током крови и лимфы.
В отдельных случаях флегмона может развиваться не из-за патологической микрофлоры, а вследствие воздействия химическими веществами. Так гнойное воспаление в подкожной клетчатке шеи будет развиваться при введении скипидара, бензина и т. д.
Симптомы
Заболевание в острой форме начинается с резкого повышения температуры тела до 39–40 градусов. При этом у больного присутствуют признаки общей интоксикации организма:
- головная боль;
- сниженное артериальное давление;
- слабость;
- озноб;
- жажда;
- нарушение сна.
При поверхностных флегмонах в зоне поражения появляется краснота и отёчность. При пальпации воспалённого участка пациент чувствует острую боль, увеличиваются региональные лимфатические узлы. Флегмона может быть твёрдой на ощупь, наблюдается местное повышение температуры тела (воспалённый участок кажется горячим).
Боль при воротах головы — один из признаков заболевания.
При глубоких формах флегмоны более выраженными являются общие симптомы (слабость, повышение температуры тела, головная боль и т. д.). На ранних стадиях в области воспаления изменения могут быть незаметны. Сильные болевые ощущения вызывают повороты шеи. Пациент старается ограничить себя в движениях. По мере развития глубокого воспаления также начинают появляться симптомы на верхних слоях эпидермиса. Развивается отёчность, кожа начинает лосниться.
Если внутри флегмоны присутствует гнойные массы, опухоль становиться рыхлой. При надавливании на воспалённый участок может оставаться вмятина. Гной образует свищ и начинает выходить наружу или распространяется на соседние ткани, усугубляя воспаление. По мере разрастания поражённого участка у больного появляются проблемы с дыханием из-за отёчности гортани. Температура тела может повышаться до 42 градусов. Возникает серьёзный риск для жизни пациента.
Диагностика заболевания
Квалифицированный хирург может выявить поверхностную флегмону уже при начальном осмотре. Глубокие же формы заболевания требуют более тщательной дифференциальной диагностики. Кроме того, важно выявить, каким возбудителем спровоцировано воспаление, чтобы назначить адекватную терапию.
Специалист может использовать следующие методики:
- Пальпация воспалённой области. Изменение температуры поражённого участка, резкая боль, отсутствие чётких границ опухоли — эти симптомы свидетельствуют о развитии флегмоны.
- Опрос пациента. Врач уточняет, когда появились первые симптомы, что им предшествовало. Не исключено, что флегмона — осложнение заболевания горла или ротовой полости.
- Общий анализ крови. Изменение состава крови может свидетельствовать о развитии воспалительного процесса.
- Общий анализ мочи.
- Ультразвуковое исследование. Методика позволяет определить локализацию воспаления при глубоких формах заболевания.
- МРТ поражённой области. Исследование также помогает определить объёмы и характер воспаления. Методика используется не во всех клиниках из-за дороговизны оборудования.
- Пункция воспалённого участка под контролем УЗИ. Специалист изучает полученный материал, определяет, каким возбудителем спровоцирован воспалительный процесс. В соответствии с полученными сведениями подбираются медикаменты для проведения антибактериальной терапии.
Ультразвуковое исследование флегмоны шеи.
Ультразвуковое исследование имеет ряд преимуществ перед другими методами. В частности, имеется возможность динамического наблюдения за течением процесса, возможность контакта между специалистом и пациентом во время экспертизы, позволяет вести мониторинг лечения, обеспечивает возможность своевременной контролируемой пункции исследуемого объекта для введения лекарственных препаратов или забора материла для исследования. УЗИ не требует много времени для выполнения и не имеет побочных эффектов, что подчеркивает перспективность этого метода. Современные допплеровские методики обеспечивают возможность оценки сосудистой реакции в зоне обнаруженных изменений, при этом чувствительность метода достигает 93%. УЗИ позволяет на ранних стадиях определять не проявляющиеся клинически инфильтраты и жидкостные скопления до развития гнойного процесса. Ультразвуковыми критериями гнойного поражения тканей является наличие характерных изменений структуры мягких тканей — понижение их эхоплотности с нарушением нормальной анатомической структуры, а также наличие в мягких тканях зоны повышенной эхоплотности с неоднородными гипоэхогенными включениями, а так же газовых включений. УЗИ дает возможность определения точной локализации воспалительного очага, глубину его залегания и определение параметров кровотока.
УЗИ, наряду с высокой точностью в диагностике воспалительных изменений мягких тканей, имеет и другие преимущества перед альтернативными методами визуализации: оно не несет лучевой нагрузки на пациента и врача, позволяет контролировать объект интереса и процесс внедрения иглы при пункции в реальном масштабе времени, сохраняет контакт врача и пациента. УЗ-исследование наиболее комфортно для больного. Мобильность ультразвуковых аппаратов дает возможность использовать их в условиях операционной или реанимационной палаты, при невозможности транспортировки больного, например при проведении искусственной вентиляции легких.
Врач- интерн Бадюкова А.А.