1.Общие сведения
В оториноларингологии выделяется отдельная группа патологических состояний, в основе которых лежит расширение придаточных пазух носа (параназальных синусов). Такие кистообразные полости формируются, как правило, медленно, бессимптомно или малосимптомно, и постепенно заполняются тем или иным содержимым. Так, герметичное кистозное расширение параназального синуса, заполненное серозной жидкостью, носит название гидроцеле, слизистым содержимым – мукоцеле и гнойными массами – пиоцеле.
Абсолютное большинство таких аномалий наблюдается в лобных пазухах: на долю мукоцеле и пиоцеле фронтальных синусов в совокупности приходится не менее 80% в общем объеме диагностируемых патологических изменений подобного рода. На втором месте (около 15%) находятся расширения этмоидальной (решетчатой) пазухи, и оставшаяся незначительная доля приходится на расширения сфеноидальных (клиновидных) и гайморовых (максиллярных, верхнечелюстных) пазух. Последние три варианта здесь не рассматриваются, хотя механизмы образования и клиническая картина во многом схожи; кроме того, при длительном течении и истончении костных перегородок встречается распространение кистообразующего процесса из одного синуса в другой.
Чаще всего образование мукоцеле (пиоцеле) лобной пазухи начинается в школьном возрасте и продолжается несколько лет, прежде чем субъективный дискомфорт станет достаточно значимым для обращения к ЛОР-врачу и назначения соответствующего обследования.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Мукоцеле в верхнечелюстной пазухе
Согласно патогенетической классификации все кистозные поражения параназальных синусов могут быть разделены на три формы: ретенционные кисты, менингоцеле и мукоцеле. Ретенционные кисты являются самой распространенной формой, локализация которых обычно строго ограничена. Менингоцеле – грыжевая протрузия мозговых оболочек, возникающая по причине патологического развития черепа плода. Мукоцеле –доброкачественное, экспансивное кистоподобное образование, заполненное слизью и выстланное респираторным эпителием параназальных синусов. Мукоцеле медленно растет и обладает местным агрессивным характером.
Фото 1. Ортопантомограмма
Полагают, что мукоцеле может вызывать обструкцию отверстия, сообщающего пазуху с полостью носа, что приводит к аккумуляции жидкости. Постепенно, продуцируя слизь, мукоцеле увеличивается в размерах и деформирует окружающую кость. Наиболее частыми причинами возникновения мукоцеле являются хронические инфекции, аллергические заболевания, травма и предыдущие хирургические вмешательства, а причины же некоторых остаются неизвестными.
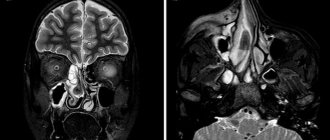
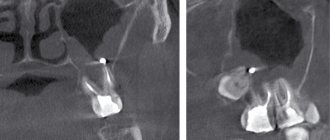
Фото 2. КТ, показывающая образование в левом верхнечелюстном синусе.
Фото 3. Аксиальная проекция МРТ, показывающая образование в левом верхнечелюстном синусе.
Большинство мукоцеле локализуется во фронтальном синусе (60%), затем в решетчатом (30%) и верхнечелюстном (10%). Расположение в клиновидной пазухе считается весьма редким. Несмотря на то, что данное образование является доброкачественным, мукоцеле в верхнечелюстной пазухе может разрастаться до крупных размеров и вызывать деструкцию кости. Проявляемая симптоматика в основном связана со сдавливанием окружающих тканей. Присоединение вторичной инфекции может приводить к усугублению состояния, вызывать осложнения, в особенности в области орбиты.
Фото 4. Аспирационная жидкость
КТ является принципиальным методом диагностики. Снимки КТ и МРТ позволяют специалисту точно оценить местоположение образование. Традиционным методом лечения является иссечение или вылущивание эндоскопическим интраназальным доступом.
Цель данного отчета показать крупное мукоцеле верхнечелюстной пазухи, которое считается редкостью у пациентов без предыдущих патологий со стороны лор-органов. Энуклеацию кисты проводили способом Калдвелл-Люка.
Описание клинического случая.
На кафедру челюстно-лицевой хирургии был направлен 39-летний мужчина с крупным образованием в левой верхнечелюстной пазухе, течение бессимптомное. Образование обнаружено при рентгенологическом обследовании. В анамнезе пациент отрицает травмы, аллергические заболевания и вмешательства на параназальных пазухах. История болезни без особенностей, лекарственные препараты не принимает, является курильщиком.
Осмотр полости рта без особенностей, за исключением пальпируемой припухлости по щечной борозде. Рентгенологическое исследование и КТ показали гомогенное образование, заполняющее левый верхнечелюстной синус (Фото 1,2). Примерный размер 5×5 см.
Под местной анестезией была осуществлена пункция образования. Из образования аспирирована светлая желтоватая жидкость. После этого проведена операция Калдвелл-Люка, левая верхнечелюстная пазуха очищена и осмотрена (Фото 4,5). Гистопатологическое исследование определило образование как мукоцеле. Процесс выздоровления проходил без особенностей за короткий период. Пациент находится под наблюдением специалистов.
Фото 5. Во время операции
Обсуждение.
Термин мукоцеле был представлен Rollet в 1896 году, а первое гистологическое описание было совершено Onodi в 1901. Наиболее часто мукоцеле локализуется во фронтальном синусе, несколько реже в решетчатом и клиновидном. В верхнечелюстной пазухе мукоцеле возникает также весьма редко, около 10% случаев. Проявляемая симптоматика в основном связана со сдавливанием окружающих тканей. Мукоцеле фронтальной и решетчатой пазух часто ассоциированы с головными болями и иногда с нарушением зрения. Образование в верхнечелюстной пазухе, как правило, вызывает симптомы обструкции и визуальный дефект. Мукоцеле считаются доброкачественными образованиями, однако, они могут губительно влиять на окружающие жизненно важные структуры орбиты и черепа. Вдобавок появляются такие состояния как синусит, заложенность носа и аносмия. Хотя у рассматриваемого пациента обнаружено мукоцеле крупных размеров, симптоматика полностью отсутствовала.
Дифференциальная диагностика представляет определенные трудности. При отсутствии эрозии кости мукоцеле отличают от ретенционных кист, синуситов и полипозов параназальных синусов. В случае, когда поражение кости обширное, следует дифференцировать его от злокачественных состояний: спиноцеллюлярная карцинома, цистоаденокарцинома, плазмацитома, меланокарцинома, шваннома и опухоли одонтогенного происхождения.
КТ в аксиальной и прямой проекциях являются оптимальным методом выявления мукоцеле. Синус обычно затемнен, расширен и с повреждениями костных стенок. Полость пазухи заполнена жидкостью и мягкой тканью. Предпочтительнее выполнять КТ снимки, МРТ может быть полезной при спорных состояниях для определения жидкости или же ткани в просвете. В нашем же случае КТ показала гомогенное образование, полностью заполняющее верхнечелюстную пазуху.
Лечение традиционно заключается в энуклеации или вылущивании кисты через наружный доступ. Однако Blackwell в 1993 описал удачное вмешательство с помощью эндоскопической техники антростомии верхней челюсти. С тех пор эндоскопические способы все более разрабатывались, в данный момент описан способ доступа через нижний носовой ход. После хирургического вмешательства конфигурация синуса может остаться неизмененной, слегка улучшиться или восстановиться до нормального состояния. Оценивать результаты Nkenke предлагает минимум через 2 месяца после вмешательства, так как считает этот период необходимым для восстановления. Наружный доступ подразумевает рассечение тканей, синусотомию и удаление мукоцеле. В нашем случае применен способ по Калдвелл-Люку под местной анестезией.
Заключение.
Мукоцеле в верхнечелюстной пазухе считается редкостью. В настоящем случае описано крупное мукоцеле в верхнечелюстной пазухе пациента, у которого отсутствовали какие-либо жалобы и проблемы с лор-органами в анамнезе. Лечение применено хирургическое, операция по Калдвелл-Люку. Выздоровление проходило без особенностей с коротким периодом наблюдения.
Авторы:
Fidevs Akpek, исследователь, кафедра челюстно-лицевой хирургии, стоматологический факультет, Abant Izzet Baysal University, Bolu, Турция
Ismail Akkas, ассистент-профессор, кафедра челюстно-лицевой хирургии, стоматологический факультет, Abant Izzet Baysal University, Bolu, Турция
Orcum TOPTAS, ассистент-профессор, кафедра челюстно-лицевой хирургии, стоматологический факультет, Abant Izzet Baysal University, Bolu, Турция
Fatih Ozan, адъюнкт-профессор, кафедра челюстно-лицевой хирургии, стоматологический факультет, Abant Izzet Baysal University, Bolu, Турция
2.Причины
Непосредственной причиной муко/пиоцеле является механическое распирающее давление на стенки лобной пазухи изнутри, со стороны скопившихся слизистых или гнойных масс. Если такая ситуация продолжается достаточно долго, костные стенки начинают истончаться и деформироваться в сторону растяжения.
В свою очередь, к скоплению содержимого приводит полная или частичная блокировка (обструкция, облитерация, обтурация) канала, соединяющего синус с полостью носоглотки. Тому способствуют фиброзирующие процессы, – дегенерация ткани, стеноз и образование спаек с течением хронических воспалений, рубцевание после травм, и т.п. Реже причиной становится полипоз, опухолевое новообразование или выраженное искривление носовой перегородки.
Инфицирование, если оно происходит, обусловлено теми же механизмами, которые приводят к развитию фронтита: распространение инфекции из пораженной носоглотки, соседних синусов, других смежных структур, или же проникновение патогена с током крови или лимфы.
Посетите нашу страницу Отоларингология (ЛОР)
Признаки
Достаточно часто кисты околоносовых пазух никак себя не проявляют очень долго, пока не достигнут гигантских размеров, заняв все свободное пространство. Человека могут беспокоить:
- головная боль без видимых причин, не имеющая никакой закономерности и не поддающаяся лечению обезболивающими средствами;
- ощущение давления на глаза, непонятный дискомфорт в верхней челюсти;
- неприятное чувство стекания слизи в горле (слизь течет по задней стенке глотки);
- расстройства обоняния – бывают при кисте клиновидной пазухи,
- выделение прозрачной светлой жидкости без примеси гноя и крови при самопроизвольном разрыве и опорожнении кисты.
При возникновении кисты может нарушаться опорожнение пазух, снижение их естественной очищающей способности. Тогда присоединяется воспаление, что проявляется постоянными выделениями из носа, усилением головной боли, появлением неприятного запаха, повышением температуры тела, развитием хронического синусита.
При наличии кисты тяжелее протекают аллергические проявления, теряя сезонность и превращаясь в постоянную проблему.
Носовое дыхание затрудняется редко, только при выходе кисты в полость носа или воспалении.
Компьютерная томография пазух
- Стоимость: 5 000 руб.
Подробнее
Неприятные проявления имеют одонтогенные кисты. Бывает слезотечение, отечность, острые боли по типу невралгии. Если киста нагнаивается, присоединяются признаки общей интоксикации: температура, сильная головная боль, тошнота или рвота, снижение аппетита, слабость.
3.Симптомы и диагностика
Между реальным началом костной деформации и появлением ощутимых манифестных симптомов может проходить от года до 5-6 лет и более.
Как правило, пациент обращает внимание на частые головные боли тянущего, тупого, ноющего характера, локализованные в лобных долях, реже с иррадиацией в область переносицы или висков. Затем присоединяются периорбитальные боли, становится заметной деформация лицевых пропорций, появляется постепенно растущее выбухание в углу глаза. Пальпаторное исследование этого выпячивания обычно сопровождается крепитацией (сухим шорохом, пергаментным хрустом). При дальнейшем прогрессировании формируется экзофтальм, глазное яблоко смещается также книзу, появляются и нарастают зрительные нарушения, которые в отсутствие адекватной помощи на данном этапе могут вылиться в тяжелые осложнения вплоть до атрофии диска зрительного нерва, отслойки сетчатки и утраты зрения на пораженном глазу.
Дальнейшее накопление содержимого в муко(пио)целе может привести к формированию свища и распространению инфекционно-воспалительного процесса на смежные полости и структуры. Последствия этого могут быть самыми тяжелыми, – менингоэнцефалит, панофтальмит, периорбитальный целлюлит (флегмона глазницы) и т.д.
При обращении на ранних стадиях может оказаться недостаточно таких обязательных диагностических процедур, как анализ жалоб, тщательный сбор анамнеза и стандартный осмотр ЛОР-органов (риноскопия, отоскопия и т.д.). Из инструментальных исследований наибольшей информативностью обладают рентгенография, УЗИ, томография (КТ или МРТ); иногда показано зондирование или пунктирование лобной пазухи.
Практически всегда необходима консультация и обследование у смежных профильных специалистов, – прежде всего, у офтальмолога, а также, по показаниям, у невролога, онколога и т.д.
О нашей клинике м. Чистые пруды Страница Мединтерком!
4.Лечение
Нетрудно видеть, что консервативных способов устранения муко/пиоцеле лобной пазухи не существует. Даже принудительное полное дренирование пазухи не реконструирует нормальную анатомию костных черепных структур. Поэтому во всех случаях ставится вопрос о фронтотомии (вскрытие фронтального синуса) с эвакуацией содержимого, санацией операционного поля, восстановлением нормальной вентиляции пазухи и, по показаниям, пластико-хирургическим вмешательством. Операция выполняется под мощным антибиотическим, противовоспалительным и противоотечным прикрытием, дренаж оставляют до полного заживления и рубцевания операционной раны.
Прогноз благоприятный в случае отсутствия серьезных осложнений (см. выше), которые требуют применения отдельных, порой экстренных протоколов оказания помощи.
Как можно вылечить мицетому
Можно ли обойтись без оперативного вмешательства? Без оперативного вмешательства избавиться от грибка в гайморовой пазухе невозможно, скажу об этом сразу. Никакие таблетки, никакие капли «пляски с бубном» и все остальное не дадут должного лечебного эффекта. В первую очередь необходимо хирургическим путем убрать грибковое тело, убрать этот мицелий, убрать весь грибок из гайморовой пазухи.
Это можно делать как назальным хирургическим доступом, либо внутриротовым доступом.
Как происходит удаление грибка из гайморовой пазухи
При внутриротовом доступе в вестибулярной стенке гайморовой пазухи делается перфорация — доступ, и через это отверстие происходит эвакуация, т.е. удаление грибкового тела, грибного мицелия. Затем гайморова пазуха хорошо промывается, обрабатывается противогрибковыми и противомикробными препаратами и ушивается. В последующем пациенту назначается противогрибковая терапия.
Хирургическое удаление мицетомы показывает хорошие результаты на сегодняшний день, рецидивы крайне редки.