Как протезируют зубы при пародонтите и пародонтозе
Пародонтит и пародонтоз – это заболевания десен с различным происхождением. Первая патология возникает из-за патогенных микроорганизмов, а причиной второй является нарушение метаболизма в тканях. Процессы в обоих случаях приводят к шаткости зубов, поэтому протезировать зубы гораздо сложнее. Однако современная стоматология может справиться с такими ситуациями и вернуть эстетику здоровой улыбки пациенту.
Отличия и особенности заболеваний
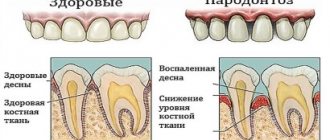
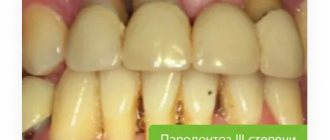
Пародонтоз возникает при нарушении обмена веществ, что ведет к сбою процесса обновления тканей десен. Это, в свою очередь, провоцирует шаткость зубов. На ранних стадиях патологию почти невозможно обнаружить, так как нет болезненности и кровоточивости. Среди других признаков:
- заметен плохой запах изо рта;
- десны становятся бледными;
- обнажаются корни зубов.
Важно: без лечения пациент может полностью потерять зубы.
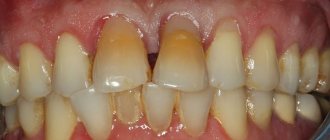
Пародонтит отличается тем, что к нему приводит процесс воспаления десны и в большинстве случаев это последствия бактериального гингивита. У заболевания характерные симптомы:
- отек и сильная боль;
- неприятный запах изо рта;
- покраснения десен.
Острая форма проявляется кровоточивостью и постоянной болью. Без терапии ткани десен разрушаются и не могут удерживать зубы на месте. У этих патологий есть несколько способов лечения, которое назначает стоматолог. Запущенные стадии однозначно нуждаются в одном из методов протезирования.
Как выбрать протез при пародонтозе
Заболевание полностью на данный момент излечить невозможно, но медицина может добиться стойкой ремиссии и стабильного состояния. Если болезнь обнаружена на начальной стадии, то применяются терапевтические методы. При запущенном состоянии потребуется полностью удалить зубы и заменить их протезами.
В любом случае стоматологи проводят лечение, чтобы добиться ремиссии пародонтоза, остановить уменьшение костной ткани. Только после этого подбирают вариант протезирования, используя съемные или несъемные ортопедические конструкции:
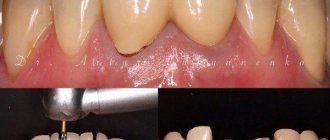
- циркониевые коронки, которые надеваются на собственные обточенные зубы. Обычно их ставят в зоне улыбки;
- мостовидные протезы, фиксирующиеся на коронки или опорные зубы. Это решение подойдет только для начальных стадий патологии;
- шинирующие бюгельные протезы. Это условно-съемный вариант, оказывающий минимальное воздействие на слизистую ротовой полости;
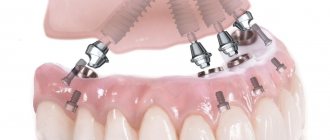
- протезы с опорой на имплантатах (для избегания риска отторжения важно регулярно проводить лечение пародонтоза).
Выбор ортопедической конструкции зависит от клинического случая и общего состояния здоровья. Если у пациента сохранились собственные зубы, то врач порекомендует съемный вариант протеза. В сложных клинических ситуациях подходят два метода: установка шинирующих бюгелей и имплантация с немедленной нагрузкой.
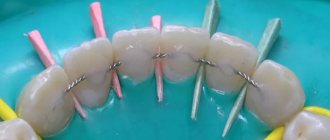
Съемные шины
Шинирующие свойства съемных шин обеспечиваются различной комбинацией непрерывных опорно-удерживающих и перекидных кламмеров, а также разной формы окклюзионных накладок. Распространению их способствовала разработка методик параллелометрии, точного литья на огнеупорных моделях, приложениях кобальтовых сплавов и сплавов с благородных металлов.
Съемные шины могут применяться для шинирования одной какой-либо группы зубов или всего зубного ряда. При иммобилизации передних зубов шину желательно доводить до премоляров, а при шинировании боковых — до клыков.
Съемные шины могут включаться в конструкцию дуговой протеза как его составная часть. Это шины-протезы:
1) шина типа непрерывного кламмера;
2) шина-капа;
3) единая шина для всего зубного ряда.
Ортопедические системы при пародонтозе
Перед подбором оптимального варианта необходима оценка опорных зубов – выдержат ли они жевательную нагрузку. Нельзя допустить их выпадения или расшатывания после протезирования.
Важно: перед снятием оттисков десны не должны быть воспалены по причине пародонтоза, иначе готовый протез, коронки или вкладки будет некомфортно носить. Кроме этого, повысится риск инфицирования корня.
Чаще все используются такие конструкции:
- Циркониевые коронки.
При данной патологии противопоказана металлокерамика и не используется фарфор. Поэтому пациенту предлагаются изделия из диоксида циркония. Они дороже прочих коронок из других материалов, но биосовместимы с тканями десны, обеспечивают отличную эстетику.
- Мостовидный протез, который используют только в некоторых случаях.
Его особенность в том, что для установки нужны опорные зубы, вкладки или имплантаты. Десна и другие ткани испытывают давление от такого протеза, что постепенно приводит к атрофии кости, поэтому система служит недолго, примерно 5 лет.
- Имплантация, которая возможна даже за один этап.
Раньше требовалось время для приживления искусственных корней зубов, и только через полгода на них фиксировались постоянные коронки. Одноэтапный способ предполагает проведение небольшого прокола, в который вставляется титановая основа и почти сразу надевается протез. Метод также называется имплантацией с моментальной нагрузкой.
- Бюгельный протез.
Вариант, подходящий для пародонтоза и пародонтита. Он не обладает высокой эстетикой, но возвращает функциональность при приеме пищи. С помощью протеза нагрузка на кость распределяется равномерно. Для установки потребуются опорные зубы.
Основные виды шинирования.
Направление патологической подвижности любого зуба всегда вырезания и зависит от расположения его в зубной дуге. Для моляров и премоляров линии их подвижности лежат почти в параллельных плоскостях, для резцов и клыков -в плоскостях, расположенных под углом друг к другу. Лучший результат пришинування достигается, если шина объединяет зубы, линии рухливостияких лежат в пересекающихся плоскостях.
Для передней группы зубов применяется шина, объединяет резцы и клыки. Это передняя иммобилизация. Она удобна потому, что, во-первых, пародонт клыков менее поражен и принимает на себя часть давления, разгружая ослабленный пародонт резцов, во-вторых, восстанавливается единство группы зубов, имеющих одинаковую; в-третьих , Зубы расположены по дуге, в связи с этим Шинан бывает большую устойчивость. Иммобилизация зубов, при которой шина располагается вПереднезаднем направлении, называется боковой (сагиттальной) . Боковая иммобилизация позволяет создать блок зубов, устойчивых к усилиям развивающихся вертикальном, поперечном и переднезаднем направлениях. При певнийм степени атрофии лунок этого бывает достаточно, чтобы уменьшить функциональную нагрузки и получить терапевтический эффект.
Протезирование при пародонтите
Перед выбором одного из методов специалист проводит подготовку. Она будет примерно одинакова при пародонтите и пародонтозе. Комплекс мероприятий включает:
- устранение кариеса;
- чистка десневых карманов и зубов от камня и налета;
- антибактериальная и физиотерапия;
- удаление расшатанных зубов.
До недавнего времени у многих видов протезирования в противопоказаниях были заболевания тканей пародонта. Проблема заключается в том, что патологии приводят к истончению кости и расшатыванию зубов.
Но сейчас протезирование стало возможным при соблюдении некоторых условий, среди них:
- установка определенных видов систем;
- стабилизация патологического процесса;
- использование специальных материалов.
Так же как и при пародонтозе, на начальной стадии используются мостовидные протезы. Для восстановления жевательной и эстетической функций чаще применяют бюгели и протезирование на имплантатах.
Справка: есть еще вариант полного протеза (вставная челюсть) из акрила или нейлона, но он, как и «мост», используется редко, поскольку не предотвращает потерю костной ткани.
Ортодонтическое лечение у пациентов с тяжелыми формами пародонтитов: клиническое исследование
Сегодня потребность в ортодонтическом лечении возрастает среди всех возрастных и социальных групп. Успех и эффективность такого лечения напрямую зависит от ответной способности пародонтальных тканей. Ортодонтическое перемещение зуба включает реконструкцию альвеолярной кости, в то время как само передвижение ассоциировано с физиологическим процессом клеточной активности в пародонтальной соединительной ткани и активацией остеобласт-остеокласт комплекса в альвеолярной кости. По причине сложности эстетической и функциональной реабилитации, совместное решение пародонтальных и ортодонтических проблем становится необходимостью для достижения терапевтических целей.
Ортодонтическая терапия с применением несъемной и съемной техники может привести к различным побочным эффектам, таким как образование налета или развитие кариеса. Более того, бактериальная обсемененность повышается в местах ретенции, в которых механическое удаление налета становится весьма затруднительным. Данные перемены могут вызвать количественный скачок бактерий, в том числе и пародонтальных патогенов, Actinobacilus actinomycetemcomitans и Porphyromonas gingivalis. Ортодонтическое лечение весьма сказывается на здоровье пародонта, способствуя скапливанию налета, что приводит к увеличению десны, увеличению глубины звуб-десневых карманов, появлению кровоточивости при зондировании. Все перечисленные проблемы решаются строгим подходом в гигиене полости рта в процессе лечения и после него.
По причине постоянной травмы тканей пародонта и снижения поддерживающей функции ортодонтическое перемещение зубов у пациентов с нелеченными пародонтитами противопоказано. Пародонтальное лечение в виде скалинга, сглаживания корней и удаления глубоких карманов должно быть проведено до начала ортодонтической терапии, так как наличие глубоких пародонтальных карманов может переносить микробный налет с наддесневой части в поддесневую, тем самым вызывая утрату прикрепления и развитие ангулярного костного дефекта.
Локализованный агрессивный пародонтит, форма тяжелого заболевания пародонта, ассоциирован с утратой соединительнотканного прикрепления, появлением внутрикостных карманов и вертикальных костных дефектов в некоторых специфичных местах зубной дуги, например первых моляров или резцов в более раннем возрасте.
У 30-50% пациентов, пораженных пародонтитами средней и тяжелой степени, происходит патологическая миграция вместе с утратой прикрепления и тяжелой резорбцией кости, что клинически проявляется в элонгации, диастеме, ротации и лабиальной инклинации центральных зубов.
Для купирования вертикальных костных дефектов весьма успешно применяют регенеративное лечение, однако, при миграции зуба от изначальной локализации, идеальной эстетики и реконструкции межзубного сосочка добиться невозможно, именно поэтому в таких ситуациях возникает необходимость ортодонтического вмешательства.
Комбинация лечения тканей пародонта и интрузия передних элонгированных зубов вместе с контролируемой гигиеной является наилучшим планом лечения для коррекции взаимоотношения зубов при агрессивных формах пародонтитов.
Более того, вертикальное ортодонтическое перемещение может разрешить некоторые костные дефекты у таких пациентов, что устраняет необходимость в последующем хирургическом вмешательстве.
Так как стабильность терапии пародонта находится на первом месте, регулярные визиты и мониторинг являются необходимостью в таких ситуациях. С этой целью проводятся инструктаж по гигиене полости рта, регулярные визиты каждые 3-6 месяцев, измерение глубины десневой борозды, оценка подвижности зубов, рецессии десны и костной структуры.
Настоящее исследование показывает пародонтальные параметры в конце ортодонтического лечения у пациентов с тяжелой формой пародонтитов.
Материалы и методы
Данное неконтролируемое клиническое исследование было одобрено этическим комитетом Tehran University of Medical Sciences Dental School. Осмотры проводились после получения письменного согласия с каждого пациента. Предметом исследования стали восемь пациентов (семь женщин и один мужчина средним возрастом 30 лет), которые были направлены на пародонтологическое лечение агрессивных форм пародонтита с историей экструзии и ортодонтического лечения. У всех пациентов глубина зубо-десневых карманов была >=5 мм, отмечались внутрикостные дефекты, экструзия до 1 мм относительно соседних зубов в зубной дуге, индекс налета менее 15%. В случае наличия системных заболеваний, употребление лекарств последние 3 месяца, курения, отсутствия возможности оплатить ортодонтическое лечение или принимать участие в регулярных осмотрах участники исключались из исследования.
У всех пациентов отмечались клинические и рентгенологические признаки аргессивного пародонтита. Всем был проведен скалинг, сглаживание поверхности корней, а также открытый кюретаж с удалением внутреннего кармана и инфицированного содержимого. Даны инструкции по гигиене полости рта до начала ортодонтического лечения.
После стабилизации пародонтологического статуса и сокращения пародонтальных карманов до 15% или менее, после установки прочных связей для регулярных визитов проведено фиксирование несъемной ортодонтической техники на всю зубную дугу, проволочная техника интрузии и выравнивания центральных резцов. Нагрузка прилагалась равномерно на каждый зуб 10-15 г (проверено при помощи Correx, HAAG-STREIT Holding, AG) согласно индивидуальному пародонтальному статусу. Для предотвращения якорной убыли мы прибегли к методике полной дуги, корректируя приспособления каждые 4 недели. Инструкции по гигиене полости рта, а также сглаживание поверхностей корней проводилось каждые три месяца. В целом ортодонтическое лечение длилось от 10 месяцев до 2 лет в зависимости от пациента (Фото 1). Затем терапия переведена в фазу ретенции. В конце лечения несъемная аппаратура расфиксирована и зафиксированы ретейнеры (Braided нержавеющая сталь, 0/38 мм, Dentaflex, Germany) на нижнюю и верхнюю челюсть. Снова даны рекомендации по гигиене полости рта.
Фото 1: (а,b) Фронтальный и боковой вид смещенного правого верхнего центрального резца, связанного с утратой кости у пациента с агрессивным локализованным пародонтитом (патологическое перемещение) после лечения тканей пародонта и перед наложение ортодонтической силы (с,d) 6 месяцев ортодонтического лечения техникой полной дуги для интрузии переднего смещенного зуба, (е) конец ортодонтичечского лечения
Определен ПИ с мезиальной, дистальной, щечной и лингвальной поверхностей.
Также определена глубина пародонтального кармана в шести точках: дистолингвальной (DL), лингвальной (L), Мезиолингвальной (ML), Дистобуккальной (DB), Буккальной (B) и Мезиобуккальной (MB) при помощи зонда Уильяма в мм. Кроме того градуированным зондом измерена (в мм) высота от верхушки сосочка до режущего края для сравнения этого показателя у соседних зубов. Затем изготовлены прицельные рентгенограммы. Для достижения правильной позиции пленки изготовлен держатель из силикона для каждого пациента исходя из окклюзионной составляющей. Пленка располагалась параллельно длиной оси и перпендикулярно к источнику с дозировкой 40 Kvp. На рентгенограмме перпендикулярно к корню проведена линия (Tooth Crest point, TC) от самой высокой точки гребня кости (BC). Расстояние между TC и BC показывает ширину костный дефект (DW). Затем проведена линия от BC к точке наибольшего костного дефекта. Расстояние между TC и дефектом кости (BD) показывает глубину дефекта (DD). Для измерения длины корня (RL), проведена линия от нижней границы корня к нижней границе цементо-эмалевого соединения (Фото 2).
Фото 2: Наиболее верхняя граница костного гребня определена как точка BC. Точка, образующаяся при проведении перпендикулярной линии к корню от ВС определена как точка гребень-зуб (TC). Точка, образующаяся при проведении линии из ВС к наиболее глубокой зоне костного дефекта определена точкой BD. Измерение от нижней границы корня до нижней границы цементо-эмалевого соединения признано длиной корня.
Измерения проведены спустя три и шесть месяцев после окончания ортодонтического лечения, в то время как данные статистически проанализированы при помощи повторяющихся измерений ANOVA и Bonferroni на этапе 0, 3 и 6 месяцев после ортодонтической терапии. Статистически значимым принято p<0.05.
Результаты
Среднее и стандартное отклонение ПИ 27.39+-8,75% в конце ортодонтического лечения (Т0) снизилось до 17.63+-4,57% к третьему месяцу (Т3) и к 6-му месяцу (Т6) стало 11.8 +-2,59%. Изменения в количестве налета признаны статистически значимыми в течение изучаемого периода. Более того, изменения в ПИ выявлены и в промежутке между концом лечения (Т0), третьим месяцем (p=0.032) и шестым месяцем после лечения (p=0.022), что также признано статистически значимым.
Среднее и стандартное отклонение глубины пародонтального кармана определено как 1,93+-0,9 мм, 1,79 +-0,87 мм и 1,7+-0,85 мм на этапе Т0, Т3 и Т6 соответственно. Статистически значимую разницу обнаружили между глубиной кармана на Т0 и Т3 (p=0.042), Т0 и Т6 (р=0.039) и Т3 и Т6 (р=0.047)
Среднее расстояние между режущим краем и вершиной сосочка составило 5.97 +- 0.44 мм на этапе Т0, 5.99 +-0.42 мм на Т3 и 5.97 +-0.33 мм на Т6 без статистической важности (р=0,932)
Кроме того средняя глубина костного дефекта выявлена как 2.5 +-0.46 мм на Т0, 2.34+-0.54 мм на Т3 и 2.09+-0.7 мм на Т6. Сокращение глубины признано статистически значимым на отрезках Т0 и Т3 (р=0.0432), Т0 и Т6 (р=0.039) и Т3 и Т6 (р=0.035).
Также обнаружена значительная разница между Т0 и Т3 (p=0.042), T0 и Т6 (p=0.039), ширина внутрикостного дефекта (2.15+-1.11 мм, 1.9+-1.11 мм и 1.9+-1.11 мм соответственно), на этапе Т3 и Т6 разница признана статистически незначимой (р=0.59).
Длина корня оставалась неизменной в течении всех 6 месяцев, статистически значимых изменений не зарегистрировано (р=0.95).
Обсуждение
В случаях агрессивного пародонтита с интракостными дефектами, которые привели к миграции зубов, было применено регенеративное лечение. Так как терапия тканей пародонта неспособна устранить деструкцию, произошедшую по причине патологической окклюзии, особенно приведшей к элиминации десневого сосочка, ортодонтическое лечение решено проводить для интрузии и выравнивании вовлеченных зубов. Стабильность результата также важна по причине обширной костной деструкции, в то время как данных об отдаленных результатов пока не имеется. Кроме того пациенты могут воспринимать удаление аппаратов как конечный этап лечения, опуская фазу ретенции. В приведенном клиническом случае все пародонтальные параметры были получены именно в фазе ретенции с реорганизацией периодонтальной связки после удаления всей аппаратуры.
Некоторые исследования сообщают о побочных эффектах ортодонтического лечения у пациентов агрессивными формами пародонтитов с историей экструзии передних зубов К таким эффектам относится неспособность механического удаления налета после лечения, возможное преобразование наддесневых отложений в поддесневые, деструкция пародонтальных тканей после терапии, повышенная деструкция мягких тканей у таких пациентов. В таких ситуациях для успешного лечения пациентов с вертикальными пародонтальными дефектами мы рекомендуем использование легких ортодонтических сил, а также регулярный контроль налета с контрольными визитами в течение 3-6 месяцев.
В приведенном клиническом случае пациентам были установлены фиксируемые ортодонтические ретейнеры. Данные ретейнеры позволяли совершать физиологические движения, а также приводили к улучшению состоянию тканей пародонта, восстановлению кости и предотвращению ненужных движений. Кроме того данные приспособления не требуют идеальной кооперации врач-пациент и не нарушают эстетику. Если клиническая ситуация требует ортодонтического и пародонтологического лечения, то ретенция и стабильность обоих подходов должна браться во внимание. Хотя многие исследователи настаивают на важности стабильности и ретенции, данных по отдаленным результатам пока имеется недостаточно.
ПИ в течение всего 6 месячного периода постоянно сокращался, что возможно связано с упрощением гигиенического ухода после удаления аппаратов и выравнивания зубной дуги. Такие же данные были получены и Re, до удаления аппаратуры эффективность гигиены полости рта весьма лимитирована, что объясняет большую разницу ПИ между периодами Т0, Т3 и Т6. Кроме того сокращение аккумуляции налета между Т3 и Т6 может быть связано с применением модифицированной басс-технике чистки зубов, которая является наиболее эффективным механическим методом удалении налета. Также очевидным является, что пациент, наблюдая высокие результаты лечения, будет стараться поддерживать их в дальнейшем.
Значительное сокращение глубины патологического кармана на этапах Т0, Т3 и Т4 также ассоциированы с удалением аппаратуры и применением нового модифицированного способа чистки, что приводит у упрощению гигиенических манипуляций, эффективном удалении налета, сокращении патогенной микрофлоры и улучшению состояния десны. Прямая взаимосвязь между ПИ и глубиной пародонтального кармана совпадает с исследованиями, сообщающими о сокращении глубины борозды и восстановлении прикрепления после снижения ПИ и воспалительных явлений.
Значительное улучшение в состоянии тканей пародонта также происходило при совместном использовании хирургических методов и принятии антибиотиков. Эти исследования свидетельствуют о сокращении воспалительного процесса и патогенной популяции как о предвестнике сокращение глубины зубо-десневого кармана. Zhu показал, что у всех пациентов с агрессивными формами пародонтитов младше 40 лет габлюдается сокращение глубины кармана после интрузионной терапии. Хотя стабильность глубины кармана остается после окончания лечения и в течение следующего года, как показал Re, согласно Melsen, сокращение глубины ассоциировано с образованием новой соединительной ткани после активизации клеточной активности периодонтальной связки и закрытию пространство клетками на поверхности зуба. Passanzaei интерпретирует повышенную активность соединительной ткани как результат более активного деления мезенхимальной ткани, по сравнению с эпителиальной. Однако некоторые отчеты отрицают роль новой соединительной ткани в сокращении зондируемой глубины после ортодонтического лечения.
Несмотря на сокращение глубины зубо-десневого кармана, наши исследования не смогли найти разницу между новой соединительной тканью и эпителием соединения, так как для этой процедуры необходимы гистологические образцы, которые в приведенной ситуации получить было невозможно (однако исходя из наблюдений и рентгенологических снимков можно предположить формирование новой соединительной ткани).
Значительной разницы в расстояние между десневым сосочком и режущем краем не выявлено на всех этапах Т0, Т3 и Т6. В этом отношение влияние оказывают стабильные взаимоотношения с соседними зубами, стабильные результаты ортодонтического лечения и отсутствие рецессии. Аналогично с нашими исследованиями Re также не выявил рецессии, внешних изменений, а также улучшение состояние тканей пародонта в течение всего года после лечения у пациентов с агрессивными формами пародонтитов, подвергшихся терапии интрузии и фиксации ретейнеров. Однако Levin считает ретейнеры причиной десневой рецессии из-за ограниченного контроля гигиены, также в результате наблюдений в период 4-40 месяцев после лечения в 50% наблюдалась расфиксация ретейнера.
Длина корней оставалась стабильной в периодах Т0, Т3 и Т6 согласно рентгенографическим снимкам. При проведении интрузии зуба при помощи легких ортодонтических сил резорбция корней не наблюдалась. Силы при проведении интрузии концентрируются у апекса и окружающую кость, при этом в меньшей мере воздействуя на костный дефект, риск ишемического некроза сокращается, клетки пародонтальной связки активируются. С другой стороны имеются данные о признаках корневой рецессии в течение активной фазы ортодонтического лечения как результате натурального механизма сил интрузии, которые связаны с коническими характеристиками передних зубов и концентрации силы на апексе. Ишемический некроз связки, а также малая элиминация перицемента, цементобластов и колонии дентикластов могут быть последствием указанного механизма.
В настоящем исследовании также выявлено значительное сокращение глубины и ширины костного дефекта, особенно явно сокращение ширины произошло между Т3 и Т6. Повышенное образование костной ткани при ортодонтическом перемещении подтверждено разными механизмами, например натяжением периодонтальной связки , которая выступает натуральным барьером для эпителиальных клеток (Guided Bone Regeneration), а также повышенным образованием кости при участии клеток периодонтальных связок, эффект ортодонтических сил является здесь первым толчком в процессе остеогенезе, который начинается также в участках дефектов. После проведенного ортодонтического лечения сокращение внутрикостных дефектов наблюдалось на рентгеновских изображениях. Кроме того устранение феномена раскачивания при помощи ретейнеров позволяет уменьшить воспалительный процесс и снизить активность патогенной микрофлоры, что чрезвычайно важно при образовании и минерализации новой кости. Вдобавок ортодонтическое лечение может приводить к расширению периолонтальной щели с сокращение ремоделирования кости. После прекращения ортодонтической терапии и элиминации силы, периодонтальные связки возвращаются в нормальное состояние. Таким образом сокращение костных дефектов также вызвано переменами в строении периодонтальных структур.
Стабильные размеры дефектов на этапе Т3 и Т6 могут быть интерпретированы как полная костная минерализация на этапе Т3, отсюда можно сделать вывод, что структура периодонтальной щели и связки также возвращается к нормальным размерам в этот период.
Однако авторы утверждают, что для полноценных выводов также необходимы наблюдения отдаленных результатов.
Заключение
Со стороны проведенного лимитированного исследования можно сделать вывод, что добиться стабильных результатов терапии возможно регулярным наблюдением, контролем гигиены полости рта у пациентов с агрессивными формами пародонтитов. Особенность плана лечения такой категории людей состоит в комплексном подходе ведения пародонтальной и ортодонтической патологий.
Авторы: Afshin Khorsand, Departments of Periodontology Mojgan Paknejad, Departments of Periodontology Siamak Yaghobee, Periodontology and Dental Implant Research Center Amir Alireza Rasouli Ghahroudi, Periodontology and Dental Implant Research Center Hourieh Bashizadefakhar, Oral and Maxillofacial Radiology, Dental Faculty, Tehran University of Medical Sciences, Tehran Masoomeh Khatami, Department of Pediatrics Dentistry, Jondishapour University, Ahvaz Mohsen Shirazi, Department of Orthodontic, Dental Faculty, Tehran University of Medical Sciences, Tehran, Iran
Этапы протезирования с помощью имплантатов
После подготовки ротовой полости выполняется классическая одномоментная или базальная имплантация. Первый вариант подразумевает мгновенную установку имплантата после удаления зуба. Затем на него навинчивают абатмент и надевают коронку или протез. Процедура отличается тем, что не требует разреза десны и отслоения надкостницы, достаточно небольшого прокола. Через полгода вместо временной коронки фиксируют постоянную, за этот период имплантат должен прижиться.
Если зуб уже удален давно, проводят наращивание объема тканей или используют метод базальной имплантации. Он заключается в том, что искусственный корень вживляют не на место предыдущего, а там, где достаточно объема ткани, то есть в более глубокий слой (базальный). Точно так же он не требует разреза, только один прокол. Этот вид протезирования используется чаще всего тогда, когда отсутствует сразу нескольких соседних зубов. Немедленная нагрузка на кость позволит улучшить кровоснабжение тканей, что благоприятно скажется при заболеваниях пародонта.