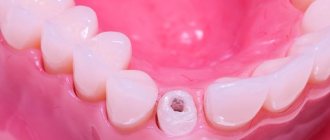
Особенности глубокого кариеса
Глубокий кариес в некоторых случаях не удается отличить от хронического необратимого пульпита из-за сходства картины и жалоб пациента. Подробный опрос пациента увеличивает точность диагностики глубокого кариеса в том случае, когда пациент прислушивается к своим ощущениям и может точно их описать.
Последствия запущенного заболевания
Исследования показали, что у пациентов с осложненным и запущенным кариесом повышается риск развития сердечно-сосудистых и воспалительных заболеваний. Дело в том, что бактерии, поселяющиеся во рту у человека, губительно действуют на зубы и инфицируют соединительную ткань. Как известно, внутренние органы на 60-90% состоят из соединительной ткани. Поэтому, когда у человека много испорченных зубов, у него выявляют следующие заболевания, носящие хронический характер:
- Тонзиллит, бронхит;
- Ревматизм;
- Остеомиелит;
- Лейкоплакия – воспаление слизистой оболочки во рту, в том числе и языка.
Лечение глубокого кариеса в одно посещение
Выполняется обезболивание (местная анестезия). Под анестезией раскрывают кариозную полость и удаляют все пораженные ткани до тех пор, пока полость не будет иметь твердые, плотные стенки и дно.
Как правило, при глубоком кариесе дно полости расположено вблизи пульпы зуба. Пульпа очень чувствительна к любому виду воздействия: химическому, термическому, механическому, и в неблагоприятных для неё условиях развивается острое воспаление пульпы – пульпит. Зубы с пульпитом требуют эндодонтического (внутриканального) лечения.
Чтобы не допустить развития острого пульпита во время лечения глубокого кариеса, необходимо нанести лечебное средство на дно и/или тщательно изолировать пульпу от пломбы (пульпа соединяется с полостью через крошечные канальцы).
В качестве лечебного средства используют лечебные прокладки, которые вызывают уплотнение или утолщение дентинной прослойки между пломбой и пульпой (путем стимуляции клеток пульпы). Далее следует – изолирующая прокладка (стеклоиономерный цемент) и пломба.
Второй метод предполагает изоляцию пульпы инертным для нее материалом (цемент на основе МТА) с последующим наложением пломбы.
Пример лечения глубокого кариеса
До лечения
После лечения
Пациенту необходимо явиться к стоматологу через 6 месяцев после наложения пломбы, чтобы убедиться в эффективности мероприятий: отсутствие жалоб, живая пульпа, здоровая кость вблизи верхушки корня зуба.
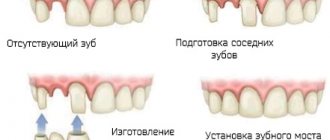
Постэкстракционные лунки однокорневых зубов: классификация и протоколы восстановления
В настоящее время существует множество клинических протоколов, предусматривающих экстракцию функционально скомпрометированных зубов с последующей их заменой конструкциями с опорой на дентальные имплантаты. Однако, предсказуемость каждого конкретного алгоритма лечения весьма вариабельна, особенно в условиях различных дефектов постэкстракционных лунок, поэтому систематизация таковых помогла бы значительно оптимизировать процесс выбора и аргументации соответствующих протоколов ятрогенных вмешательств в ходе комплексной реабилитации стоматологических пациентов.
Данная статья является некой дорожной картой, цель которой состоит в том, чтобы помочь практикующим врачам правильно подойти к выбору клинических манипуляций в ходе восстановления лунок однокорневых зубов. Предложенная авторами классификация является уникальной, в которой учитывается объем необходимого вмешательства, возможность планирования лечения и обеспечения условий для адекватного заживления раны после хирургической экстракции. Кроме того, данная классификация также учитывает топографические особенности костной ткани в области участков экстракции, а выбор протокола лечения базируется на биологических принципах заживления ран челюстно-лицевой области. Протокол реабилитации также состоит из анализа формы резидуальной костной ткани, биотипа и особенностей позиционирования лунок на верхней и нижней челюстях. Но для общего понимания всей проблемы в первой части статьи приведено описание тех предрасполагающих условий и аспектов, которые привели к созданию вышеупомянутой классификации.
Актуальность темы
В основе предложенной классификации лежит состояние костной ткани лунок: ее наличие и форма определяют дальнейшие манипуляционные аспекты лечения. Костный рельеф лунки влияет на дальнейшие сроки установки имплантата и выбор необходимых методов аугментации в ходе комплексной реабилитации. Понятие костной топографии экстракционной лунки включает в себя параметры формы, контура и 3-мерной структуры резидуального гребня, оставшегося после удаления зубов. В свою очередь, все вышеперечисленные параметры определяются формой альвеолы апикальнее области экстракции, уровнем кости в межзубных участках, высотой, толщиной и качеством костной пластинки с вестибулярной стороны. Каждый из этих аспектов твердых тканей влияет на дальнейший исход восстановления лунки, и был учтен в процессе создания предлагаемой авторской классификации.
Наличие и качество костной ткани
Форма и размер костной ткани находящейся апикальнее области экстракции зубов, которые представляют так называемый параметр апикальной топографии кости, играют важную роль в дальнейшем планировании процедур немедленной и отсроченной имплантации. Для того чтобы обеспечить адекватную первичную стабильность интраоссальных конструкций, необходимо наличие как минимум 3-4 мм интактной поддерживающей кости. Кроме того, если подлежащий удалению зуб имеет специфическую апикальную выпуклость, в дальнейшем это может несколько утруднить процесс заживления костной ткани перед процедурой имплантации. В подобных случаях для обеспечения необходимой позиции имплантата без дополнительных хирургических манипуляций попросту не обойтись (фото 2). Говоря конкретнее, зубы с дефицитной апикальной топографией значительно утрудняют выполнение процедуры имплантации по любому протоколу даже в условиях проведения необходимой костной аугментации лунки. Подобная ситуация часто встречается после периапикальных патологий зубов или же по причине специфической анатомии костной альвеолы. Уровень интерпроксимальной кости влияет на заживление и поддержку мягких тканей с контактных сторон установленного имплантата, поскольку наличие или отсутствие межзубного сосочка определяется именно состоянием кости в контактной области между опорными конструкциями. Таким образом, топография кости определяет не только функциональный, но и эстетический результат будущего комплексного лечения. Кроме того, интерпроксимальная костная стенка вместе со щечной и язычной составляющими непосредственно влияет на процесс естественного восстановления лунки, поскольку кровяной сгусток после экстракции формируется именно в пределах имеющихся костных границ. В дальнейшем он играет роль своеобразного каркаса, трансформирующегося в зрелую трабекулярную кость. Поскольку костные стенки являются единственной поддержкой кровяного сгустка, их высота непосредственно влияет на размер сформированного каркаса, а, следовательно, и на конечную структуру костной ткани.
Качество костных стенок является еще одним параметром, определяющим морфологию альвеолярного участка после процедуры экстракции. При тонких параметрах кости, ее превалирующем кортикальном характере или при наличии дигисценций значительно возрастает риск резорбции лунки после удаления скомпрометированных зубов. Негативные изменения размеров лунки, возникающие после процедуры экстракции, можно компенсировать посредством направленной костной регенерации (GBR), проводящейся сразу после первичного хирургического вмешательства. Использование костного заменителя также может значительно уменьшить потерю объема щечной костной пластинки, который является критически важным как с точки зрения функциональных, так и эстетических параметров.
Принципы восстановления пародонтальных дефектов
В описанных ниже протоколах лечения для восстановления постэкстракционных лунок использовались те же принципы, что и для реставрации пародонтальных дефектов, поскольку эти два типа альтераций являются весьма аналогичными: рана заживает от периферии к центру, а постэкстракционная лунка является ни чем иным, как 4-ех стеночным дефектом. В то же время при потере половины высоты щёчной стенки дефект трансформируется в трехстеночный-с-половиной, а при полной редукции одной из костных пластин – в полноценный трехстеночный. Логично, что чем меньше количество костных стенок, тем ниже уровень предсказуемости будущего хирургического лечения. Не последними важными параметрами являются также ширина имеющихся костных границ, как и их качество, отталкиваясь от которых авторы провели систематизацию дефектов на три разные группы. Каждый из протоколов лечения специфической группы учитывает возможный прогноз восстановления лунки с исходящими из него последствиями. Выбор же материала костного трансплантата остается дилеммой самого практикующего врача.
Главное помнить, что подобные манипуляции нацелены на ретенцию пространства, заполнение дефектов клетками-предшественниками и первичное закрытие операционной раны. Кроме того, не следует забывать, что выполнение аугментации непосредственно после удаления зубов может спровоцировать дисгармонические нарушения в области слизисто-десневого соединения. Подобное несоответствие можно откорректировать посредством репозиции мягких тканей или во время открытия имплантатов для фиксации супраструктур.
Тонкий и толстый биотипы
Характеристики и качество мягких тканей оказывают значительное влияние на окончательный эстетический и функциональный результат лечения, следовательно, учет биотипа тканей у пациента является обязательным во время планирования будущей комплексной реабилитации. Толстый или тонкий биотип тканей определяет особенности их покрытия костного каркаса и то, каким образом они реагируют на хирургическое вмешательство. Толстый биотип десен более терпимый к хирургическим вмешательствам по типу имплантации или экстракции, следовательно, при таких параметрах мягких тканей легче предупредить дисколорацию десневого профиля и проще обеспечить восстановление сосочков и объема мягких тканей вокруг реставраций с опорой на имплантаты. Кроме того, риск возникновения рецессии в результате хирургических или механических манипуляций при толстом биотипе почти сведен к минимуму. Из этого следует, что алгоритм лечения при толстом и тонком биотипах должен отличаться с целью достижения и эстетического, и функционального результата лечения. Тонкие биотипы десен нуждаются в большей поддержке для обеспечения того же уровня контура и требуют реализации более консервативного подхода лечения, учитывая их восприимчивость к возможности развития рецессии. Следовательно, при разработке хирургических протоколов, влияние биотипа мягких тканей на окончательный результат лечения является предметом долгого и тщательного анализа и обеспечивает необходимые критерии для прогнозирования возможных исходов комплексной реабилитации.
Атравматическая безлоскутная техника
Во всех клинических случаях протокол лечения предусматривает выполнение атравматического безлоскутного подхода с обязательным анализом параметров резидуальной костной структуры, особенностей апикальной топографии и уровня интерапроксимальной кости, а также оценку биотипа мягких тканей. Анализ костных критериев выполняется с использованием возможностей рентгенографических методов исследования и современной конусно-лучевой компьютерной томографии сразу же после выполнения экстракции. Атравматический подход к удалению зубов обеспечивает максимальное сохранение структуры твердых и мягких тканей с поддержкой соответствующего уровня кровоснабжения между десной и щечной пластинкой лунки, что помогает минимизировать эффект резорбции твердых тканей. После определения класса лунки и биотипа мягких тканей, врач может приступать к непосредственному выполнению ятрогенного вмешательства. В конкретных случаях для компенсации дефицита костной ткани, врач может прибегнуть к проведению процедуры ортодонтической экструзии перед удалением зубов. В подобных ситуациях оценку области будущей имплантации нужно проводить только после завершения ортодонтической фазы лечения. Оценка постэкстракционных лунок по предложенному протоколу поможет клиницистам более аргументировано подойти к выбору наиболее подходящего алгоритма лечения и достичь максимально прогнозированных результатов реабилитации.
Классификация и протокол лечения
Демонстрация параметров по типу пародонтального статуса, состояния лунки и результатов КЛКТ-исследований однокорневых зубов представлены на фото 1-4.
Фото 1. Слева. Клинический пример процедуры удаления фронтального 27 зуба нижней челюсти с дальнейшим восстановлением данного участка при помощи имплантата. Обратите внимание на вогнутость альвеолы в апикальном участке. Учитывая особенности апикальной топографии, в данной ситуации был применен 2-этапный протокол имплантации. При непосредственном заполнении лунки материалом костного заменителя особенности морфологии все равно не позволяли установить титановую инфраконструкцию. В процессе лечения был отсепарирован полный лоскут и проведена полноценная процедура направленной костной регенерации. Справа. Обратите внимание на заново сформированный уровень кости с вестибулярной стороны и новую морфологию гребня, позволяющую провести процедуру дентальной имплантации.
Фото 2. Слева. Пример адекватного уровня интерапроксимальной костной ткани. Здоровое состояние пародонта с опорой на костную ткань обеспечивает адекватный десневой профиль. Справа. Пример средней резорбции костной ткани: наличие резидуальной костной ткани обеспечивает достаточную поддержку мягких тканей.
Фото 3. Слева. Постэкстракционная лунка класса I с интактной вестибулярной пластинкой, резорбируемой не более чем на 25%. В центре: постэкстракционная лунка класса II с дигисценциями и резорбций щечной пластинки приблизительно на 50%. Справа. Постэкстрационная лунка класса III с более чем 50% потерей вестибулярной костной пластинки.
Фото 4. Сагиттальные срезы постэкстрационных лунок класса І (слева), класса ІІ (в центре), и класса ІІІ (справа). Обратите внимание на уровни щечной пластинки относительно цементно-эмалевого соединения.
I класс
Лунки I класса являются наиболее подходящими для лечения. Альвеолы с интактной щечной пластинкой, адекватным уровнем междуапроксимальной костной ткани и достаточными параметрами апикальной топографии подпадают под данный класс систематизации. Интактность щечной пластинки определяется отсутствием трещин и дигисценций в структуре таковой, а также уровнем редукции костной ткани не более, чем на 25% (фото 4, слева; фото 5, слева). Данный процент был выбран для оценки, исходя из среднего показателя длины корней однокорневых зубов, составляющий 14,2 мм среднего объема костной ткани, который регенерирует после немедленной установки имплантатов. Адекватная апикальная топография предусматривает такой объем костной ткани, который бы обеспечил ретенцию как минимум 3-4 мм дентального имплантата (фото 2). Что же касается междуапроксимальной кости, то ее параметр определяется отсутствием или умеренным (до 2 мм) уровнем редукции костной массы, обеспечивая при этом все условия для необходимой поддержки мягких тканей и размещения платформы имплантата в надлежащем апикально-корональном положении относительно соседних зубов с учетом позиции контактных сторон (фото 3, слева). Постэкстракционные лунки I класса можно лечить посредством немедленной установки имплантатов с или без фиксации провизорных реставраций, исходя из показателей стабильности инфраконструкции и зазора между титановым винтом и стенкой альвеолы, который нужно выполнить трансплантатом.
II класс
Лунки класса II отличаются от лунок класса I в по параметрам количества и качества резидуальной щечной пластины. Альвеолы II класса характеризуются наличием дигисценций или дефицита щечной стенки на 25-50% ее высоты, но, как и лунки I класса, они имеют адекватный объем межпроксимальной костной ткани и достаточные параметры апикальной топографии (фото 3, слева; фото 4, в центре, фото 5, в центре). При наличии толстого биотипа десен в лунки II класса можно проводить непосредственную имплантацию. При этом не рекомендовано фиксировать провизорные реставрации, а резидуальный дефект вокруг инфраконструкции необходимо аугментировать и покрыть изолирующей мембраной. При тонком биотипе лучше отдать предпочтение отстроченному алгоритму имплантации с проведением всех мероприятий для сохранения объема костной ткани лунки зуба. При топографии области экстракции на верхней челюсти для обеспечения адекватного эстетического профиля мягких тканей можно воспользоваться техникой аугментации с помощью соединительнотканного ротированного лоскута на ножке, сформированного с области неба. Положение области экстракции на верхней челюсти сопутствует возможности проведения мягкотканной аугментации вокруг установленной титановой инфраконструкции, но при удалении зубов на нижней челюсти лучше всего придерживаться конкретно отстроченного алгоритма имплантации. Подобный консервативный подход рекомендован по причине встречаемости тонкого биотипа десен и повышенного риска возникновения рецессий. В ходе закрытия раны первичным натяжением возможно нарушение в области слизисто-десневой линии вокруг титановой опоры, что легко можно откорректировать во время повторного открытия имплантатов.
III класс
Лунки III класса представляют собой наиболее сложные клинические ситуации, характеризующиеся недостаточной апикальной топографией, дефицитом интерапроксимальной костной ткани и редукцией вестибулярной пластинки более, чем на 50%. Как правило, дефицит кости в апикальной области может быть вызван или патологическим периапикальным процессом, или в результате особенностей анатомии данной части альвеолы (фото 4, справа; фото 5, справа). Недостаток апроксимальной костной ткани проявляется уровнем ее редукции, превышающим 2 мм с одной или обеих контактных сторон. Постэкстракционные лунки III класса условно можно разделить на те, в которых наблюдается дефицит кости в апикальном участке, и те, в которых недостаток уровня костного гребня находится на апроксимальной стороне альвеолы с или без наличия дефекта щечной пластины. При неадекватной апикальной топографии рекомендовано проводить костную аугментацию по типу направленной костной регенерации с последующей отстроченной установкой имплантатов. При достаточных апикальных параметрах и дефиците апроксимальной кости лунки III класса, независимо от биотипа, восстанавливаются так же, как и лунки II класса с тонким биотипом, то есть по отсроченному протоколу имплантации с проведением соответствующих аугментационных мероприятий. На верхней челюсти также можно использовать ротированный соединительнотканный лоскут с неба, на нижней же следует проводить аугментацию с дальнейшей отстроченной установкой титановых опор. В отдельных случаях клиницист может использовать технику костной экструзии для восстановления параметров интерапроксимальной костной ткани. Повторный анализ лунки проводят только по завершении ортодонтического лечения, поскольку параметры костных и мягких тканей в процессе такового значительно изменяются.
Выводы
В данной статье представлена уникальная классификация с адаптированными к ней протоколами лечения постэкстракционных лунок однокорневых зубов при помощи дентальных имплантатов. Классификация базируется на оценке исходных параметров количества и качества костной ткани щечной пластины, резидуального гребня в интерапроксимальных участках, а также учитывает особенности апикальной топографии. Протоколы лечения также предполагают проведение анализа топографии самой лунки, биотипа мягких тканей и трехмерной позиции альвеолы. Группирование лунок происходит, исходя из процентного значения редукции щечной пластинки с учетом других ключевых параметров, которые помогают врачу подойти к выбору необходимого алгоритма лечения наиболее адекватно и аргументировано. Конечно, другие варианты лечения постэкстракционных лунок могут быть не менее успешными, однако выбор предлагаемых протоколов лечения основывался на показателях их прогнозированности и биологических принципах заживления раны. Анализ отдаленных результатов сохранения уровня костной ткани, а также достижения соответствующих эстетических параметров мягких тканей остаются темой для дальнейших более глубоких исследований. Ни один из предложенных в статье методов не является абсолютно новым или ранее неизвестным, авторы лишь хотели предложить соответствующий протокол выбора того или иного наиболее подходящего алгоритма ятрогенного вмешательства.
Авторы: Edgard El Chaar, DDS, MS Sarah Oshman, DMD Pooria Fallah Abed, DDS
Лечение глубокого кариеса в два посещения
В первое посещение выполняется обезболивание (местная анестезия). Под анестезией раскрывают кариозную полость и удаляют все пораженные ткани до тех пор, пока полость не будет иметь твердые, плотные стенки и дно. Затем – наложение лечебной прокладки и временной пломбы.
Далее – наблюдение от нескольких дней до нескольких недель. При отсутствии жалоб во второе посещение производится замена временной пломбы на постоянную. Явка через 6 месяцев после наложения пломбы, чтобы убедиться в эффективности мероприятий: отсутствие жалоб, живая пульпа, здоровая кость вблизи верхушки корня зуба.
Процедуры, направленные на избавление от страданий
В запущенном случае используются специфические индивидуальные приемы.
- Анестезия. Это обязательно. Находящийся возле пульпы дентин особо чувствительный, поэтому при работе с зубом может возникнуть болезненность.
- Пораженная ткань удаляется при сопровождении охлажденного воздуха и воды. Это нужно, чтобы снизить вероятность перегрева поверхности зуба.
- Применяются противовоспалительные прокладки, пасты. Это необходимо, чтобы укреплять внутренние ткани зуба, расположенные над пульпой, удалять бактерии, препятствуя развитию осложнений.
Как ухаживать за вылеченными зубами
Стоматологи советуют в течение пары часов после установки постоянной пломбы не есть (остаточные явления анестезии могут стать причиной травмирования слизистых полости рта). В течение суток не оказывать усиленного давления на запломбированную зону, т. е. не грызть орехи и прочую особо твердую пищу. Возможно, что пломба будет доставлять небольшой дискомфорт. Если он в течение недели не пройдет, то следует обратиться к своему лечащему стоматологу для коррекции формы пломбы. Уход за зубами после посещения клиники такой же, как и обычно: чистка зубов дважды в день, ополаскивание рта после приема пищи и сладких напитков.
Сеть стоматологических предлагает услуги по диагностике и эффективному лечению кариеса зубов на любой стадии его развития. Обращение в наши филиалы имеет весомые преимущества:
- лечение у врачей высшей квалификации;
- соблюдение протоколов лечения, соответствующих международным стандартам;
- семейные и накопительные скидки;
- стабильная стоимость услуг;
- удобный ежедневный график работы.
Вы можете обратиться в любой из филиалов нашей клиники в Москве, расположенных в пешей доступности от станций метрополитена:
- ст. Алексеевская (р-н ВДНХ и пр. Мира), адрес: ул. 3-я Мытищинская дом 3, к. 2;
- ст. Шелепиха, адрес: Шелепихинская наб., адрес: дом 34, к. 1.
Современные технологии и методики, применяемые в нашей клинике, делают каждый из этапов лечения эффективным. Высокая квалификация наших специалистов служит гарантом качества и безопасности. Здоровье ваших зубов – в надежных руках!
Что такое кариес и его 4 стадии
Зубы человека имеют многослойную структуру. Внутренний слой – пульпа, состоящая из кровеносных капилляров и нервных окончаний, затем следует дентин, формирующий пульповую полость. Корневую часть зубов покрывает цемент, коронковую – эмаль толщиной около 2 мм. Она защищает внутренние слои от травмирующих внешних воздействий. Ученые установили, что это самая твердая ткань в организме человека. Она на 97 % состоит из неорганических веществ. Но и такая прочная ткань по разным причинам (о них будет рассказано чуть позже) может начать разрушаться. Этот процесс называется кариесом.
Кариес – стоматологическое заболевание, вызывающее патологическое разрушение твердых тканей зуба. Процесс начинается с эмали. Без лечения болезнь прогрессирует и уничтожает дентин, доходит до пульпы. Ее развитие может быть спровоцировано рядом внешних и внутренних факторов. Без лечения может закончиться потерей зуба и инфицированием тканей пародонта. По статистике, это самое распространенное заболевание на планете, им болели более 93 % населения Земли. Своевременное начало лечебной терапии гарантирует положительный результат.
В своем развитии кариес без лечения проходит 4 стадии:
- стадия пятна – деминерализация локального участка поверхности, визуально заметна как белое матовое пятно. Других симптомов нет;
- поверхностная фаза – разрушение эмалевого слоя. Появляется реакция на внешние раздражители (горячее, холодное, сладкое, кислое);
- средняя – патологический процесс начинает разрушать дентин. К ранним симптомам добавляется боль;
- глубокая – увеличение площади поражения, болевые ощущения становятся постоянными.
Методики, применяемые для лечения заболевания на разных стадиях
Разная степень поражения зубных тканей диктует необходимость индивидуального подхода в каждом конкретном случае. Так, на стадии белого пятна необходимо либо провести минерализацию эмали для ее восстановления, либо малоинвазивным методом инфильтрации убрать пятно, не задев здоровые ткани. При наличии некротизированных субстанций их необходимо тщательно удалить, обработать очищенную поверхность антисептическим средством и поставить пломбу. Если же патология привела к значительному разрушению дентальной единицы, то помимо описанных действий нужно будет восстановить форму зуба. Это выполняется методом реставрации или зубопротезирования.