Быстрый переход
Гемофилия Гемохроматозы Мышечная дистрофия Дюшенна Хорея Гентингтона Синдром ломкой Х-хромосомы Синдром Тернера Синдром Клайнфельтера
Врожденные заболевания могут быть обусловлены генетическими мутациями (передающимися по наследству или спонтанными), инфекциями матери во время беременности (цитомегаловирус, ветряная оспа, краснуха), воздействием лекарств и химических веществ, загрязняющих воздух, воду или пищу. Причины множества врожденных дефектов до сих пор неизвестны.
Генетическими или наследственными факторами обусловлены около 20 % врожденных заболеваний. К ним относятся нарушения, при которых мутация затрагивает один ген (серповидно-клеточная анемия); хромосомные нарушения, при которых хромосомы (или их части) отсутствуют (синдром Тернера) или имеют структурные изменения (увеличение количества хромосом или трисомия при синдроме Дауна); многофакторные нарушения, вызванные мутациями двух и более генов. Врожденные дефекты и нарушения развития могут вызывать делеции или дупликации отдельных генов (изменения митохондриальной ДНК). Примером такого заболевания является муковисцидоз, характеризующееся поражением экзокринных желез и жизненно-важных органов (легких и желудочно-кишечного тракта). Врожденные заболевания также ассоциированы со случайными (новыми) повреждениями генов, спонтанными (не наследующимися от родителей) мутациями (большинство случаев ахондроплазии).
По статистике, врожденные заболевания имеют 2–3 % младенцев. К возрасту 1 года их число увеличивается до 5 %, поскольку не все эти патологии диагностируются сразу после рождения.
Врожденные (наследственные) заболевания также классифицируют по типу наследования. При аутосомно-доминантном наследовании заболевание может передаваться от родителя к ребенку в 50 % случаев (мышечная дистрофия Дюшенна, хорея Гентингтона). При аутосомно-рецессивном наследовании генетическая аномалия передается ребенку только в том случае, если оба родителя наделены одним и тем же дефектным геном (муковисцидоз, серповидно-клеточная анемия). Здесь частота наследования составит 25 %, то есть в среднем у 1 ребенка из 4 детей этих родителей будет аутосомно-рецессивное заболевание.
Патологические состояния могут передаваться и при наследовании, сцепленном с полом (наследование гена, находящегося в половых хромосомах). Х-сцепленные рецессивные заболевания почти всегда ограничены мужским полом (гемофилия, дальтонизм, мышечная дистрофия Дюшенна). Х-сцепленные доминантные заболевания встречаются как у мальчиков, так и у девочек, однако у детей мужского пола имеют более тяжелое течение (Х-сцепленный гипофосфатемический рахит). Y-сцепленные заболевания встречаются довольно редко, поскольку Y-хромосома содержит всего несколько генов (ихтиоз).
Некоторые врожденные заболевания формально не относятся к генетическим, но имеют ту или иную выраженность наследования: наследуются факторы риска либо сам ген, но с низкой пенетрантностью (частотой проявления гена в признаках).
Врожденные патологии языка и уздечки – виды и особенности
Аномалии языка могут иметь как врожденный, так и приобретенный характер – нередко они становятся следствием определенных патологических процессов, протекающих в организме. В настоящее время пороки развития главного разговорного органа встречаются довольно редко. Многие из них представляют собой серьезные нарушения, которые зачастую требуют хирургического вмешательства. Далее в этой статье поговорим о том, какие врожденные дефекты языка и уздечки существуют, как их исправляют, а также подробно рассмотрим такую патологию, как складчатый язык.
Виды врожденных аномалий
В настоящее время в медицине и стоматологии в частности выделяют конкретный перечень основных патологий, каждой из которых свойственны свои отклонения. К аномалиям развития основного органа полости рта относятся следующие нарушения:
- аглоссия – редкая аномалия, при которой язык отсутствует полностью,
- микроглоссия – отсутствие передней части органа, из-за чего он имеет аномально маленькие размеры, становится слишком коротким,
- макроглоссия – в данном случае орган чрезмерно разрастается, что сопровождается генерализированной гипертрофией челюстных мышц,
- расщепление – две его части разделены вертикально, они попросту не срастаются, оставаясь полностью обособленными друг от друга. Такой язычок напоминает змеиный,
- язычные миндалины – увеличенные лимфатические узлы в области корня органа,
- ромбовидный глоссит – характеризуется формированием воспаленного участка в форме овала или ромба у основания, обычно иссиня-красного цвета,
- складчатость – дефект размера и формы, при котором на поверхности органа появляются глубокие борозды и складки, покрытые сосочками,
- ворсинчатый (волосатый) язык – довольно редкое явление, приводящее к затвердеванию разросшихся нитевидных сосочков. В результате область у корня становится коричневой или даже черной,
- зоб языка – патология, при которой ткань щитовидной железы развивается внутри органа, проявляется в виде неравномерной поверхности.
Современная медицина в большинстве случаев исправляет подобные дефекты – в таких ситуациях проблему эстетики и функциональности решают путем оперативного вмешательства и с помощью пластической хирургии.
Хорея Гентингтона
Хорея Гентингтона (болезнь Гентингтона) — это генетическое прогрессирующее нейродегенеративное заболевание, характеризующееся постепенным развитием непроизвольных мышечных движений, затрагивающих руки, ноги, лицо и туловище, а также прогрессирующим ухудшением когнитивных процессов и памяти, психическими нарушениями.
Заболевание наследуется по аутосомно-доминантному типу (возможна передача как по женской, так и по мужской линии) и возникает в результате мутаций гена HHT (экспансия тринуклеотидных повторов цитозин-аденин-гуанин).
Симптомы заболевания и его физические проявления возникают в результате дегенерации нервных клеток (нейронов) в определенных областях мозга (базальных ядрах, коре) и обычно проявляются в возрасте 35–45 лет. Продолжительность жизни человека, страдающего болезнью Гентингтона, составляет 15–20 лет от начала проявления симптомов. Они включают: хореический гиперкинез (хаотичные, отрывистые, беспорядочные движения различной амплитуды и интенсивности), непроизвольные движения глаз (нистагм) и лицевых мышц, нахмуривание и приподнимание бровей, снижение когнитивных способностей, раздражительность, беспокойство, апатию, галлюцинации, депрессию, аносмию, проблемы с равновесием и ходьбой, общую слабость, потерю веса, связанную с недоеданием, на поздней стадии заболевания — ригидность мышц, брадикинезию (замедление активных движений), серьезное ухудшение хореического синдрома, потерю способности говорить, передвигаться, дисфагию, неспособность заботиться о себе.
Существует менее распространенная (5–10 % случаев) форма ХГ, развивающаяся в детстве или подростковом возрасте (ювенильная болезнь Гентингтона). Она также характеризуется гиперкинезами, снижением когнитивных способностей, нарушением координации и психическими нарушениями. У детей наблюдается быстро прогрессирующее снижение успеваемости в школе, связанное с нарушением когнитивных способностей. Другие симптомы включают брадикинезию, тремор, миоклонические судороги, дистонию, ригидность мышц, расстройство речевой функции, дисфагию. Эти симптомы могут влиять на психическое состояние, вызывая раздражительность, плохое настроение, грусть, страхи, агрессию. В некоторых случаях проблемы с поведением являются первым признаком манифестации заболевания.
Ювенильная форма тоже наследуется по аутосомно-доминантному типу (но чаще всего от отцов) и возникает в результате мутаций гена HTT. Продолжительность жизни (от начала симптомов) составляет не более 15 лет.
Диагноз хореи Гентингтона устанавливается на основании симптомов, семейного анамнеза, молекулярно-генетического исследования.
Лекарств, воздействующих на причину заболевания, не существует. Пациентам с ХГ назначается симптоматическая терапия, направленная на облегчение симптомов (в частности, хореических гиперкинезов, дистонии, ригидности мышц, поведенческих и психических расстройств) и улучшение качества жизни.
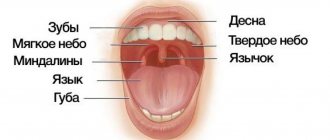
Врожденная патология уздечки
Отдельно стоит выделить самостоятельную патологию уздечки языка – части, прикрепленной к его центру снизу. Также есть уздечки верхней и нижней губ – они присоединяются к слизистой в области центральных резцов. При нормальном развитии подъязычная заканчивается как раз в центре органа, в то время как при нарушении под названием анкиглоссия она располагается слишком близко к его кончику – такую анатомическую аномалию часто называют укороченной уздечкой.
Врожденная патология уздечки языка
На заметку! Сегодня случаи анкиглоссии встречаются у одного ребенка из тысячи. Причем данная патология диагностируется почти втрое чаще у мальчиков, чем у девочек1.
При такой патологии на этапе грудного кормления у малыша не получается нормально захватить грудь. Позже ребенок будет испытывать определенные трудности в речи, не сможет произносить отдельные звуки и далеко высовывать язык. Часто происходят нарушения в формировании зубочелюстной системы в целом, наблюдается смещение зубов из-за неправильного функционирования языка.
«Помню, мне в детстве подрезали уздечку. Правда, не скажу, что испытывал какие-то серьезные трудности во время разговора или приема пищи. Просто на очередном осмотре у стоматолога тот заявил, что ее лучше подрезать, чтобы челюсть дальше формировалась правильно, вроде так. В общем, процедура простая, боли в общем то не было…»
АртурХ., г. Тольятти, из переписки на тематическом форуме
Сегодня при обнаружении данной аномалии ее коррекцию могут провести еще в роддоме. В этом возрасте процедура рассечение уздечки (френулотомия) абсолютно безболезненна, не требует применения анестезии, поскольку в этих тканях нет нервных окончаний. В других случаях операцию проводят в дошкольном или школьном возрасте по назначению врача-стоматолога. Есть еще вариант так называемого растяжения уздечки – с проблемой работает врач-логопед. Впрочем, к этому врачу стоит обратиться в любом случае, если уздечка подрезалась после того, как ребенок уже научился говорить, потому что потребуется новая постановка произношения с учетом правильности положения языка.
Что такое каппы в ортодонтии?
Каппы – специальные конструкции, используемые для исправления прикуса и дефектов зубного ряда. В отличие от брекет-систем они внешне незаметны, не нарушают дикцию.
Особенности и достоинства капп:
- имеют пластиковую или силиконовую основу прозрачного цвета;
- можно самостоятельно снимать и проводить тщательный гигиенический уход;
- мягкая структура, не травмирующая ротовую полость, не повреждает зубную эмаль;
- эстетичные конструкции обеспечивают плотное прилегание к зубам;
- не создают дискомфорт для пациента;
- не требуют ограничений по приему пищи.
К минусам ортодонтических капп можно отнести только более высокую стоимость в сравнении с брекет-системами, а также более длительный срок лечения.
Показания к ношению капп:
- незначительное искривление зубов;
- ротации, скрученность зубов;
- большие промежутки между коронками;
- удлиненность или укороченность зубных альвеол;
- аномальное расположение верхних клыков;
- перекрестный прикус (эффективно справляется каппа Макнамара
).
Ортодонтия
рассматривает и другие показания к ношению каппы. Такие конструкции имеют неоспоримую массу достоинств, просты в уходе и совершенно незаметны для окружающих. Они изготавливаются в зуботехнических лабораториях индивидуально для каждого пациента по слепку зубов. Установка капп занимает всего несколько минут.
Ортодонтические каппы также используются для закрепления результата после ношения брекет-систем.
Что такое скротальный (складчатый) глоссит – причины аномалии
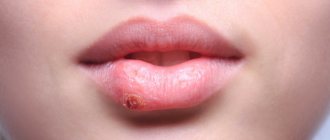
Скротальный глоссит или попросту складчатый язык – это одна из наиболее частых врожденных патологий языка, при которой в процессе своего развития орган приобретает неправильные форму и нестандартные размеры. Этот дефект встречается как у детей, так и у взрослых, а бороздчатость может охватывать не только какой-то ограниченный участок поверхности, но и весь язык целиком.
На заметку! Рассматриваемая проблема может иметь врожденный или приобретенный характер. В большинстве случаев она не несет серьезной угрозы, однако существенно увеличивает риск присоединения инфекции и, как следствие, развития воспалительных процессов.
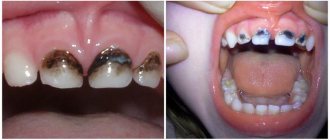
На фото показан складчатый язык
Обычно данное отклонение формируется еще на стадии внутриутробного развития, становится следствием острого дефицита жизненно важных микроэлементов или генетических нарушений. Эксперты выделяют и ряд других факторов, которые могут поспособствовать возникновению проблемы:
- присутствие в организме человека хронических болезней желудочно-кишечного тракта и печени,
- заболевания кожных покровов и кровеносных органов,
- сбои в работе эндокринной и нервной системы,
- инфекционные болезни в острой форме,
- коллагенозы – группа заболеваний, приводящих к патологическим изменениям в соединительных тканях,
- нарушения трофической функции слизистой органа,
- недостаток важных для здоровья организма витаминов и микроэлементов.
Иногда такая бороздчатость может проявиться на фоне резкой перестройки организма, например, во время беременность. В том случае, если складки на поверхности выражены не сильно и человек не акцентирует на этом внимание, он может и не подозревать об аномальном развитии своего языка.
Синдром ломкой Х-хромосомы
Синдром ломкой Х-хромосомы (синдром Мартина — Белл) — наследственное заболевание, характеризующееся рядом проблем развития, включая когнитивные нарушения, снижение интеллекта, расстройства аутического спектра, неспособность к обучению и задержку приобретения речевых навыков.
Заболевание обусловлено мутацией гена FMR1, расположенного на X-хромосоме, наследуется синдром по доминантному, сцепленному с полом типу, чаще встречается у мужчин и вызывает у них более тяжелые расстройства. Мутация FMR1 приводит к многократному увеличению количества тринуклеотидов ЦГГ и последующему недостаточному производству белка FMR1, который отвечает за развитие центральной нервной системы (нарушаются процессы образования нейронных связей, снижается способность к обучению, запоминанию).
Распространенность синдрома ломкой Х-хромосомы составляет 1:4 000 среди мальчиков и 1:6 000–8 000 среди девочек. Женщины передают мутационный ген в 4 раза чаще, чем мужчины.
Симптоматически синдром ломкой Х-хромосомы проявляется умственной отсталостью умеренной степени у мужчин и умственной отсталостью легкой степени у женщин. Физические отклонения часто заметны уже в детском возрасте (у мальчиков), но в некоторых случаях проявляются только во время полового созревания. Характерны: окружность головы больше нормы, вытянутое лицо, выступающие лоб и подбородок, крупные ушные раковины, подвижные суставы, сниженный мышечный тонус, дискоординация, макроорхизм, плоскостопие, хронический средний отит, косоглазие, плоскостопие, воронкообразная грудная клетка, сколиоз, синдром дефицита внимания и гиперактивности, расстройства аутического спектра, задержка моторного развития, быстрая и сбивчивая речь с повторами, эпизодические судороги, стереотипии, самоповреждения.
Более 99 % пациентов с синдромом ломкой Х-хромосомы имеют полную мутацию гена FMR1. Для определения количества повторов ЦГГ (обычно более 200) и статуса метилирования проводится молекулярно-генетическое тестирование. В раннем возрасте ребенка врач-педиатр может обратить внимание на отклонения в физическом развитии, в возрасте 2–3 лет — на когнитивные, поведенческие, психические и речевые нарушения. Семейная история заболевания является существенным критерием диагностического поиска (чаще болеют родственники-мужчины).
Специфического лечения синдрома ломкой Х-хромосомы не существует. Пациенту назначается симптоматическая терапия в зависимости от индивидуальной ситуации (антидепрессанты, противоэпилептические препараты), проводится психологическая и поведенческая коррекция, оказывается помощь по развитию навыков коммуникации, речи, чтения и письма.
Клиника скротального глоссита – как выявить аномалию
Выше уже отмечалось, что складчатый язык обычно не доставляет человека дискомфорта и хлопот. Однако на его фоне также могут проявляться следующие отклонения:
- формирование на поверхности выраженных складок и борозд, представляет собой проблему эстетики,
- макроглоссия – разрастания тканей органа, на фоне которого человек испытывает определенные трудности во время разговора и пережевывания пищи,
- утолщение языка,
- атрофия вкусовых сосочков,
- повышенная чувствительность,
- ощущения жжения и покалывания,
- увеличение лимфатических узлов,
- появление дурного запаха изо рта.
Складки и бороздки вызывают эстетическую проблему
Если складчатый язык причиняет неудобства, лучше обратиться за помощью к стоматологу. Выбор методики лечения во многом будет зависеть от степени развития патологии.
Опасность складчатого глоссита
Зачастую при отсутствии какого-либо дискомфорта скротальный язык никак не лечат вовсе – сама по себе аномалия не представляет серьезной угрозы для здоровья, разве что повышает риск проникновения и распространения инфекции, а потом и развития воспаления. Такая ситуация может произойти на фоне ослабленной иммунной системы, например, из-за простуды. Усугубляет положение дел невозможность как следует поддерживать полости рта чистоту, поскольку дефект значительно усложняет проведение гигиенических процедур. Помимо этого проблема отражается и на эстетической стороне вопроса.
Методы лечения
В том случае, если складчатость языка начала формироваться у ребенка, когда он еще был в утробе матери, говорить о каком-либо лечении, и уж тем более хирургическом вмешательстве, можно лишь с возраста 5 лет. Врач-педиатр направляет маленького пациента к детскому стоматологу, который назначает терапевтические процедуры, в том числе и профилактическую обработку полости рта антисептическими средствами.
Если же патология проявилась как следствие определенных нарушений в работе внутренних систем организма, например, сердечно-сосудистой, эндокринной или пищеварительной, лечение должно быть направлено на искоренение первопричины проблемы. В рамках симптоматической терапии специалисты прописывают:
- иммуномодулирующие препараты,
- полоскания и обработку ротовой полости противовоспалительными и антибактериальными растворами, могут быть назначены отвары и настои из лекарственных трав,
- полная санация – устранение всех стоматологических заболеваний, включая кариозные процессы и воспаления различной этиологии.
Полоскание лечебными травами поможет в лечении
Для решения эстетической проблемы сегодня активно применяется лазер, который как бы выпаривает и вместе с тем способствует сглаживанию разросшейся ткани. В результате орган заметно уменьшается в размере, а его поверхность выравнивается. Хирургический метод крайне редко применяется для коррекции складчатого языка, и заключается он в ушивании борозд.
Гемофилия
Гемофилия — группа редких наследственных нарушений свертываемости крови, вызванных дефицитом необходимого белка (фактора свертывания крови).
Гемофилия A (классическая) встречается чаще (>80 % случаев) и связана с дефицитом VIII фактора свертывания крови, гемофилия B (болезнь Кристмаса) — реже (>10 % случаев), она обусловлена недостаточностью IX фактора свертывания крови. Гемофилия C встречается очень редко, обусловлена дефицитом XI фактора свертывания крови, чаще всего в классификации группы ее не упоминают.
Заболевание относится к X-сцепленным с полом, наследуется по рецессивному признаку по женской линии. Классическую гемофилию вызывают мутации гена F8, расположенного на X-хромосоме. Примерно в 70 % случаев заболевание наследуется по Х-сцепленному образцу, в остальных случаях оно возникает спонтанно (новая мутация), в дальнейшем спонтанное заболевание становится наследственным. Гемофилией A болеют практически исключительно мужчины, редкие случаи заболевания у женщин, носительниц дефектного гена, почти всегда характеризуются легким течением. Гемофилию B вызывают мутации гена F9, так же расположенного на X-хромосоме, она характерна для мужчин, женщины болеют очень редко. В некоторых случаях заболевание возникает спонтанно (приобретенная гемофилия A или B) и тоже связано с недостаточностью VIII или IX факторов свертывания крови. Приобретенная гемофилия является аутоиммунным заболеванием, при котором организм вырабатывает антитела, атакующие факторы свертывания крови (чаще всего VIII фактор). Примерно в половине случаев приобретенной гемофилии у пациента имеется связанное с ней основное состояние или заболевание (беременность, аутоиммунные заболевания, миелопролиферативные заболевания, воспалительные заболевания кишечника и др.), в остальных эпизодах причина остается невыясненной.
Гемофилия A затрагивает примерно 1 из 5 000 новорожденных мальчиков, гемофилия B — примерно 1 из 25 000. Около 60 % пациентов имеют тяжелую форму гемофилии, обычно им ставят диагноз при рождении или в течение первых 2 лет жизни.
Возраст манифестации гемофилии и тяжесть течения заболевания зависят от уровня активности факторов свертывания крови. Легкая форма характеризуется уровнем фактора свертывания крови (VIII или IX), превышающим 5 % от нормы, средняя — 1–5 %, тяжелая — ниже 1 %. У большинства пациентов, независимо от тяжести течения заболевания, эпизоды кровотечения чаще встречаются в раннем детском, детском и подростковом возрасте, чем в дальнейшей взрослой жизни.
При легкой и умеренной формах гемофилии длительные кровотечения могут возникнуть только в результате травмы, хирургического вмешательства или стоматологической процедуры. Нередко диагноз гемофилии ребенку устанавливают к 5–6 годам, обратив внимание на длительное посттравматическое кровотечение, длительное кровотечение во время стоматологического лечения или операции. К другим заметным симптомам легкого и умеренного течения гемофилии относятся непроходящие гематомы (синяки), частые носовые кровотечения, кровоточивость десен.
Для тяжелой формы гемофилии характерны эпизоды спонтанного кровотечения, которые приводят к кровоизлияниям различной локализации — в мягкие ткани, мышцы, суставы. При гемартрозах (кровоизлияние в полость сустава) возникает ограничение подвижности суставов, сопровождающееся острой болью и воспалением. У пациентов с тяжелой формой гемофилии спонтанные кровотечения чаще всего происходят в мышцы и суставы, однако могут затрагивать любой внутренний орган, включая почки, органы ЖКТ, головной мозг (гематурия, мелена, гематохезия, желудочно-кишечные кровотечения, внутричерепные кровотечения). Тяжелая форма гемофилии A обычно проявляется в раннем детском возрасте, диагноз чаще всего устанавливается к 2 годам ребенка. Обычными симптомами (при отсутствии лечения заболевания) здесь являются кровотечения из-за незначительных травм ротовой полости (прикусывание губ, языка, щек), подкожные гематомы, большие шишки после удара головой, спонтанные кровотечения (2–5 эпизодов в месяц).
Диагноз гемофилии A или B устанавливается на основании симптомов, истории личного и семейного анамнеза пациента, лабораторных исследований (общего анализа крови, коагулограммы, оценивающей состояние системы свертывания крови и активности ее белков, молекулярно-генетического исследования). Парам из группы риска по рождению ребенка с гемофилией необходимо получить генетическую консультацию на этапе планирования беременности. Определение конкретной мутации гена F8 (или F9) помогает не только выявить женщин-носительниц дефектного гена в конкретной семье, но и полезно для пренатальной диагностики гемофилии (амниоцентез, биопсия хориона).
Лекарств, воздействующих на причину гемофилии, не существует. Пациентам назначается заместительная терапия, направленная на восполнение дефицита белка (VIII или IX факторов свертывания крови). В идеале лечение проводится профилактически, с периодическим введением концентратов фактора свертывания крови через определенные промежутки времени (для предотвращения эпизодов кровотечения и связанных с ним осложнений, например, повреждения суставов). Возможно лечение «по требованию» (непосредственно при эпизодах кровотечения). В настоящее время авторитетными медицинскими организациями рекомендуется введение рекомбинантных факторов (они производятся в лаборатории и не содержат человеческих и животных белков) для снижения риска передачи различных вирусов при переливании компонентов крови.
Некоторым пациентам с легкой формой гемофилии назначается синтетический аналог вазопрессина — десмопрессин, повышающий VIII фактор свертывания крови (вводится внутривенно или интраназально), а также антифибринолитические средства, замедляющие распад факторов свертывания крови.
Примерно в 30 % случаев лечения тяжелых случаев гемофилии длительная заместитетельная терапия может приводить к изоиммунизации — образованию антител к вводимым факторам свертывания крови (иммунная система распознает вводимый фактор VIII как чужеродный). Этот процесс может сопровождаться аллергическими реакциями (разной степени тяжести), возрастает риск жизнеугрожающих кровотечений. В этом случае пациенту назначается альтернативное лечение — плазмаферез, иммунодепрессанты.