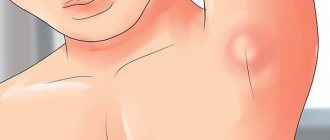
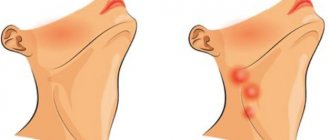
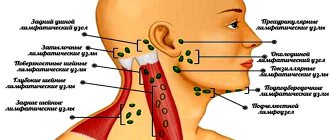
Лимфатические узлы расположены неглубоко под кожей на шее, под мышками, в паху. Увеличиваются они у детей чаще всего на шее при инфекциях: простудах, ангинах и т. п. Если лимфатические узлы не уменьшаются после выздоровления от инфекции, остаются плотными или продолжают увеличиваться, ребенка должен осмотреть педиатр. Не стоит ощупывать лимфоузлы ребенка чаще 2 раз в день — от этого они могут стать еще более отечными и болезненными.
КОНСУЛЬТАЦИЯ ВРАЧА
Обратитесь к врачу, если увеличены лимфатические узлы:
- у ребенка младше 12 месяцев
- дольше 7 дней
- и повышена температура
- нескольких групп
- продолжают увеличиваться или изменена окружающая кожа
ВНИМАНИЕ!
Если увеличены лимфатические узлы у ребенка младше 12 месяцев, необходимо, чтобы его осмотрел педиатр.
| ЗАДАЙТЕ СЕБЕ ВОПРОС | ВОЗМОЖНАЯ ПРИЧИНА | ЧТО ПРЕДПРИНЯТЬ |
| У ребенка увеличены лимфатические узлы спереди и по бокам шеи? Повышена температура, заложен нос, насморк, боль в горле, чихание, сухой кашель? | ОРВИ (простуда); ангина; инфекционный мононуклеоз | Вызовите врача. Для снижения температуры давайте парацетамол. По мере улучшения состояния ребенка проверяйте, 1 уменьшаются ли лимфатические узлы. Если увеличение сохраняется дольше 7 дней, обратитесь к педиатру повторно (см. также Повышение температуры , Насморк) |
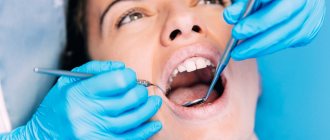
| Увеличены лимфатические узлы нижней челюсти? Ребенок жалуется на боль в зубе или где-либо в полости рта? | Воспаление зуба, десны, щеки | Обратитесь к детскому стоматологу. Он осмотрит ребенка и назначит лечение (см. Боль во рту) |
| Увеличены лимфатические узлы только в паху или под мышкой? Имеется припухлость, покраснение, болезненность на руке или ноге с той же стороны? | Инфекция (возможно, бактериальная) | Обратитесь за консультацией к педиатру. Он осмотрит ребенка и назначит лечение, которое может включать антибиотики |
| Увеличение лимфатических узлов возникло во время приема лекарства, в частности противоэпилептического? | Побочное действие лекарства | Запишитесь на прием к педиатру. Он скорректирует назначение |
| Увеличение, болезненность лимфатических узлов возникли после того, как ребенка оцарапала кошка? Немного повышена температура, головная боль ? Общее недомогание? | «Болезнь кошачьей царапины» | Обратитесь к педиатру. Он осмотрит ребенка и назначит лечение. Для снижения температуры можно дать парацетамол (см. Порезы и ссадины) |
| Увеличены лимфатические узлы непосредственно над ключицей? Увеличены лимфа тические узлы и других групп? | Инфекция; другое заболевание, требующее немедленной диагностики и лечения | Немедленно обратитесь к педиатру. Он осмотрит ребенка и назначит необходимое обследование и лечение |
ДЛЯ ИНФОРМАЦИИ
Лимфоидные органы
Лимфоидные органы — основа защитной системы организма в борьбе с болезнетворными бактериями и вирусами. Она состоит из селезенки (самый большой орган) и групп мелких лимфатических узлов, соединенных лимфатическими сосудами, по которым течет лимфа. Лимфатические узлы, находящиеся на шее, под мышками, в паху и во многих других местах, являются барьером на пути распространения микробов. Лимфа — это жидкость, содержащая большое количество белых клеток крови — лимфоцитов. Лимфоциты вырабатываются в костном мозге, затем проходят селезенку, лимфатические узлы и тогда получают способность распознавать чужеродные клетки и микробы. Лимфоциты участвуют в иммунных защитных реакциях организма. Они вырабатывают антитела, которые уничтожают или обезвреживают микробов; антитела надолго остаются в крови и при повторном проникновении тех же микробов способны бороться с ними. В момент атаки микробов на организм лимфатические узлы заметно увеличиваются, поскольку лимфоцитов становится больше и они активно вырабатывают антитела.
Возраст ребёнка
Лимфатические узлы обычно не определяются / не пальпируются у новорождённых детей в силу малого размера и мягкой консистенции.
У детей раннего возраста могут определяться шейные, подмышечные и паховые лимфоузлы.
У детей младше 5 лет при плановом осмотре педиатра пальпируемые лимфатические узлы обнаруживаются в 44% случаев, у детей, имеющих какие-либо заболевания — в 64% случаев [2].
Наличие пальпируемых лимфатических узлов не всегда является проявлением какой-либо патологии. И также пальпируемые образования могут быть совсем не лимфатическими узлами, а, например, врождённой аномалией (кистой, гигромой).
В норме лимфатические узлы у детей растут до 8—12 лет, затем немного уменьшаются [3].
При каких заболеваниях лимфоузлы увеличиваются
Чаще всего увеличение шейных лимфоузлов у детей бывает при:
- простудных заболеваниях – ОРВИ, ОРЗ, гриппе;
- гнойно-воспалительных болезнях полости рта и глотки – ангине, скарлатине, тонзиллите и других;
- заболеваниях десен и зубов – кариесе, стоматите, гингивите, а также при прорезывании зубов;
- снижение общего иммунитета после перенесенных заболеваний;
- нарушениях иммунной системы;
- болезнях ЛОР-органов – отите, воспалении слухового нерва, фурункуле в наружном слуховом проходе;
- воспалении миндалин при тонзиллите, ангине, фарингите.
Размер лимфатических узлов
Часто точный размер лимфатических узлов трудно определить на ощупь. Во многом размер зависит от конкретной группы лимфоузлов.
В принципе, любой лимфатический узел, если он определяется на ощупь, то уже считается увеличенным. Однако некоторые группы лимфатических узлов фильтруют лимфу от больших участков тела и могут определяться даже у здоровых детей [4].
Так, у детей могут пальпироваться шейные, затылочные, задние ушные, подмышечные лимфатские узлы — не более 0.5 см — шейные, подчелюстные — не более 1 см, паховые — не более 1,5 см. Затылочные и задние ушные лимфатические узлы чаще могут определяться у маленьких детей, шейные и паховые — у детей старше 2 лет.
Лимфоаденопатия – состояние, характеризующееся увеличением лимфатических узлов в размере и/или количестве и/или изменением их консистенции.
По многим наблюдениям, частота встречаемости увеличенных лимфатических узлов в зависимости от возраста составляет [4]:
| Затылочные | Задние ушные | Подчелюстные | Шейные | Отсутствие | |
| 0—6 мес | 32% | 13 | 2 | 2 | 62 |
| 7—12 мес | 26 | 13 | 3 | 26 | 52 |
| 1 год | 10 | 7 | 18 | 28 | 52 |
| 2 года | 8 | 6 | 20 | 45 | 32 |
| 3 года | 7 | 0 | 26 | 33 | 41 |
| 4 года | 0 | 0 | 25 | 55 | 35 |
| 5 лет | 0 | 5 | 21 | 63 | 26 |
Нормальный размер лимфатических узлов
Считается, что лимфатические узлы должны быть до 1 см в диаметре (но точно не превышать 2 см [2]), паховые — до 1,5 см, локтевые, заушные — до 0,5 см [5,6].
Эти размеры не являются строгими, особенно для детей первых лет жизни (малыши только встречаются с разными антигенами и развивают свой иммунитет, подробнее в стсатье «Причины увеличения лимфатических узлов»).
При оценке лимфатических узлов также необходимо оценить их консистенцию, подвижность, форму, плотность и изменения кожи над поверхностью.
Понятие «лимфома» объединяет множество заболеваний, различных по своим клиническим проявлениям, течению и прогнозу. Все лимфомы делятся на две большие группы: лимфома Ходжкина (ЛХ) и неходжкинские лимфомы. Первая названа в честь ученого Томаса Ходжкина, который впервые описал ее в 1832 году (а само название введено ВОЗ в 2001-м). Синонимы — лимфогранулематоз, болезнь Ходжкина. ЛХ стала первой клинически и морфологически распознаваемой злокачественной опухолью и первым злокачественным заболеванием, при котором больные имели шанс на полное излечение при наличии в арсенале врача-онколога только лучевой терапии. Сегодня успехи в лечении ЛХ относятся к ярким победам онкологии.
Алеся Марковец, научный сотрудник лаборатории клинических исследований РНПЦ детской онкологии, гематологии и иммунологии.Статистика
По данным республиканского канцер-регистра, заболеваемость лимфомой Ходжкина у детей в Беларуси составляет 1,34:100 000. Заболевание встречается во всех возрастах за исключением детей до одного года, крайне редко — до 5 лет, наиболее часто — среди подростков от 15 до 19 лет. Ежегодно в нашей стране насчитывается около 30 случаев ЛХ среди детей и подростков.
Причины и факторы риска
Конкретная причина возникновения ЛХ в большинстве случаев остается неизвестной. В настоящее время изучается роль вирусов в этиологии злокачественных лимфом (Эпштейна — Барр, цитомегаловирус, вирус герпеса 6-го типа), однако бесспорных доказательств вирусной теории не получено. Кроме того, к факторам, предрасполагающим к развитию ЛХ, относятся различные иммунодефицитные состояния (прием лекарств, подавляющих иммунитет, ВИЧ-инфекция, врожденные иммунодефициты), воздействие ионизирующего излучения и генетические факторы.
Клиническая картина
При ЛХ опухоль представлена злокачественными клетками Рид — Штернберга и клетками Ходжкина. Могут поражаться различные внутренние органы, вызывая нарушение их нормальной работы.
Опухолевый конгломерат шейных лимфоузлов при лимфоме Ходжкина.Как правило, первым признаком заболевания является безболезненное увеличение одного или нескольких лимфатических узлов, чаще на шее, реже — в подмышечной, паховой области. Иногда опухолевый процесс начинается в недоступных для осмотра местах — грудной клетке (средостении) или брюшной полости. Тогда увеличивающиеся лимфоузлы могут сдавливать соседние органы, вызывая сухой кашель, одышку, боли в животе. Опухоль может распространяться на внутренние органы (легкие, печень, почки и др.).
Кроме увеличения лимфатических узлов могут наблюдаться такие симптомы, как повышение температуры, слабость, ночная потливость, зуд кожи, снижение веса. Эти симптомы учитываются при определении стадии заболевания.
Диагностика
Для диагностики ЛХ необходимо проведение биопсии пораженного лимфатического узла или его конгломерата с последующими гистологическим и иммуногистохимическим исследованиями. Опухолевый субстрат ЛХ — это клетки Рид — Штернберга (крупные двухъядерные клетки) и клетки Ходжкина, вытесняющие нормальные клетки лимфатического узла любой области организма. Злокачественные клетки окружены клеточным инфильтратом, состоящим из гистиоцитов, лимфоцитов, моноцитов, плазматических клеток и эозинофилов. Гистологический вариант ЛХ зависит от структуры реактивного микроокружения опухолевых клеток (клеточного состава).
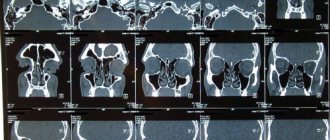
Для определения распространенности опухолевого процесса перед началом лечения необходимо адекватное стадирование заболевания. До недавнего времени стандартными методами считались данные УЗИ периферических лимфатических узлов, органов брюшной полости и малого таза, КТ или МРТ. При необходимости выполнялась трепанобиопсия костного мозга и сцинтиграфия скелета.
В настоящее время стандартом обследования при ЛХ является позитронно-эмиссионная томография с 18F-флюородезокси-глюкозой, совмещенная с КТ (ПЭТ-КТ).
ПЭТ-КТ позволяет точнее определить вовлеченные в опухолевый процесс лимфатические узлы и области организма, определить стадию и объем лечения. В нашей стране данный метод стал доступен для всех пациентов с ЛХ с 2022 года.Определение стадии заболевания проводится по системе Энн-Арбор (Котсуолдский пересмотр стадирования, принятый на конференции в Энн-Арбор, США). Эта система стадирования учитывает количество вовлеченных в опухолевый процесс лимфатических зон и областей, расположение пораженных лимфатических узлов по одну либо по обе стороны диафрагмы, наличие либо отсутствие экстралимфатического распространения опухоли (Е), локализованный или диссиминированный процесс, а также наличие или отсутствие системных симптомом (А или В).
По Международной клинической классификации выделяют 4 стадии ЛХ.
Диагностические клетки лимфомы Ходжкина
Клетка Рид — Штернберга.
Клетка Ходжкина.
Прогноз
У детей и подростков ЛХ является одной из наиболее хорошо излечиваемых опухолей. Около 85–90 % пациентов с классической ЛХ излечиваются на ранних стадиях заболевания (в сравнении с 75–80 % пациентов с запущенной стадией). К сожалению, ежегодно от 15 % до 20 % первичных случаев ЛХ у детей и подростков в Беларуси выявляется в запущенной форме (4-я стадия).
Лечение
Лечение пациентов с ЛХ — длительный процесс, занимает от 3 до 12 месяцев и проводится по специальным протоколам. В зависимости от стадии заболевания пациенты делятся на 3 группы (со своей интенсивностью и длительностью терапии).
Терапия болезни Ходжкина состоит из двух этапов: полихимиотерапии, направленной на максимальное уничтожение злокачественных клеток и достижение ремиссии с помощью химиопрепаратов, и лучевой терапии, направленной на закрепление и длительное сохранение ремиссии путем уничтожения остаточных опухолевых клеток, которые могут в последующем стать причиной рецидива.
Результаты лечения ЛХ в РНПЦ ДОГИ
В течение последнего десятилетия в РНПЦ детской онкологии, гематологии и иммунологии используется протокол лечения ЛХ, разработанный немецкими детскими онкогематологами, показавший свою высокую эффективность. Пятилетняя общая выживаемость составляет 98 %, бессобытийная выживаемость 90 %, однако у пациентов с распространенным процессом (4-я стадия заболевания) она значительно ниже (89 % и 74 % соответственно). Наиболее значимым фактором, влияющим на эффективность лечения, является объем исходной опухоли, оцениваемый по размерам конгломератов лимфатических узлов (особенно лимфатических узлов средостения) и числу зон поражения. В последние десятилетия доля пациентов с отсутствием полного эффекта или рецидивом заболевания практически не меняется и составляет 25 % для взрослых. Среди детей и подростков с ЛХ в Беларуси таких пациентов 10 %.
В Европе и США были предприняты попытки проведения терапии у этой категории пациентов более интенсивными схемами полихимиотерапии (ПХТ). В РНПЦ ДОГИ с 2022 года также введен в практику новый протокол для лечения пациентов с ЛХ высокой группы риска. Интенсификация терапии у таких пациентов показала высокую эффективность и приемлемую токсичность.
В первые протоколы лечения ЛХ была обязательно включена лучевая терапия (ЛТ) в высоких дозах (35–40 Гр). Со временем стало очевидно, что доза облучения при комбинированном лечении может быть ниже. Кроме того, именно отсроченные эффекты ЛТ являются определяющими в развитии неблагоприятных отдаленных эффектов после проведения лечения ЛХ (вторичные опухоли, сердечно-сосудистые заболевания, нарушения функции легких).
С активным внедрением ПЭТ-КТ в диагностику лимфом началась новая эра в лечении детей с ЛХ. ПЭТ-КТ стала активно применяться не только для стадирования, но и для оценки статуса ремиссии и раннего ответа на терапию. Быстрое достижение ПЭТ-негативности является маркером чувствительности опухоли к химиотерапии. Появился способ выявлять пациентов, для которых возможно отказаться от ЛТ. С 2017 года ЛТ отменяют пациентам с ранними стадиями, достигшим полной ремиссии по данным ПЭТ-КТ после завершения этапа ПХТ.
Несмотря на существенные успехи терапии ЛХ у детей, сохраняется определенное количество терапевтических неудач, 5 % пациентов с ЛХ оказываются рефрактерными к терапии первой линии и 5 % пациентов имеют рецидив заболевания, причем в 90 % случаев он происходит в течение первых двух лет. Значительно чаще возврат заболевания наблюдается у пациентов с распространенными стадиями. Если у ребенка рецидив произошел поздно (после окончания лечения прошло больше года), то второй курс ХТ и ЛТ дают очень хорошие результаты (10-летняя выживаемость у более 90 % пациентов). Если у ребенка ранний рецидив (после окончания лечения прошло от 3 до 12 месяцев), требуется очень интенсивная терапия (высокодозная ХТ с аутологичной трансплантацией гемопоэтических стволовых клеток (аутоТГСК), чтобы иметь хорошие шансы на выздоровление. Применение стандартной ХТ второй линии у этих пациентов позволяет достичь ответа в 50 % случаев.
По мере развития знаний в области биологии, патологии и иммунологии появилась возможность находить терапевтические мишени и разрабатывать новые препараты, которые должны быть не только эффективными, но и менее токсичными. Особенно это актуально для пациентов детского и молодого возраста. Такой мишенью стал CD30-рецептор на клетках опухоли ЛХ. С 2011 года стало возможным использование схем с включением таргетного препарата (моноклональное антитело брентуксимаб ведотин для лечения пациентов с рефрактерными и рецидивными ЛХ), которое приводит к выраженному и устойчивому ответу на терапию. В РНПЦ ДОГИ с 2015 года данный препарат включен в противорецидивные схемы лечения, что позволило достичь полной ремиссии у 85 % больных с рефрактерной ЛХ.
В настоящее время продолжается разработка методов лечения, снижающих вероятность возникновения осложнений и отдаленных последствий у перенесших заболевание.
Клинический случай
Пациент М., 17 лет. Считает себя больным с июня 2016 года, когда появилась потеря в весе около 5 кг за 2 месяца, зуд кожи голеней и стоп, по вечерам подъем температуры до субфебрильных значений (макс. 37,9 °С), боли в коленных суставах и поясничной области. По месту жительства осмотрен ревматологом. Клинически при осмотре выявлено увеличение шейно-надключичных и подмышечных лимфатических узлов, в общем анализе крови отмечено повышение СОЭ до 62 мм/ч, лейкоцитоз до 12,4ґ109/л. Проведена антибактериальная терапия (амоксиклав в течение 7 дней), без эффекта. По данным УЗИ ОБП — очаговые изменения в структуре селезенки. Проконсультирован гематологом в диагностическом центре, с подозрением на лимфопролиферативное заболевание направлен в РНПЦ ДОГИ.
На момент поступления в центр (30.08.16): состояние средней тяжести. Температура 37,6 °С. Кожа и слизистые нормальной окраски, чистые. Периферические лимфатические узлы: пальпируются множественные шейные лимфоузлы с обеих сторон до 2,5 см, плотные, в надключичной области множественные плотные до 1,5 см с обеих сторон, подмышечные с двух сторон до 2,5 см, плотные, подвижные, в конгломератах. Другие группы периферических лимфоузлов не увеличены. Тоны сердца ясные, ритмичные, ЧСС — 80 в минуту. Дыхание везикулярное, хрипы не выслушиваются, ЧД — 18 в минуту. Живот мягкий, безболезненный. Печень, селезенка не увеличены.
ОАК: Нb 119 г/л, эритроциты 4,29ґ1012/л, тромбоциты 329ґ109/л, лейкоциты — 13,02ґ109/л, э — 1 %, с — 87 %, л — 7 %, м — 3 %, СОЭ — 62 мм/ч.
БАК: ЩФ — 107 МЕ/л, ЛДГ 248 МЕ/л, билирубин —17,8 мкмоль/л, АЛТ — 30, АСТ — 23, СРБ — 3,4 г/л (норма до 0,5), мочевина — 6,5 ммоль/л, креатинин — 72 ммоль/л, белок — 86,2 г/л.
УЗИ ОБП: подвздошные лимфоузлы достоверно не увеличены; структура селезенки неоднородная, единичные очаги до 10 мм в структуре селезенки; лимфоузлы у ворот печени до 14 мм.
УЗИ периферических лимфоузлов: гиперплазия нижнешейных, надключичных, подключичных и подмышечных л/узлов с обеих сторон с патологическими изменениями структуры (УЗ-картина лимфопролиферативного заболевания).
Выполнена открытая биопсия подмышечного лимфоузла слева, морфологически — участки ткани лимфоузла с наличием стертой структуры, формированием фиброзных септ и скоплений лакунарных, диагностических и клеток Ходжкина. ИГХ: CD3(+фоновые клетки), CD30(+++), CD15(++), pax5(++), CD20(-), EBV(-).
Лимфома Ходжкина, вариант нодулярный склероз, смешанноклеточный состав, grade 1. БДУ (9663/3).
ПЭТ-КТ: в переднем средостении верхнего этажа срединно с акцентом вправо опухолевая масса; 36ґ73ґ60 мм. Изолированно лежащие увеличенные лимфоузлы: паратрахеальные и бифуркационные, до 15 мм; парастернально справа, до 18 мм. По данным ПЭТ: накопление РФП помимо вышеописанных узлов — в правом корне (бронхопульмональные л/узлы), в л/узлах — прекардиально справа, в кардиодиафрагмальной области слева, параэзофагеально (на КТ узел, 14 мм).
Очагов патологической плотности в легочной паренхиме не выявлено. Легочной рисунок не изменен. Долевые и сегментарные бронхи проходимы. Корни легких не расширены, структурны. Подмышечные л/узлы не увеличены. Плевральные полости свободны. Мягкие и костные ткани грудной клетки без структурных изменений. Отмечается увеличение забрюшинных л/узлов, до 23 мм; общих подвздошных до 15 мм. На ПЭТ патологическое накопление РФП помимо вышеописанных узлов — в воротах печени, в наружных подвздошных л/узлах, в селезенке.
Патологических объемных образований в брюшной полости и забрюшинном пространстве не выявлено. Печень не увеличена, однородной структуры. Поджелудочная железа гомогенна, обычных размеров и положения. Почки без видимых изменений.
В левой подвздошной кости определяется очаг гиперденсивной плотности с мелкобугристыми контурами, размером 10,5ґ6,6 мм. На ПЭТ также отмечается повышенное накопление РФП в телах позвонков С6, Тн4, L5, S1; ребрах; костях таза.
Заключение: лимфопролиферативное заболевание с поражением лимфоузлов по обе стороны диафрагмы, селезенки, костей.
МРТ костей таза, пояснично-крестцового отдела позвоночника, бедренных костей: определяются множественные разновеликие очаги патологического сигнала в костях таза (лонных, подвздошных, седалищных с обеих сторон), бедренных костях с обеих сторон, крестце (теле с переходом на поперечный отросток слева тела L5 позвонка, а также небольшие в теле L4 (до 9–10 мм) и L2 (до 5 мм).
Заключение: МР-картина многоочагового поражения костей таза, бедренных с обеих сторон, крестца, L5, L4, L2 позвонков.
Диагноз: классическая лимфома Ходжкина (вариант нодулярный склероз) с поражением шейно-надключичных лимфоузлов с двух сторон, подключичных лимфоузлов с двух сторон, лимфоузлов средостения, корня правого легкого, подмышечных лимфоузлов с двух сторон, лимфоузлов ворот печени, парааортальных лимфоузлов, селезенки, подвздошных лимфоузлов с двух сторон, множественное поражение костей скелета. Стадия IVB.
Пациенту проведено 6 блоков ПХТ по схемам BEACOPP-escalated.
Получен полный метаболический ответ по данным ПЭТ-КТ после этапа ПХТ. С целью консолидации ремиссии проведена лучевая терапия на зоны инициального поражения в СОД=20 Гр.
Специальное лечение закончено 21.03.17. Пациент до настоящего времени находится в стойкой ремиссии, наблюдается у онколога по месту жительства.
Локализация лимфатических узлов
При увеличении лимфатических узлов важно определить причину / источник изменений. Пальпация паховых или подмышечных лимфатических узлов маловероятна, что связана с заболеванием, шейных – возможно, надключичных – вероятно (обязательна дальнейшая оценка и дифференциальная диагностика) [2].
Часто увеличение надключичных лимфатических узлов справа связана с опухолью или инфекцией средостения, слева – метастазами опухоли брюшной полости. При пальпации надключичных лимфатических узлов рекомендовано дополнительное обследование – КТ или МРТ органов грудной клетки [5]. Подробнее в статье «Ведение лимфоаденопатии у детей».
Какое лечение назначают
Терапия должна быть направлена на устранение причины, вызвавшей опухание лимфоузла. Например, при простудных заболеваниях педиатр подбирает препараты и физиопроцедуры для борьбы с вирусом, снятие воспаления, повышение иммунитета. Если причина в кариесе, необходимо залечить больной зуб и устранить очаг инфекции.
Иногда увеличение лифоузлов – это нормальная реакция организма, а иногда – симптом воспалительного процесса. Поэтому выяснять причину всегда должен только специалист. В детском медицинском работают опытные педиатры, которые найдут подход даже к самому капризному и пугливому пациенту, помогут разобраться с причинами увеличения лимфоузлов и проведут эффективную терапию.
Консистенция лимфатических узлов
Плотные лимфатические узлы, особенно если это сопровождается покраснением, повышением локальной температуры, флюктуацией, часто определяются при инфекционных заболеваниях.
Плотные лимфатические узлы и без покраснений часто определяются при вирусных инфекциях и системных заболеваниях [5].
Плотные, твёрдые, неподвижные лимфатические узлы — находка при злокачественных заболеваниях.
В норме лимфатические узлы мягкие, эластичные, подвижные (легко смещаются при пальпации).
Уплотнение лимфатических узлов может быть связано с фиброзом или кровоизлиянием в него, неподвижность и спаянность — возможны при прорастании метастазов, или воспалении окружающих тканей (туберкулёз, саркоидоз).
Увеличение лимфатических узлов может быть генерализованным (увеличение или изменение 2 и более несвязанных групп лимфоузлов). Часто генерализованная лимфоаденопатия сопровождается увеличением печени и селезёнки, может присутствовать сыпь. Генерализованная лимфоаденопатия не всегда является признаком серьёзной патологии [5].
Локализованная лимфоаденопатия часто встречается у детей (пальпация шейных, менее часто паховых лимфатических узлов).
Наиболее часто лимфоаденопатия является локализованной и затрагивает узлы шеи и головы (3:1) [7].
В большинстве случаев лимфоаденопатия проходит самостоятельно или после проведения адекватного лечения [5]. Если лимфоаденопатия не проходит в течение 3—4 недель, целесообразно рассмотреть дополнительное обследование [5].
3.Заболевания приводящие к воспалению лимфоузлов
Если лимфоузлы воспаляются и увеличиваются не в одной, а в двух и более областях тела, это называется генерализованной лимфаденопатией.
Такое воспаление лимфоузлов вызывают:
- Вирусные заболевания, такие как корь, краснуха, ветрянка или свинка;
- Мононуклеоз, симптомами которого является лихорадка, боль в горле, усталость, а также вызывающая похожие симптомы вирусная инфекция цитомегаловирус;
- Бактериальные заболевания, такие как острый фарингит (возникающий из-за бактерии стрептококка) или болезнь Лайма (бактериальная инфекция, распространяемая некоторыми видами клещей);
- Побочные эффекты от приема фенитоина – лекарства, используемого для предотвращения судорог;
- Побочные эффекты от прививки против кори-паротита-краснухи;
- Рак – лейкемия, болезнь Ходжкина и лимфома;
- СПИД, синдром приобретенного иммунодефицита;
- Сифилис – венерическое заболевание.
О нашей клинике м. Чистые пруды Страница Мединтерком!