Хирургическое расширение верхней челюсти | инструкция для пациента
Стационар. После операции Вы будете находиться в госпитале от 3 до 7 дней в зависимости от общего состояния и особенностей хирургического вмешательства. После того, как пройдет отек, уменьшиться боль и у восстановится более или менее нормальный ритм питания и активности, Вы будете выписаны на домашнюю реабилитацию. Вам будут предоставлены все необходимые документы и даны рекомендации.
Питание. В качестве питания на протяжении 2 недель после операции Вам необходимо будет принимать высокобелковую пищу в виде пюре или бульона. Пища должна быть холодной или теплой, не горячей. В последующем Вы сможете постепенно вернуться к привычному режиму питания.
Медикаменты. Вам будет назначен комплекс необходимой медикаментозной поддержки (антибактериальная и противовоспалительная терапии, обезболивание). По возвращению домой Вы должны принимать назначенные лекарства и делать процедуры. Помните, не рекомендуется принимать аспирин или аспирин-подобные лекарственные препараты. Вы не должны принимать каких-либо не предписанных лекарственных средств и воздержитесь от употребления алкоголь-содержащих напитков в течение 4 недель после операции. Не принимайте лекарства на голодный желудок.
Температура. У Вас может наблюдаться повышение температуры тела до 38.0 градусов в первые 3-7 дней после операции. Не переживайте. Это реакция организма на проведенное вмешательство. Если температура значительно выше или продолжается более 5 дней — сообщите.
Отек. У Вас будет отек, пик нарастания которого приходится на 3 сутки после операции. Не беспокойтесь, это нормальное состояние. Для предупреждения нарастания отека настоятельно рекомендуется прикладывать холод в области щек с обеих сторон лица в течение 3 дней после операции (20 минут прикладываете, 20 минут нет). По мере разрешения отека цвет кожи местами может поменяться несколько раз (темно бордовый, синий, зеленый и желтый). Данная картина может наблюдаться до 1-2 недель. Отек и изменение цвета никогда не бывают одинаковыми на обеих сторонах лица и шеи. Помните, что каждая область заживает самостоятельно и независимо.
Чувствительность. В послеоперационном периоде в области верхней губы может наблюдаться понижение или даже выпадение чувствительности. Это имеет место быть и возникает в результате особенностей хирургического протокола. В среднем восстановление чувствительности занимает от 1 до 3 месяцев. В некоторых случаях на полное восстановление может потребоваться до 6 месяцев. Чувствительность восстановится самостоятельно.
Одновременное удаление восьмых зубов. Если Вам одновременно с хирургическим расширением верхней челюсти проводилось удаление только верхних восьмых зубов (зубы мудрости), то послеоперационный период протекает аналогично описанному выше. Если же Вам одновременно проводилось удаление верхних и нижних восьмых зубов или только нижних, то послеоперационный период протекает немного иначе. Дополнительно возникает отек в области нижней челюсти на стороне удаления, который может распространяться на подчелюстную область. Также некоторые пациенты испытывают затруднение с открываем рта первые 1-3 дня после удаления нижних восьмых зубов. Не беспокойтесь. Это нормально. Для предупреждения нарастания отека настоятельно рекомендуется прикладывать холод в области щек и шеи на каждой стороне лица в течение 3 дней после операции (20 минут прикладываете, 20 минут нет). По мере разрешения отека цвет кожи местами может поменяться несколько раз (темно бордовый, синий, зеленый и желтый). Отек и изменение цвета никогда не бывают одинаковыми на обеих сторонах лица. Помните, что каждая область заживает самостоятельно и независимо. Также, в послеоперационном периоде, помимо верхней губы, может наблюдаться понижение или даже выпадение чувствительности в области подбородка и нижней челюсти на стороне удаленного зуба. Это возникает в результате особенностей расположения нижних восьмых зубов относительно нерва, который отвечает за чувствительную (!) иннервацию данных областей. Не беспокойтесь, значительного повреждения данного нерва практически никогда не происходит и восстановление чувствительности происходит в течение 1 месяца.
Нос. Как правило заложенность носа возникает сразу после операции и может продлиться до 7 дней. Она обусловленна отеком слизистой оболочки полости носа и твердеющими сгустками крови. У Вас могут быть кровяные выделения из носа первые 2-5 дней после операции. Это нормально, не переживайте. Поддерживайте в чистоте видимую кожу носа и область ноздрей. Вы можете использовать вазелин или подобные средства для увлажнения данной области. Если Вы чихаете, дайте возможность воздуху выйти через рот.
Тампоны. В некоторых случаях в один или оба носовых хода могут быть введены тампоны. Они удаляются на 2-5 сутки.
Гигиена. Вам будет предоставлен антибактериальный раствор для полоскания полости рта с целью профилактики осложнений воспалительного характера. Чистить зубы нужно мягкой зубной щеткой начиная со следующего дня после операции. Необходимо соблюдать осторожность и не травмировать места, где имеются послеоперационные раны. Мыть голову Вы можете начинать через сутки после операции (если нет ранее обговоренных ограничений). Важно чтобы при этом кто-либо присутствовал, так как Вы можете почувствовать слабость и головокружение. Первую неделю после операции мыть голову необходимо строго в положении сидя.
Сон. Первую неделю после операции рекомендовано спать с приподнятой головой (например, с двумя подушками). Данное положение способствует естественному дренажу жидкости в области лица и помогает уменьшить отек. Нужно понимать, что Ваш цикл сна может быть нарушен 1-2 недели после операции. Это возможная нормальная реакция. С осторожностью садитесь за руль первые 2 недели после операции.
Физическая активность. Оставайтесь в покое первые сутки-двое после операции. Избегайте стрессовых ситуаций. Последующие 4 недели необходимо ограничить физическую активность (например: поднятие тяжестей, длительные прогулки, фитнесс тренировки, активные виды спорта). Все это время занимайтесь в четверть своих возможностей.
Косметика. По возможности воздержитесь от использования косметики первую неделю после операции.
Текст книги «Переломы челюстей»
При переломах подбородочного отдела нижней челюсти Н. А. Плотников и П. Г. Сысолятин (1981) предлагают чрезкожное закрепление отломков костным аллотрансплантатом.
Техника операции
в изложении авторов заключается в следующем: после сопоставления отломков в правильном положении с наружной поверхности нижней челюсти, на 7 – 10 мм выше нижнего края и отступив от щели перелома на 3 – 4 см, устанавливают направитель аппарата АОЧ-3. Чрезкожно через оба отломка проводят металлическую спицу с таким расчетом, чтобы оба ее конца выступали над кожей. На один из концов спицы насаживают полое сверло диаметром 4,5 – 5 мм и с помощью того же аппарата проделывают канал в обоих отломках. После извлечения сверла и спицы, в канал, поколачивая, вводят штифт, подобранный по величине диаметра канала.
Для закрепления отломков нижней челюсти при переломах в области угла и тела челюсти нередко пользуются различными скобами, которые накладывают после предварительного просверливания отверстий [Клементов, 1968; Яновский, 1976] или с помощью различных сшивающих аппаратов [Ждановский, 1967; Карапетян, 1969; Куклин, 1971], костно-сшивающих аппаратов СРКЧ-22, СКЧ-20 в модификации авторов [Марков и др., 1973; Куклин, 1973]; вновь созданы аппараты с большой разрешающей способностью – СП-16, СВЧ-16 [Тихонов, 1973, 1975].
Закрепление отломков нижней челюсти с помощью внеротовых аппаратов
Особое место в арсенале средств оперативного лечения переломов нижней челюсти занимают внеротовые аппараты [Рудько, 1948; Збарж, 1957]. Они хорошо известны специалистам, поэтому не требуется описания их конструкции (рис. 35, 36). При наложении их не обязательно предварительное правильное сопоставление отломков, которое в случае необходимости может быть достигнуто с помощью самого аппарата, его шарнирного устройства. Наружные фиксаторы в отличие от накостных и внутрикостных осуществляют иммобилизацию на расстоянии, применяют
их при переломах с дефектом кости.
Разработан аппарат для внеочаговой фиксации переломов нижней челюсти [Ермолаев, Кулагов, 1977]. Аппарат предназначен для фиксации отломков при осложненных переломах. В. А. Сукачев, Г. И. Осипов (1976) предложили метод внеочаговой фиксации дистального отломка при переломах в области угла нижней челюсти тонкой спицей с нарезкой на конце, вводимой в ретромолярное пространство, с последующей фиксацией к зубной дуге.
Рис. 35
. Различные виды внеротовых аппаратов:
а
– аппарат В. Ф. Рудько;
б
– аппарат Пенн – Брауна;
в
– аппарат В. М. Уварова;
г
– аппарат Панчохи
В настоящее время в клинической практике используются два основных типа аппаратов, которые в основном разнятся по фиксаторам костных отломков:
1) аппараты с держателями, «защипывающими» кость (В. Ф. Рудько, Я. М. Збаржа и др.);
2) аппараты с держателями, перфорирующими кость, проникающими до нее без предварительного разреза мягких тканей (так называемый перкутанный остеосинтез) – Ермолаева – Кулагова, ОЕК-1.
Рис. 36
. Внеротовой аппарат Ю. Б. Горского и В. А. Малышева
За последние годы при конструировании внеротовых аппаратов наметился отход от применения костных фиксаторов по «защипывающему» типу.
Компрессионный остеосинтез
Следует различать одномоментную и постоянную компрессии. Первая – может быть осуществлена при использовании погружных компрессирующих устройств
(винты, компрессирующие пластинки, костный шов и др.), а вторая – обеспечивается наложением внеочаговых
наружных компрессионных аппаратов
С. И. Кагановича (1970), М. М. Соловьева и Е. И. Магарилла (1966), Н. И. Локтева и А. А. Колмаковой (1967), П. Н. Слюсаря (1968), С. Н. Праведникова (1968), Ю. С. Захарова и Г. П. Рузина (1975, 1976), Н. Г. Бадзошвили (1975). Большой интерес для практических врачей представляют клеммы А. Т. Руденко для внеротовой иммобилизации отломков нижней челюсти (рис. 37).
Показанием
к компрессионному остеосинтезу с наложением экстраоральных аппаратов являются переломы тела нижней челюсти без дефекта кости, осложненные в ряде случаев остеомиелитическим процессом.
В последнее время более широкий интерес вызывает возможность использования компрессионного остеосинтеза скобками с «памятью формы» из сплавов никелида титана. Придание сплаву «памяти формы» осуществляется в разогретом до определенной температуры состоянии. Под действием внешней силы и при охлаждении сплава атомы покидают свои места и кооперативно перемещаются под действием этой силы. После прекращения деформации и нагрева сплава происходит возвращение атомов на свои старые места в кристаллической решетке и сплав принимает свою первоначальную, ранее заданную форму.
Рис. 37
. Клеммы А. Т. Руденко для внеротовой иммобилизации отломков нижней челюсти
Основными показаниями
для применения скобок [Панов, 1987] являются: переломы беззубых челюстей или челюстей с недостаточным количеством зубов, а также переломы нижней челюсти со значительным смещением отломков, репонировать которые с помощью ортопедических методов не удалось.
Техника операции
остеосинтеза скобками из сплавов с «памятью формы» [Панов, 1987] следующая: под местным обезболиванием подчелюстным разрезом обнажается кость нижней челюсти в области перелома и отслаиваются мягкие ткани и надкостница только с наружной поверхности кости. Выделяется и осматривается щель перелома, производится репозиция отломков. В каждом отломке бором просверливается по одному отверстию таким образом, чтобы сила взаимосжатия отломков была направлена перпендикулярно линии перелома. Расстояние между отверстиями должно соответствовать рабочим концевым изгибам деформированной скобки. Скобка при такой постановке полностью устранит смещение отломков и не даст им сместиться вторично, так как она будет противодействовать факторам, вызывающим их смещение. При наличии зубов хирург проверяет прикус, при их отсутствии критерием является правильное сопоставление отломков. Затем хирург растягивает скобку (деформирует) в хладогене или при комнатной температуре и концевые ее изгибы вводит в отверстие на каждом отломке. Скобки из сплава ТН-1А и ТН-1ХЭ самопроизвольно нагреваются до температуры тела человека и начинают активно работать, т. е. постоянно стремятся к своей исходной форме и создают равномерную компрессию на весь период заживления переломов. Скобки из сплава ТН-10 и ТН-20 требуют нагрева до температуры 50 °C, после чего скобки, стремясь принять свою исходную форму, осуществляют соединение костных отломков с постоянной их компрессией.
Остеосинтез конструкциями из металлов с «памятью формы» следует использовать при переломах в области угла, тела и подбородочного отдела нижней челюсти. Наиболее предпочтительным является использование этого метода в сочетании с межчелюстной фиксацией. Метод не применим
при оскольчатых переломах и переломах с дефектом костной ткани [Чеботарев, 1999].
Компрессионно-дистракционный остеосинтез
Особо следует остановиться на предложении М. Б. Швыркова (1988), которое заключается в том, что разработанный им компрессионно-дистракционный аппарат (КДА) дает возможность проводить лечение переломов нижней челюсти с дефектом кости, не прибегая к свободной костной пластике. Эти предложения основаны на том, что на длительную и медленную дистракцию (1 мм в сутки) ткани отвечают реакцией роста и появляется возможность «выращивать» кость и мягкие ткани (в том числе сосуды и нервы). Автором, в зависимости от величины и места расположения дефекта нижней челюсти, предлагаются следующие варианты «местной» и «несвободной» остеопластики:
1) компрессия отломков в месте дефекта с последующей дистракцией до восстановления анатомической формы нижнечелюстной кости;
2) закрытая остеотомия одного или обоих отломков, компрессия и затем дистракция в месте остеотомии до сопоставления и сращения концов отломков бывшего дефекта кости.
Н. М. Дюрягин, А. К. Попов, М. В. Катин (1996), использовав собственную конструкцию внеротового компрессионно-дистракционного устройства для остеосинтеза отломков при переломах нижней челюсти, существенно улучшили результаты лечения и реабилитации больных с переломами нижней челюсти при полной и значительно выраженной вторичной адентии, осложненных дефектом костной ткани и гнойно-воспалительным процессом. Предложенная авторами методика создает условия для предотвращения патологической дислокации отломков нижней челюсти после их репозиции до достижения консолидации, для коррекции расположения фрагментов в ходе остеогенеза, для получения эффекта местной остеопластики, для эффективного проведения лаважа гнойной раны, а также с целью обеспечения режима ранней функциональной адаптации поврежденной нижней челюсти.
При применении компрессионно-дистракционных аппаратов, особенно тех, у которых закрепление костных отломков осуществляется с помощью спиц, следует помнить о возможности (как это имеет место при использовании в общей травматологии аппарата Илизарова) возникновения нагноения вокруг спиц, а также «спицевого» остеомиелита, которые осложнят лечение.
Выбор того или иного метода остеосинтеза и вида обезболивания должен основываться на определении общего состояния пострадавшего, области перелома, характера смещения отломков, соотношения щели перелома и корней зубов, а также выяснении индивидуальных анатомических особенностей нижнечелюстной кости (расположение нижнечелюстного канала, его взаимоотношение с верхушками корней зубов).
В предоперационном периоде при открытых переломах необходимо систематически проводить мероприятия, направленные на предупреждение возникновения воспалительных осложнений.
В настоящее время в клинической практике наиболее часто применяются
: костный шов, мини-пластинки с шурупами, металл с «памятью формы», стягивающие (компрессионные) шурупы. Изучаются возможности использования внутриротового доступа для проведения остеосинтеза при различных локализациях переломов нижней челюсти.
Детальному анализу результатов применения различных методов хирургического лечения переломов нижней челюсти у больных, находившихся в клинике челюстно-лицевой хирургии СанктПетербургского медицинского университета им. акад. И. П. Павлова, подверг С. Я. Чеботарев. В течение 9 лет (1989 – 1997 гг.) под его наблюдением находилось 532 больных, которым было произведено оперативное закрепление отломков в области 617 переломов. Одно из первых мест среди способов остеосинтеза в клинической практике автора занимают мини-пластинки с шурупами, вводимые как вне-, так и внутриротовым доступом.
Следует напомнить, что еще в 1958 г. на I Всесоюзной научной конференции по челюстно-лицевой травматологии один из основоположников остеосинтеза при переломах нижней челюсти в нашей стране В. И. Лукьяненко высказал мнение, что «…для закрепления отломков кроме костного шва перспективным является применение накостных пластинок, укрепляемых на винтах». Правда, через 10 лет представитель московской школы профессор К. А. Молчанова на расширенном пленуме Всероссийского научного медицинского общества стоматологов совместно с научной сессией кафедры челюстно-лицевой хирургии и стоматологии Военно-медицинской академии высказала другую точку зрения «относительно редкого применения пластинок и рамок, обусловленного трудностью в подготовке и размещении винтов, громоздкостью „сооружения”, а также необходимостью повторного вмешательства по удалению пластинок, которое является довольно сложным».
В последнее время все шире как в России, так и за рубежом стали разрабатываться и внедряться в лечебную практику мини-пластины для закрепления отломков челюстей [Мозговая, 1994;
Артюшевич, 1995; Гук и др., 1996]. Так, на кафедре челюстно-лицевой хирургии и стоматологии академии под руководством начальника – профессора В. Н. Балина проходили клиническую апробацию мини-пластины и винты для их фиксации на отломках челюстей, разработанные научно-производственной . Кроме того, регламентированы инструменты и оборудование, необходимые для выполнения остеосинтеза с помощью мини-пластин.
Сотрудники разработали комплект хирургический для остеосинтеза челюстей, который предназначен для лечения переломов костей черепа, зубочелюстных аномалий и деформаций мозгового черепа.
Комплект состоит из накостных пластин и шурупов из титановых сплавов и инструмента из нетоксичных материалов, размещен в металлическом контейнере, который можно использовать в качестве стерилизатора.
Состав комплекта:
– пластины накостные различных типоразмеров толщиной около 1 мм (шаг между отверстиями пластин – 7 мм) – 48 шт.;
– шурупы (длиной от 6 до 14 мм, диаметром 2 мм) – 136 шт.;
– инструмент (сверла, отвертки, щипцы, пинцеты, глубиномер, ключ, надфиль алмазный).
Этот комплект рекомендован Минздравом РФ к применению и уже с успехом используется во многих стоматологических клиниках, детских больницах, а также в полевых условиях на всей территории России и ближнего зарубежья. Отметим, что комплект награжден бронзовой медалью Международного салона изобретений «Брюссель – Эврика-95».
Остеосинтез с использованием накостных мини-пластин по способу Артюшкевич (1994) производят, выкраивая и отслаивая слизисто-надкостничный лоскут углообразной или трапециевидной формы со стороны полости рта. Обнажают линию перелома, производят ее ревизию, репозицию костных отломков. Подбирают пластину и располагают ее так, чтобы на каждом из отломков было не менее двух отверстий. В области угла и тела нижней челюсти наложение пластины показано по ходу наружной косой линии, что обеспечивает сохранность нижнеальвеолярного нерва и корней зубов. Лоскут укладывают на место и операционную рану ушивают наглухо.
Мини-пластина обеспечивает более прочное скрепление отломков, и надкостница отслаивается только с наружной поверхности нижней челюсти, что значительно меньше нарушает микроциркуляцию крови в области перелома [Швырков и др., 1999].
Использование мини-пластин позволяет обеспечить близкое к физиологическому распределение напряжений в костной ткани [Соловьев, 2000].
Использование внутриротового доступа при остеосинтезе у больных с переломами нижней челюсти исключает возможность повреждения лицевого нерва и позволяет снизить частоту осложнений инфекционно-воспалительного характера в 1,9 раза [Чеботарев, 1999].
Рядом авторов отмечено снижение частоты возникновения травматического остеомиелита на фоне роста частоты применения остеосинтеза, что по времени совпало с периодом активного внедрения в практику внутриротовых доступов при остеосинтезе нижней челюсти мини-пластинами [Чеботарев, 1999].
Мини-пластины с шурупами могут использоваться при переломах нижней челюсти внутриротовым доступом в любых отделах и при любом характере перелома, включая оскольчатые переломы и переломы с дефектом кости. Они могут применяться как самостоятельно, так и в комбинации с межчелюстной фиксацией [Чеботарев, 1999].
Показаниями
к применению мини-пластин с целью чрезочагового остеосинтеза являются также множественные переломы костей лицевого скелета в сочетании с полным переломом нижней челюсти, оскольчатые переломы со смещением отломков, однои двусторонние переломы мыщелкового отростка со смещением, переломы с замедленной консолидацией отломков, с образованием ложных суставов и неправильно сросшиеся переломы нижней челюсти, а также переломы у пациентов, которым противопоказана межчелюстная иммобилизация.
Противопоказаниями
к остеосинтезу являются выраженный воспалительный процесс в костной ране и окружающих околочелюстных мягких тканях, а также наличие дефекта костной ткани по длине более 1 см; общими противопоказаниями являются общесоматические нарушения [Лях, 1997].
Г. Е. Цыбров, В. С. Агапов, А. А. Морозов и В. В. Шулаков (2000) разработали способ остеосинтеза нижней челюсти мини-пластинами, фиксируемыми с помощью низкочастотного ультразвука. Сущность метода заключается в воздействии низкочастотным ультразвуком на титановую пластину с шипами в области расположения шипов, поочередно, с целью их погружения в костную ткань по обе стороны от линии перелома. Воздействие осуществляется с частотой колебаний 18 – 44 кГц.
Разработка предлагаемого метода остеосинтеза, используемого при переломах костей лицевого черепа, преследует основную цель – снижение травматичности оперативного вмешательства, что приводит к уменьшению вероятности возникновения ранних и поздних послеоперационных осложнений. Достижение этой цели, по мнению авторов, осуществляется по двум направлениям. Во-первых – упрощение оперативного доступа за счет уменьшения объема рассекаемых мягких тканей при обнажении области перелома и костных фрагментов. Вторым основным моментом, снижающим травматичность разработанного метода, является то, что внедрение фиксирующего элемента в кость осуществляется не на всю толщину костной ткани, как это происходит при осуществлении большинства традиционно применяемых способов остеосинтеза, а только на толщину кортикальной пластинки кости.
Фиксирующее приспособление представляет из себя пластину длиной 20 мм из титанового сплава. Пластины располагаются так, чтобы линия перелома проходила посередине их длины. В области перелома вначале устанавливается пластина-кондуктор с перфорационными отверстиями для проведения бора. После адаптации пластины к контурам челюсти путем прижатия фиссурным бором выполняются перфорационные отверстия на толщину кортикальной пластинки челюсти через отверстия пластины-кондуктора. Затем с помощью ультразвукового инструмента путем поэтапного дробного воздействия в области основания шипов осуществляется их постепенное погружение в костную ткань на всю глубину. Через осевой канал ультразвукового инструмента подается раствор антисептика для охлаждения зоны контакта. Ультразвуковые колебания инструмента позволяют снизить усилия давления до 0,3 – 0,8 кг, что снижает травматичность воздействия на костную ткань. Взаимодействие ультразвукового инструмента с охлаждающим раствором создает эффект озвучивания раны. При этом реализуется очищающий, антимикробный и биостимулирующий эффект низкочастотного ультразвука.
Морфологические исследования костных срезов, проведенные авторами, показали наличие в костном мозге макрофагальной инфильтрации, значительно менее выраженной в случае применения пластин. При использовании проволочного шва сохраняется более выраженная лейкоцитарная инфильтрация, характеризующая острую фазу воспаления. Функционально количество клеток с неполным и незавершенным фагоцитозом было также большим.
Изучение прочности фиксации конструкций, определяемое как усилие отрыва фиксирующей пластины от костной ткани, показало, что усилие отрыва колеблется в пределах P0 = 1,5 – 2 кг.
При применении мини-пластин отмечается уплотнение костной ткани вокруг шипов. Это объясняется большей площадью контакта, снижением усилия давления на костную ткань со стороны шипа, а также действием внутренних собственных напряжений сжатия, действующих в костной ткани, о чем свидетельствует увеличение усилия отрыва до P0 = 2,1 – 2,4 кг.
Таким образом, разработанный Г. Е. Цыбровым, В. С. Агаповым, А. А. Морозовым и В. В. Шулаковым метод остеосинтеза показал свою эффективность. С его помощью авторам удалось достичь сокращения времени оперативного вмешательства, уменьшить объем операционной травмы, сократить количество ранних и отсроченных осложнений более чем на треть, избежать нарушения кожных покровов лица, тем самым повысив косметический эффект лечения. Для создания интимного прилегания отломков раневыми поверхностями в момент остеосинтеза предложена следующая форма отверстия для закрепляющего шурупа. На одном из концов пластинки высверливается отверстие грушевидной формы, которое расширяется по направлению к середине пластинки. Закрепляющий шуруп сконструирован таким образом, что его диаметр у головки равен диаметру наиболее широкой части грушевидного отверстия (рис. 38).
Рис. 38
. Мини-пластинка с шурупами для компрессионого остеосинтеза:
а
– общий вид;
б
– отверстие для шурупа;
в
– шуруп
После сопоставления отломков в правильном положении пластинка закрепляется двумя шурупами на одном из отломков. Затем завинчивается шуруп через грушевидное отверстие в области наименьшего диаметра. По мере завинчивания в костный отломок шуруп стремится занять наиболее широкую часть отверстия и продвигает пластинку в сторону, противоположную щели перелома, а отломок движется в обратном направлении. Важным условием надежности остеосинтеза является размещение пластинки перпендикулярно к щели перелома.
Если при остеосинтезе усиливается момент плотного соприкосновения отломков за счет их сжатия, то тем самым обеспечиваются условия, необходимые для успешного заживления перелома. По утверждению И. Л. Крупко и Н. И. Локтева, прилагательное «компрессионный» вполне может быть заменено определением «устойчивый» или «прочный», тем более, что полученные экспериментальные данные тех же авторов показали, что постоянное механическое сдавление концов костных отломков непосредственно не стимулирует остеосинтез, хотя и является условием прочности фиксации в течение всего периода сращения костей.
Различают «одномоментную» и «постоянную» компрессию. Первая может быть осуществлена при использовании различных внутренних компрессирующих устройств (винт, компрессирующие пластинки, костный шов и др.), которые «дают – по мнению И. Л. Крупко (1967) – возможность на операционном столе под контролем глаза получить полную неподвижность отломков. Однако этот метод является одномоментным и не позволяет в дальнейшем поддерживать дозированное сдавление, но, как оказалось, в этом нет необходимости. Экспериментальные исследования показали, что „постоянная” компрессия практически не дает сколько-нибудь заметного сокращения сроков сращения переломов по сравнению с „одномоментной” при условии осуществления последней».
И все же за последние годы появилась возможность осуществления динамической компрессии внутренних устройств при использовании сплавов из никелида титана, обладающих свойствами термомеханической «памяти» – стремления к восстановлению первоначальной формы при температуре тела больного. Начиная с 1979 г. В. К. Поленичкиным разработаны различные виды фиксаторов из этих сплавов для погружного компрессионного остеосинтеза при лечении переломов нижней челюсти и даны рекомендации по их использованию.
В последнее время появились предложения о применении для закрепления отломков нижней челюсти при ее переломе стержней, стержней с винтовой нарезкой, а также накостных пластинок (рамок) и мини-пластинок с шурупами, изготовленными из корундовой керамики [Малышев, Иорданишвили, 2001]. Указанные изделия из корундовой керамики удовлетворяют требованиям международного стандарта ISO-6474, обладают необходимой биоинертностью, отсутствием токсического действия на организм и возможностью биологической фиксации за счет прорастания костной ткани в поры керамического материала [Кабаргин и др., 1999].
Компрессионно-дистракционный остеосинтез
Остеосинтез с помощью компрессионно-дистракционных аппаратов
Компрессионно-дистракционные аппараты способны, в зависимости от стоящих задач, создавать сжатие концов отломков или растяжение (дистрацию) костной мозоли. Непременным условием нормального остеосинтеза является прочная иммобилизация отломков кости при постоянной дистракции.
В настоящее время известны компрессионно-дистракционные аппараты ЕКО-1 [Ермолаев, Кулагов, 1981], а также аппараты М. Б. Швыркова, А. Х. Шамсудинова (1984), О. П. Чудакова (1984). При лечении переломов компрессионно-дистракционным аппаратом ЕК-1Д [Ермолаев, Кулагов, 1979] в наружную поверхность отломков вводят по одной спице, причем в больший отломок могут быть введены 2 – 3 спицы. Эти спицы объединяют дугообразной или прямой рамкой, на которой в случае необходимости может быть укреплено компрессионно-дистракционное устройство «Тальреп», позволяющее смещать отломки на расстояние до 1,5 см.
При использовании аппарата ЕКО-1 [Ермолаев, и др., 1982, 2000] в каждый отломок вводятся по две спицы под углом 60 – 70° относительно друг друга, отступив на 0,5 см от нижнего края челюсти на 2,5 – 3 см от линии перелома. С помощью скрепляющих элементов устройства производится фиксация направляющих штанг на спицах. При этом штанги устанавливаются в таком положении, чтобы осевая соединительная штанга была всегда перпендикулярна сечению перелома.
Динамическое действие компрессии или дистракции достигается путем вращения соответственно компрессионной или дистракционной гаек. Коррекция силы компрессии или дистракции осуществляется в зависимости от характера патологического процесса. Степень возможной деформации нижней челюсти после проведенной компрессии, а также последующего ее устранения при помощи дистракции контролируется этапным изготовлением гипсовых моделей верхней и нижней челюсти с последующим их сравнением на всех этапах.
Аппарат О. П. Чудакова (устройство для лечения нижнечелюстных переломов) содержит клеммовые зажимы, укрепляемые на теле челюсти через рант в поднижнечелюстной области, и муфты, осуществляющие закрепление этих зажимов в сквозной выемке на дугообразной штанге. Штанга состоит из двух дуг, образующих в месте соединения репонирующий блок, обеспечивающий репозицию отломков в сагиттальной плоскости при их смещении до 4 см (рис. 39).
А. З. Бармуцкая (1988) определила показания использования «Устройства для лечения нижнечелюстных переломов». Аппарат Чудакова может быть рекомендован
для терапии больных с травматическими переломами нижней челюсти, осложненными хроническим травматическим остеомиелитом, неправильно сросшимися переломами, ложными суставами, с дефектами и без дефектов кости и с замедленной консолидацией костных отломков. Неотъемлемым моментом в проведении компрессионно-дистракционного остеосинтеза являются: у больных с хроническим травматическим остеомиелитом – радикальная секвестрэктомия, у пациентов с ложными суставами – иссечение фиброзной ткани с освежением краев костных отломков до кровоточащей кости, у больных с неправильно сросшимися переломами – редрессация костных фрагментов челюсти.
Принципиальная схема компрессионно-дистракционного аппарата М. Б. Швыркова и А. Х. Шамсудинова (1984) представлена на рис. 40.
Рис. 39
. Устройство О. П. Чудакова для лечения нижнечелюстных переломов
Рис. 40
. Компрессионно-дистракционный аппарат М. Б. Швыркова и А. Х. Шамсудинова
Спицы вводят в наиболее толстые участки нижней челюсти, где кортикальные пластинки имеют значительную толщину. Компрессионно-дистракционный аппарат прочно фиксирует отломки, что позволяет больному в ближайшие дни принимать пищу. Аппарат создавался прежде всего для лечения раненых с огнестрельными переломами, дефектами нижней челюсти и окружающих мягких тканей. Он позволяет производить бескровную остеопластику нижней челюсти (устранять костные дефекты величиной от 1 до 15 см). Авторами разработаны способы несвободной остеопластики и остеопластики местными тканями, а также методы одновременного замещения дефектов мягких тканей.
Внеочаговый компрессионно-дистракционный метод лечения инфицированных несросшихся переломов и ложных суставов, а также переломов нижней челюсти, осложненных воспалительным процессом, предусматривает ликвидацию гнойно-воспалительных явлений в зоне повреждения с одновременным восстановлением анатомических и функциональных особенностей нижней челюсти. Сроки восстановления нижней челюсти при указанных выше повреждениях значительно сокращаются, процесс лечения сопровождается ранней функциональной активностью.
Наиболее физиологичным и лечебным воздействием обладают динамическая дозированная компрессия и дистракция, так как под влиянием этих факторов процесс репаративной регенерации протекает совершеннее, а образование молодой костной ткани происходит в значительно более короткие сроки.
На примере ортогнатических операций можно увидеть, что часто за правильный прикус пациента, его хорошее самочувствие и гармоничные черты лица борются двое — ортодонт и челюстно-лицевой хирург.
И для проведения успешной ортогнатической операции необходимо, чтобы ряды зубов пациента были ровными — этим и занимается ортодонт во время почти полугодовой предоперационной подготовки. Но что делать, если консервативными методами ряды зубов не выровнять, например из-за такой патологической аномалии, как микрогнатия?
Микрогнатия — это врожденное или приобретенное недоразвитие челюстной кости. Выделяются верхняя и/или нижняя микрогнатия, а также односторонняя и двусторонняя.
Слишком узкая челюсть не позволит сформировать здоровый зубной ряд. И если пациентам в детском и подростковом возрасте еще можно помочь, не прибегая к хирургическому вмешательству — используя специальные расширители, то для взрослых, у которых рост костей лицевого черепа уже завершился, операция, возможно, единственный шанс суметь исправить прикус. Метод основан на растяжении образовавшегося между остеотомированными фрагментами челюсти кровяного сгустка, который постепенно подвергается минерализации и оссификации — превращается в костную ткань.
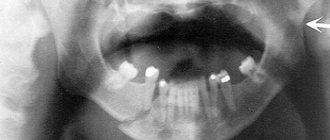
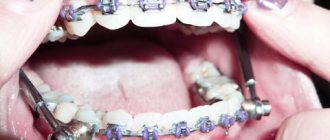
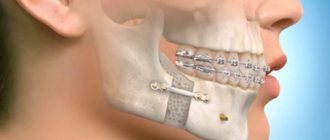
В зависимости от типа аномалии пациенту может быть показано хирургическое расширение верхнего зубного ряда, гораздо реже — нижнего, при этом часто требуется комбинированная операция на обеих челюстях. Операция по расширению верхней челюсти довольно проста: пациенту дают эндотрахеальный наркоз, после чего хирург получает доступ через ротовую полость, делая небольшой разрез под верхней губой, и, оголив тело челюсти, проводит остеотомию — распил по линии Lefort I и по срединному нёбному шву. По итогу получаются два подвижных фрагмента, которые и будет отодвигать друг от друга внутриротовой дистрактор. Он устанавливается на последнем этапе. При проведении операции на нижней челюсти дистрактор фиксируется в области зубного ряда. Коррекция случайно смещенного дистрактора или его замена не требует общего наркоза и проводится под местной анестезией.
Дистрактор, дистракционный аппарат — это механическое устройство из медицинского титана, предназначенное для постепенного, измеримого и контролируемого растягивания лицевых костей черепа.
Первые 5–7 дней после операции проходит реабилитационный период — в это время формируется кровяной сгусток и первичная костная мозоль по средней линии области остеотомии. Затем дистрактор активируется врачом — как правило, он расширяется на 1 миллиметр в день, причем пациент может сам проводить эту безболезненную процедуру. Такая скорость необходима для того, чтобы на месте распила формировалась именно костная ткань, а не соединительная. В это время необходимо тщательно соблюдать режим раскручивания аппарата, а также личную гигиену — титан следует очищать мягкой зубной щеткой.
Признаком правильно проведенной операции становится появление диастемы — щели между передними зубами. После окончания активации аппарат остается в ротовой полости еще как минимум на три месяца — время, необходимое для полного формирования расширенной челюсти пациента. Как только дистракционный аппарат удален, можно приступать к выравниванию зубов при помощи брекет-систем или ортодонтических кап. И впоследствии, если требуется, — к проведению ортогнатической операции.