Хирургическое удаление околоушной слюнной железы называется паротидэктомией. В большинстве случаев операция проводится в связи с наличием опухоли, чаще доброкачественной, околоушной слюнной железы.
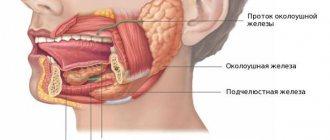
Околоушная слюнная железа и лицевой нерв — схематичный рисунок
Слюнные железы выделяют слюну в полость рта для переваривания пищи и защиты от инфекций. При удалении околоушных желёз не возникает проблем с выделением слюны — эту функцию продолжат выполнять оставшиеся слюнные железы: подчелюстная, подъязычная, многочисленные мелкие железы.
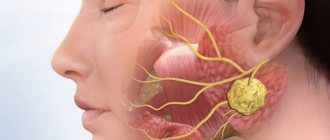
Околоушная железа пронизана нервами, венами и артериями. Нас интересует лицевой нерв.
Удаление околоушной, поднижнечелюстной железы, удаление шейных лимфатических узлов
Слюнные железы делятся на малые и большие слюнные железы. Имеются 3 пары больших слюнных желёз: околоушные слюнные железы, располагающиеся ниже и впереди от ушной раковины непосредственно под кожей, поднижнечелюстные слюнные железы и подъязычные железы, располагающиеся под слизистой оболочкой дна полости рта. Малые слюнные железы располагаются в слизистой оболочке рта, нёба, щёк и губ. Различные опухоли, камни, рецидивирующие инфекции являются наиболее распространёнными причинами операций на слюнных железах.
Симптомы
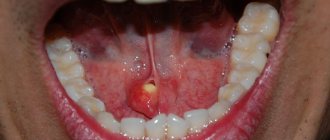
Камень, находящийся в протоке слюнной железы, закупоривает проток и препятствует выделению слюны в рот. В этом случае слюна собирается в слюнной железе, которая опухает и часто болит. В зависимости от расположения камня, боль и отёк возникает или под челюстью (поднижнечелюстная железа) или впереди ушной раковины и в области угла челюстной кости (околоушная железа). Некоторые камни могут быть удалены через рот эндоскопическим путём под местной анестезией в качестве поликлинической процедуры, но иногда необходимо удалить всю слюнную железу. Чаще всего камни встречаются в поднижнечелюстной железе.
Опухоль обычно прощупывается как узелок в слюнной железе и может вызывать отёк, боль и дисфункцию лицевого нерва. Даже доброкачественная опухоль обычно должна быть удалена.
Сиалоаденит — симптомы и лечение
Диагностические мероприятия заболеваний слюнных желез можно разделить на клинические, лабораторные и аппаратные.
Клинические методы представляют из себя сбор жалоб, анамнеза (истории болезни), а также непосредственный осмотр пациента.
В ходе расспроса выясняются жалобы пациента, уточняется время их возникновения, характер, интенсивность боли, влияние этих симптомов на качество жизни, наличие рецидивов и ремиссий, их продолжительность. Отдельно стоит остановиться на вопросах о наличии или отсутствии соматических и инфекционных заболеваний — иногда они могут являться причиной или отягчающим фактором течения сиалоаденита. Стоит уточнить, были ли подобные состояния у родителей и родственников.
В ходе клинического осмотра доктор обращает внимание на наличие отёка и асимметрии лица, размеры, консистенцию, форму и рельеф поражённой и здоровой слюнной железы. Указанные данные во многом зависят от первичности заболевания, наличия рецидивов и характера проведённого лечения или же его отсутствия. Чем больше было рецидивов, тем железа более склерозирована, что негативно влияет на её функционирование. В полости рта стоит обратить внимание на устье выводного протока, а также изучить сам выводной проток (по возможности) на наличие камней слюнных желёз и иных патологических изменений. Важно установить, имеется ли выделение слюны. Для этого проводится массаж ткани железы, после чего оценивается количество слюны, её цвет и консистенция.
Лабораторные методы диагностики обязательны при подозрении на сиалоаденит. Исследуются кровь, моча и сама слюна. В общем анализе крови можно обнаружить лейкоцитоз (повышенный уровень лейкоцитов) — первичный признак воспаления. В биохимии крови особое внимание стоит уделить показателям глюкозы крови, в моче — количеству солей. В слюне можно обнаружить большое количество лейкоцитов, содержание примесей и гноя, возможно наличие бактерий, песка. Физико-химическим показателям слюны уделяется отдельное внимание [8].
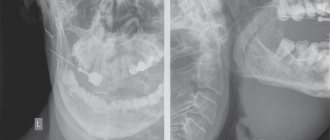
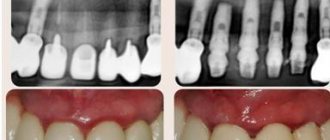
К одним из первых аппаратных методов диагностики при заболеваниях слюнных желёз можно отнести рентгенограмму железы — сиалографию. Она позволяет определить наличие камней в толще и выводном протоке железы. Позднее появилась сиалография с контрастированием, при помощи которой можно обнаружить не только камни, но и выявить сужение просвета выводного протока, наличие кист и других новообразований, препятствующих нормальному функционированию железы.
Наиболее современным методом сиалограммы является дигитальная динамическая сиалография, посредством которой удаётся исключить наложение костных компонентов челюстей, визуализировать мягкотканый компонент железы и оценить ток слюны по протоку. Помимо прочего, она в разы снижает лучевую нагрузку на пациента.
Компьютерная и магнитно-резонансная сиалотомография информативны при наличии небольших инородных тел (камней) в выводном протоке и самой железе.
Метод сиалосонографии (УЗИ) даёт достаточно полное представление о структуре железы. С его помощью можно без труда выявить склеротические изменения тканей, инородные тела, оценить их количество, плотность, размеры, а также исключить наличие новообразований.
Термосиалография даёт возможность изучить в динамике изменение температуры железы. Это позволяет оценить эффективность проводимого лечения.
Биопсия слюнной железы под УЗ-контролем — довольно распространённый метод диагностики. Он особенно эффективен при наличии полостей (кист) в толще железистой ткани [9].
В настоящее время как во всем мире, так и в России широко распространён наиболее малоинвазивный и информативный метод диагностики поражений слюнных желёз — сиалоэндоскопия. Современные аппараты помогают визуализировать не только выводные и внутрижелезистые протоки, но и протоковую систуму, вплоть до протоков 2-3 порядка, иногда даже удаётся исследовать протоки 4-5 порядков.
Наличие второго рабочего канала в корпусе эндоскопа позволяет не только визуализировать, но и проводить промывание, расширение протока, при необходимости возможен забор биопсийного материала. С помощью эндоскопа можно оценить цвет стенок выводного протока, их эластичность, обнаружить причины, затрудняющие нормальный ток слюны по протокам — камни, слизистые пробки, полипы, новообразования, участки сужения просвета протока. Также благодаря эндоскопической поддержке во время операции можно не только получить полную картину проблемы, но и устранить её с минимальным вмешательством.
Процедура удаления слюнной железы
Операция по удалению слюнной железы производится под общим наркозом. Операция по удалению околоушной железы длится от 1 до 2 часов и поднижнечелюстной железы меньше 1 часа.
Лицевой нерв проходит через околоушную железу и нижняя ветвь лицевого нерва находится в области оперативного вмешательства. Поэтому при удалении околоушной слюнной железы на время процедуры на лицо накладываются маленькие игольчатые кабели для индентификации лицевого нерва.
При операции по удалению опухоли пытаемся удалить также близлежащую ткань, но это не всегда удаётся из-за расположения лицевого нерва. Поднижнечелюстную железу удаляем обычно полностью.
Осложнения после операции
При операции по удалению околоушной железы лицевой нерв может быть задет, что иногда вызывает парез лицевого нерва, обычно его нижней ветви, в результате чего уголок рта может повиснуть. Обычно парез лицевого нерва восстанавливается в течение нескольких недель благодаря лицевым упражнениям и только в редких случаях лицевой нерв не восстанавливается.
Иногда раковая опухоль поражает лицевой нерв и тогда лицевой нерв удаляется полностью, и в этом случае паралич постоянный. Однако обычно состояние можно улучшить с помощью различных хирургических вмешательств.
После удаления околоушной слюнной железы ушная раковина обычно частично онемевает, но со временем чувствительность в какой то мере возвращается. Из-за риска обморожения ушная раковина должна быть как следует защищена от холода.
Во время операции по удалению поднижнечелюстной железы, лицевой нерв может быть задет (подвергнуться растяжению), что вызывает временную дисфункцию уголка рта, но постоянное повреждение, вызываемое этой ветвью лицевого нерва, наблюдается очень редко. Повреждение чувствительного и двигательного нерва, проходящего под этой железой встречаются крайне редко.
После операции на околоушной слюнной железе из раны может выделяться слюна, особенно во время еды. Секреция слюны безопасна и обычно заканчивается спонтанно. Операция по удалению одной слюнной железы не вызывает заметной сухости во рту.
Воспалительные процессы
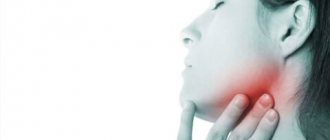
Сиалоаденит – воспаление околоушных слюнных желез – наиболее распространенная проблема, которая возникает в данной области. Воспалительный процесс, как правило, носит односторонний характер, имеет вирусное либо бактериальное происхождение. Протекает сиалоаденит околоушной СЖ как в острой, так и хронической форме.
Околоушные железы имеют дольчатую структуру, хорошо кровоснабжаются, вырабатывают треть общего суточного объема секрета
Причины развития воспалительного процесса в ОСЖ:
- перенесенные инфекционные заболевания;
- игра на духовых инструментах (усиленная нагрузка на прилегающие к ОСЖ жевательные мышцы лица);
- перенесенные операции;
- стеноз протока ОСЖ;
- повышенное артериальное давление.
Виды воспаления
Сиаладенит бывает нескольких типов (в зависимости от причины возникновения):
- острый контактный (развивается как осложнение гнойника (фурункула), локализованного рядом с ОСЖ, вторичное инфицирование);
- закупорка и воспаление протока железы частичками еды, ворсинками зубной щетки или другим чужеродным телом;
- эпидемический паротит (узнать это заболевание можно по характерной припухлости щек и шеи);
- острый лимфогенный (воспаляются не только сами околоушные железы, но и лимфатические узлы, а также подкожная жировая клетчатка);
- хронический интерстициальный (осложнение перенесенного хирургического вмешательства либо перенесенных инфекций);
- паренхиматозный (протекает в хронической форме, причина – киста в ОСЖ).
Паротит
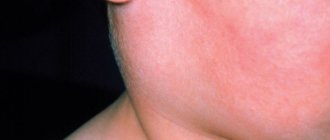
Симптомы этой разновидности воспаления наиболее яркие. Патологический процесс поражает одну или сразу обе ОСЖ, приводит к снижению количества синтезируемого секрета, сухости во рту и проблемам с пищеварением. Группа риска – дети 3–10 лет со сниженным иммунитетом. Паротитом чаще всего болеют в холодное время года (особенно после перенесенных инфекционных либо вирусных недугов).
Паротиту больше всего подвержены дети в возрасте от 3 до 10 лет
Классические признаки паротита:
- интенсивная боль в одной (обеих) околоушных слюнных железах;
- лихорадочное состояние (озноб, резкий скачок температуры тела);
- отечность лица;
- сухость во рту;
- слюна становится мутной и густой;
- во рту появляется неприятный гнилостный привкус, может выделяться гной;
- жевание, глотание затруднено и болезненно;
- снижение аппетита;
- мышцы шеи напряжены, болезненны при пальпации, боль отдает в ухо, висок, нос.
Легкая форма паротита может протекать практически бессимптомно. Пораженная железа незначительно увеличивается в размерах, может быть болезненной при пальпации. Воспаление средней тяжести начинается с повышения температуры тела, которому сопутствуют общая слабость, сильные головные боли. Эта форма заболевания, как правило, поражает обе железы – они отекают, становятся большими, крайне болезненными.
Слюноотделение резко снижается, слизистая рта гиперемирована. Надавливание на железу чаще всего приводит к выделению гноя. Потеря аппетита, озноб, лихорадка – классические признаки тяжелой формы паротита. Область желез, вся шея, лицо отечны. Слуховой проход сужается, глотательная функция нарушена.
Увеличение размера, отечность, болезненность при надавливании – главные признаки воспаления ОСЖ (сиалоаденита)
Важно! Тревожным сигналом считается появление участка эрозии на коже над железой, через который выделяются омертвевшие клетки ОСЖ и гнойный экссудат. Гангренозная (тяжелая) форма паротита при отсутствии лечения может обернуться сепсисом (заражением крови). Тактика лечение паротита зависит от степени тяжести заболевания и возраста пациента. Как правило, больному показан постельный режим, системная и местная медикаментозная терапия.
Синдром Шегрена
Примечательно, что сиалоаденит околоушной слюнной железы может иметь и аутоиммунное происхождение – развиваться вследствие патологической выработки клеток-антител самим организмом. Аутоиммунное воспаление ОСЖ получило название синдрома Шегрена. Основными провокаторами развития этой патологии являются генетическая предрасположенность и вирусные инфекции. При попадании вируса в железистую ткань «местные» клетки разрушаются из-за повышенного синтеза лимфоидных клеток.
Лечение аутоиммунного воспаления исключительно симптоматическое.
Принципы лечения сиалоаденита
Легкая и средняя форма воспалительного процесса – показания к постельному режиму. Симптоматическое лечение сиалоаденита предполагает применение жаропонижающих, обезболивающих препаратов, а также сухих согревающих компрессов (последняя мера при условии, что температура тела пациента не поднялась выше отметки 37,2 градуса). Плеоморфная аденома – распространенное доброкачественное образование ОСЖ – показание к оперативному вмешательству.
Очень важно соблюдать питьевой режим (не менее 2,5 л воды в сутки), так как воспалительный процесс в ОСЖ приводит к снижению выработки секрета, сухости во рту и проблемам с пищеварением. Кроме этого, больной сиалоаденитом должен соблюдать так называемую слюногонную диету – употреблять в пищу кисломолочные продукты, клетчатку (овощи, фрукты). Для снижения нагрузки на жевательные мышцы и облегчения переваривания всю еду рекомендуется предварительно перетирать в блендере (кухонном комбайне).
Тщательная гигиена ротовой полости – важное условие скорейшего выздоровления пациентов с сиалоаденитом. Помимо привычной двухразовой чистки зубов, рекомендуется полоскать рот содовым раствором (1 ч. л. порошка на стакан теплой кипяченой воды) после каждого приема пищи. Исходя из причины развития воспаления, больному показана антибиотикотерапия либо прием противовирусных препаратов. Тяжелые формы сиалоаденита лечатся исключительно в условиях стационара (в том числе, хирургическим методом).
Лечение сиалоаденита комплексное, предполагает прием жаропонижающих, обезболивающих препаратов, антибиотикотерапию, применение сухих компрессов
Возможные осложнения воспаления ОСЖ
При отсутствии своевременного лечения сиалоаденита болезнь может обернуться:
- прорывом гнойника в слуховой проход (при гнойной форме воспаления);
- расплавлению стенок крупных сосудов с последующим кровотечением;
- околоушному гипергидрозу (усиленной работе «местных» потовых желез);
- нагноению, отечности окружающих мягких тканей;
- закупоркой слюнного протока, формированию свищей.
Примечательно, что паротит может обернуться атрофией яичек у мужчин (то есть, бесплодием).
Удаление шейных лимфатических узлов ( шейная диссекция)
При удалении злокачественной опухоли слюнной железы обычно удаляются шейные лимфатические узлы, производится так называемая шейная диссекция. Лимфатический узел, как правило, небольшой, окружён капсулой, бобовидной формы, и через него течёт лимфатическая жидкость. На шее имеется большое количество лимфатических узлов.
Первые метастазы рака слюнной железы обнаруживаются обычно в шейных лимфатических узлах и поэтому считают что их удаление является необходимым в случае рака. Обычно операция по удалению слюнной железы, при которой также делается шейная диссекция, длится на 1-2 часа дольше.
Подчелюстная железа
Удаление поджелудочной железы является важной хирургической процедурой. Это одна из двух наиболее крупных слюнных желез в организме человека, другая — околоушная железа. Наиболее распространенная причина удаления железы связана с рецидивирующими инфекциями и / или завалами, которые вызывают отёк (хронический сиалолитиаз). Другая причина — наличие аномальной массы, содержащейся в железе (доброкачественная или злокачественная).
Поджелудочная железа и воспаление железистых протоков являются причинами набухания и как следствие боли и дискомфорта. Когда происходит блокировка, происходит обратный поток, в результате чего слюна накапливается за окклюзией. Когда это происходит, слюнные железы раздуваются по размеру. Со временем (например, между приемами пищи) организм возобновляет производство слюны, и слюна сжимается вперед и назад до следующей еды, которая активирует железу и вырабатывает больше слюны, что приводит к развитие отека.
Начальное (хирургическое) лечение заключается в следующем:
Применяйте горячие компрессы в расширенной области рта два-три раза в день. После применения теплого компресса сделайте очень мягкий (ортогональный) массаж в опухших областях.
Перемешайте сухие и кислые конфеты. Такие конфеты стимулируют выработку слюны.
Увеличьте потребление воды до двух литров в день. Старайтесь избегать употребления кофеина, поскольку он действует как мочегонное средство и может обезвоживать организм.
Железа может заразиться, а может и нет. Если есть воспаление, ваш врач назначит антибиотик обычно в течение 3-недельного периода. Используйте антибиотик, как указано, и заполните полную программу, даже если симптомы отступают.
В течение 3-4 недель, железа медленно получает свою нормальную форму. Если вышеуказанные меры предосторожности не помогают, хирургическое удаление является следующим шагом.
Если есть ненормальная масса, она может не измениться по размеру или даже исчезнуть. В отличие от закупорки, опухоль из-за массы не изменяется в зависимости от потребления пищи. Большинство масс, выращенных в подчелюстной железе, вызваны доброкачественными опухолями, такими как афтома или опухоль Вартина. Эти опухоли обычно безболезненны и легко перемещаются при пальпации. Даже если они доброкачественны, опухоли должны быть удалены, потому что они не будут лечить себя сами и будут продолжать расти со временем, вызывая искажение лица. Обычно после десятилетий эти доброкачественные опухоли также могут развиваться в рак (карцинома в плевральной аденоме).
К сожалению, некоторые массы могут быть раковыми и включать мукоэпидермоидную карциному, базально-клеточную карциному и метастазы от рака кожи (наиболее распространена плоскоклеточная карцинома). Если есть боль, онемение над подбородком или зубами, языком или ртом, или паралич лица, вероятность того, что масса является злокачественной, увеличивается.
Как правило, подчелюстное массовое тестирование включает в себя компьютерную томографию, а также пункцию тонкой иглой (FNA) из самой массы. Получение FNA полезно для определения степени хирургического удаления. При обнаружении злокачественности требуется более обширная хирургическая процедура, включая полное удаление железы, а также окружающих лимфатических узлов (лимфатическая очистка).
Общее беспокойство пациентов относительно хирургии заключается в том, повлияет ли это на производство их слюны. Ответ НЕТ.
Сиалолитотомия
В тех случаях, когда есть камень в протоке подчелюстной железы, есть вариант, который вы можете попробовать перед удалением всей железы, — это процедура, называемая салиототомией. По сути, можно удалить только сам камень. Если камень находится вблизи ротового отверстия, то эту процедуру можно выполнить в местной анестезиологической клинике.
Если камень находится на расстоянии более 1,5 см от отверстия в канале, процедура должна выполняться в операционной, под общей анестезией. В этом случае обычно маленький катетер остается на месте, чтобы препятствовать закрытию просвета от рубцовой ткани и удаляется примерно через 5 дней.
Опасности этого процесса включают инфекцию и кровотечение. Редким риском этого процесса является развитие рубцовой ткани канала, что приводит к рецидивирующему отеку железы. Существует также небольшой риск онемения во рту.
Удаление подчелюстных желез
В случаях, когда салиототомия не может использоваться в качестве варианта или если существует реальная масса, следует удалить всю железу. Это достигается за счет сокращения примерно 3 см. под телом нижней челюсти длиной около 4-5 см. Анатомически, сальник готовят путем тщательного лигирования больших сосудов и предотвращения повреждения нервов. Порок обнаруживается и его лигируют. Разрез закрывают пластиковым швом. Весь процесс занимает около 1-2 часов.
В зависимости от того, как проходит хирургия и насколько здоровым является пациент, он может покинуть клинику в тот же день или на следующий день. Хирургический дренаж обычно удаляют в течение 24 часов и швы через 5-7 дней после операции. Боль после операции минимальна, и в большинстве случаев людям даже не нужны болеутоляющие средства. Пациенты могут есть по своему усмотрению, но любое упражнение или поднятие тяжестей запрещено в первые 1-2 недели после операции.
Хирургический риски включают в себя кровотечение и инфекцию. Однако редкие риски субъядерной абляции включают постоянный паралич губ, постоянный паралич языка и онемение в нижней части ротового отверстия.
Почему это происходит? Потому что нервы, которые идут на обод, язык и гортань, проходят через подглазу и подвергаются риску травмы.
Иногда может быть временное повреждение нервов, и их функция может возвращаться со временем (недели или месяцы), но в некоторых случаях она, возможно, никогда не вернется. Использование радиоволновой диатермии для проведения сосудистого лигирования и мониторинга на базальной нервной проводимости с нейростимулятором значительно снижает внутриоперационный и послеоперационный риск.
Эндоскопическая сальниоскопия
Эндоскопия поджелудочной железы выполняется путем интроспекции, приводящей к минимальным (если есть) разрезам в области рта или горла.
Если у вас имеются проблемы с субчелюстной железой, обратитесь в нашу клинику, чтобы назначить встречу.