20.07.2018
Автор статьи — Дахно Л.А.кандидат медицинских наук, врач стоматолог-хирург, врач рентгенолог.
Посттравматическая невропатия системы тройничного нерва – это сенсорные нарушения с или без невропатической боли, часто приводящие к функциональным и психологическим последствиям.
Тройничный нерв — самый большой сенсорный нерв в организме и именно он ответственный за орофациальную область. Ятрогенные травмы тройничного нерва (trigeminalnerveinjuries -TNI) приводят к боли у 70% пациентов, что в свою очередь приводит к функциональным нарушениям речи, питания, поцелуев, бритья, нанесения макияжа, чистки зубов и т.д., а значит существует негативное влияние на самооценку, качество жизни и психологию пациента.
Нужно понимать, что после повреждения тройничного нерва полное выздоровление происходит редко, за исключением случаев незначительной травмы, поэтому очень важно сохранить доверительные отношения между стоматологом и пациентом и не давать ложных заверений о полном выздоровлении.
Повреждение нерва может возникать во время проведения любых стоматологических манипуляций: инъекций местной анестезии, удаления зуба мудрости, эндодонтического лечения, а также на всех этапах имплантации — от введения анестетика и подготовки ложа имплантата до внедрения имплантата, аугментации кости и/или отека мягких тканей после операции.
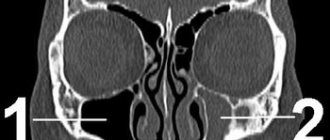
Рис. 1 Клинический случай. На изображениях компьютерной томографии КЛКТ визуализируются фрагменты силера, которые непосредственно прилежат к просвету нижнечелюстного канала в области ментального отверстия. Жалобы пациента на парестезию и болезненные ощущения от прикосновений и ветра в области подбородка и нижней губы слева, которые появились после эндодонтического лечения 34 зуба. Через 6 месяцев — парез (двигательное нарушение) левой половины нижней губы, что привело к невозможности полноценного питья и еды (пациентка удерживает губу пальцами во время приёма пищи во избежание выпадения пищи и жидкости изо рта) и, как следствие, стрессовое расстройство сопровождающееся беспокойством, страхом и приступами гнева.
Рис 2. Выведение силера в нижнечелюстной канал в результате отсутствия апикального упора
Что касается имплантации — боль во время препарирования кости пилотным сверлом может быть показателем близости нерва и, если это не учесть немедленно (принять решение о внедрении более короткого имплантата), можно получить постоянное повреждение нерва.
Повреждение нерва во время имплантации связано прежде всего с предоперационными факторами, включая плохое предоперационное планирование, что приводит к неточным измерениям и неверному выбору места имплантации и типа имплантата (диаметр и длина).
Рис 3а. Ошибка планирования.
Рис 3б. Неверный выбор длины имплантатов.
Рис 3-а,б. Изображения КЛКТ двух клинических случаев демонстрируют повреждение нерва связанное с имплантацией. Имплантаты внедрены непосредственно в канал нижнего альвеолярного нерва, что связано с ошибками предоперационного планирования.
Привычка тщательно планировать имплантацию на основе данных компьютерной томографии, проводить имплантацию под инфильтрационной анестезией с помощью хирургических шаблонов, делать интраоперационный рентгенконтроль и использовать стоперы сверла (ограничители сверления) может свести к минимуму возможную травму нерва во время имплантации.
Любые повреждения (проникновение или компрессия), а также кровоизлияния в нижнечелюстной канал приводят к острой и часто тяжелой интраоперационной боли невралгического типа и крайне важно, чтобы врач использовал соответствующий протокол инфильтрационной местной анестезии для того, чтобы пациент мог указать на близость хирургических инструментов к нижнечелюстному каналу.
Поскольку имплантация – это хирургия выбора, травму нерва, которая приводит к потенциально необратимым последствиям даже после повторного хирургического вмешательства (извлечение имплантата) можно всегда избежать.
Физиологические последствия повреждения сенсорного нерва являются немедленными и часто необратимыми. Нижний альвеолярный нерв проходит в костном канале, который может подвергнуться компрессии и повреждению ишемического типа. Сжатие периферических сенсорных нервов в течение 6 часов может вызвать атрофию нервных волокон.
Ишемия сама по себе даже без прямого повреждения нерва вызовет достаточное воспаление и повреждение нерва, которое может привести к постоянному поражению нерва.
Рис 4. Сагиттальные срезы КЛКТ демонстрируют допустимое соотношение имплантанта с просветом канала нижнего альвеолярного нерва, однако клиническая картина соответствует ишемии, которая вызвала боль и парестезию. В течении первых суток принято клиническое решение об удалении имплантата и назначении медикаментозного лечения.
Через три месяца после травмы нижнего альвеолярного нерва произойдут уже постоянные изменения нервной системы как центральные так и периферические, которые вряд ли будут поддаваться хирургическому лечению или реагировать на медикаментозное лечение и периферические вмешательства.
Когда возникает повреждение нерва, клиницист должен уметь распознавать тип и степень травмы, обеспечить наиболее подходящую послеоперационную помощь и уметь дать рекомендации.
Виды повреждений нервов:
— полная или частичная резекция нерва (перерезание),
— компрессия, разможжение, растяжение, ущемление, тепловые и ишемические повреждения.
Суммарный сенсорный дефицит может варьироваться от незначительной потери чувствительности до постоянной, тяжелой и изнурительной болевой дисфункции, но чаще всего сочетается анестезия, парестезия (безболезненное измененное ощущение), дизестезия (неудобное измененное ощущение) и невропатическая боль.
В настоящее время не существует у стоматолога стандартизированного протокола для диагностики и лечения повреждений нервов после имплантации.
Мы попробуем заполнить этот пробел.
Что такое повреждение нижнечелюстного нерва
Под этим понятием стоматологи подразумевают травму одного из нервов:
- подбородочного;
- язычного;
- альвеолярного.
Среди видов травм различают растяжение, компрессию, размозжение и разрыв — частичный или полный. Причиной растяжения становится длительная ретракция слизистонадкостничного лоскута, которую создаёт имплант большей, чем нужно, длины. Причиной размозжения и компрессии являются травмы иглой во время введения анестезии. Разрыв происходит в двух случаях: при разрезании слизистой или во время подготовки отверстия для импланта.
Противопоказания
Стоматолог откажет в проведении депульпации, если:
- в анамнезе стоит диагноз ОРВИ, ангина, грипп;
- диагностированы стоматит, острый лейкоз, гепатит инфекционного происхождения.
Противопоказанием к проведению манипуляции служат заболевания сердца в стадии обострения и воспалительные патологии ротовой полости.
Помните: женщинам на 1 и 3 триместре беременности удалять нерв нельзя! Это связано с возможными психо-эмоциональными всплесками и (при отсутствии обезболивания) болезненностью процедуры. Анестезия в эти периоды — нежелательна.
Причины и профилактика травм нижнечелюстного нерва
Единственной причиной такого повреждения считаются врачебные ошибки. Поскольку при подготовке к имплантации производятся рентгеновские снимки челюсти, которые врач должен тщательно изучить, чтобы при выборе импланта и места для него — не травмировать нерв, то травмы вызваны его непрофессионализмом или халатностью.
Повреждение нижнечелюстного нерва чаще всего возникает при:
- неправильном введении анестезии — травма иглой;
- выборе слишком длинного имплантата;
- повреждении инструментом — при подготовке места для имплантата.
Единственный способ избежать такой травмы для врача — ответственно подойти к этапу подготовки к операции, тщательно изучив состояние и устройство челюсти своего пациента. Единственный способ профилактики для пациента — выбирать проверенную клинику и высококвалифицированного врача. Специалисты клиники Имплантмастер сумели уменьшить количество травм такого рода до 2%, поскольку внимательно изучают трёхмерные снимки челюсти человека перед началом имплантации, и могут правильно оценить состояние костной ткани, местонахождения нервов и сосудов, и подобрать оптимальный размер импланта.
Этапы удаления
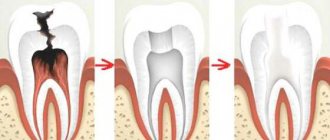
Депульпация — стоматологическая операция, которая проводится поэтапно:
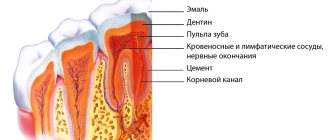
- Обследование и диагностика. Часто применяется рентгенография. Данный метод исследования помогает определить жизнеспособность нервных окончаний, длину и направление веток каналов.
- Обезболивание. Анестезия предпочтительно используется местная, но иногда по медпоказаниям или предпочтению пациента вводится общий наркоз.
- Изоляция зуба с помощью коффердама (специальной латексной пленочки). Это поможет предотвратить попадание инфекции в открытую полость канала.
- Депульпация. После удаления разрушенного слоя эмали и дентина вскрывается пульпарная камера. Содержимое удаляется с применением пульпоэкстрактора.
- Пломбирование корневых каналов с помощью гуттаперчи.
- Установление временной или постоянной пломбы.
- Повторная рентгенография с целью обнаружения пустот в канале и перепроверки точности установки пломбировочного материала.
Такой процесс депульпации применяется к премолярам и молярам, кроме восьмерки. Удаления нерва в зубе мудрости — более сложная процедура. Расположение зуба не всегда позволяет качественно запломбировать каналы.
Осложнения после операции
Главными причинами осложнений являются усталость, непрофессионализм стоматолога, некачественное оборудование.
Осложнением с эстетической стороны является изменение оттенка коронки зуба. Ее цвет зависит от используемого материала для приготовления пломбы.
Уход после удаления
Важно четко следовать рекомендациям стоматолога и выполнять все его указания:
- отсутствие стресса на протяжении 2-3 часов после депульпации;
- запрещено употреблять пищу и пить напитки 4-5 часов;
- примерно несколько дней не рекомендуется жевать на сторону, где расположен пломбированный зуб;
- обязательно полоскать и принимать медпрепараты, назначенные врачом.
Наша команда врачей
Челюстно-лицевой хирург, Имплантолог
Бочаров Максим Викторович
Стаж: 11 лет
Стоматолог-хирург, Имплантолог
Чернов Дмитрий Анатольевич
Стаж: 29 лет
Ортопед, Нейромышечный стоматолог
Степанов Андрей Васильевич
Стаж: 22 года
Эндодонтист, Терапевт
Скалет Яна Александровна
Стаж: 22 года
Стоматолог-ортопед
Цой Сергей Константинович
Стаж: 19 лет
Стоматолог-ортодонт
Еникеева Анна Станиславовна
Стаж: 3 года
Фармакологическая терапия в острой фазе (первые 30 часов) и промежуточной фазе (до 4-8 недель)
Фармакологическое лечение острых травм нервных волокон включает использование кортикостероидов и нестероидных противовоспалительных препаратов.
- Глюкокортикостероиды – доказано, что адренокортикотропный гормон ингибирует прорастание центральных аксонов, уменьшает эктопические разряды в поврежденных сенсорных аксонах и предотвращает образование невромы. Seo K. et al.: Efficacy of steroid treatment for sensory impairment after orthognathic surgery. J Oral Maxillofac Surg 2004;62: 1193-1201. Препарат выбора — Дексаметазон — 8-12 мг/сутки в течение одной недели – дексаметазон не только минимизирует невропатию после травмы нерва при введении в высоких дозах в течение одной недели после травмы, но и особенно рекомендуется в связи с его существенным противовоспалительным эффектом по сравнению с другими кортикостероидами. Рекомендация — после травмы тройничного нерва назначать в течение 5-7 дней снижающуюся дозу дексаметазона (от высокой к низкой). Galloway EB, Jensen RL, Dailey AT, Thompson BG, Shelton C. Role of topical steroids in reducing dysfunction after nerve injury. The Laryngoscope 2000;110(10):1907-10. Kraut RA, Chanal O. Management of patients with trigeminal nerve injuries after mandibular implant placement. J Am Dent Assoc 2002;133: 1351-1354.
- Нестероидные противовоспалительные препараты (НПВП) — являются наилучшими ингибиторами синтеза простагландинов из поврежденных периферических нервных окончаний. Простагландины, высвобождаемые в результате повреждения периферических нервов, сенсибилизируют периферические ноцицепторные волокна и центральные нейроны. Muller HW, Stoll G. Nerve injury and regeneration: basic insights and therapeutic interventions. Cun Opin Neurol 1998;11: 557-559. Таким образом поддержание в крови терапевтического уровня НПВП в качестве дополнения к кортикостероидам в течение 1-3 недель после травмы очень полезно в период острой и промежуточной фазе восстановления тройничного нерва. Поскольку любое изменение чувствительности может быть вызвано воспалительной реакцией, послеоперационный курс лечения стероидами с последующим назначением высокой дозы нестероидных противовоспалительных препаратов назначается как можно раньше после любого повреждения нерва. Препарат выбора — Ибупрофен — 600 — 800 мг три раза в день в течение трех недель (после завершения применения дексаметазона!). При необходимости через две-три недели после травмы, на основании повторного нейросенсорного обследования, доктор может назначить дополнительные три недели приёма НПВП, если нет никаких признаков нарушений ЖКТ.
- Дополнительные фармакологические средства — антидепрессанты, противосудорожные, антисимпатомиметические препараты и др. С этими видами фармакологического лечения следует соблюдать осторожность, так как они должны назначаться и наблюдаться врачом, который знаком с побочными эффектами этих препаратов и имеет опыт лечения повреждений нервов.
- Поддерживающие фармакологические средства:— Нейрорубин-Форте Лактаб — одна таблетка два раза в день в течение 4-х недель — содержит высокие дозы витаминов В1, В6, В12, которые играют важную роль в обеспечении оптимального обмена веществ в нервных клетках. В высоких дозах — оказывает слабое обезболивающее действие; — Нуклео Цмф Форте — одна таблетка два раза в день в течение 20 дней — Цитидин-5-монофосфат принимает участие в синтезе комплекса липидов, которые формируют сфингомиелин мембраны как основного компонента миелиновой оболочки; — миогимнастика.
Симптомы и стадии повреждения
Симптоматика, по которой можно узнать это осложнение, следующая:
- онемение частей головы — языка, губ, подбородка, щек и др.;
- прикусывание губ и языка;
- поперхивание во время приёма пищи или питья;
- обильное слюноотделение.
Всё это создаёт пациенту ряд неудобств: затрудняет приём пищи и разговор, нарушает мимику, а также мешает бриться мужчинам, а женщинам — накладывать макияж. Степень серьёзности данной травмы определяется её степенью: незначительная проходит сама по себе или при помощи медикаментозного лечения, сильная — приводит к необратимым процессам дистрофии нерва и является не излечимой. Повреждение нижнечелюстного нерва, симптомы которого наблюдает у себя пациент, требуют немедленного обращения к врачу — только специалист сможет определить его степень и оказать своевременную помощь.
Стоматологи различают следующие стадии данного осложнения имплантации:
- незначительное — невропраксия;
- более сильное, но частичное повреждение — аксонотмезис;
- серьёзна травма, которая приводит к полной потере чувствительности — невротмезис.
Лучевая диагностика
Безусловно КЛКТ области ретинированного зуба дает наиболее полную трехмерную картину положение нерва и зуба. Здесь важно отметить, что любое такое исследование должно быть подкреплено письменным описанием врача рентгенолога. В этом случае у врача хирурга есть юридическая защита на случай возникновения конфликтной ситуации и судебного иска. В описании необходимо прописывать вероятность такой травмы: “корень зуба прилежит к стенке нижнечелюстного канала”, “не исключено повреждение СНП при удалении зуба”, “выявлено сужение канала на уровне ретинированного зуба”. ОПТГ — является более устаревшим методом исследования, на снимке не всегда возможно оценить расположение нижнечелюстного канала особенно в щечно-язычном аспекте. Однако этот классический метод диагности все еще широко применяется. Рентгенологическим признаком контактного расположения нерва и зуба является следующие критерии: отсутствие кортикальной пластинки нижнечелюстного на уровне ретинированного зуба, сужение просвета нижнечелюстного канала на уровне зуба (рис. 3,4). С практической точки зрения КЛКТ не дает существенных преимуществ и не снижает риск развития парестезии при удалении ретинированного зуба, так как процесс удаления не проходит с компьютерной навигацией.
Профилактика осложнения. До операции удаления ретинированного зуба необходимо информировать пациента о возможных рисках повреждения нижнего альвеолярного нерва. Важно донести пациенту, что сроки восстановления чувствительности нижней губы зависят от множества факторов и указать точное время восстановления невозможно. Пациента надо информировать по каким показаниям ему удаляется зуб, важно иметь письменное описание положения зуба рентгенологом и письменное заключение врача-ортодонта. Все эти данные необходимо прикрепить к медицинской карте больного и только после ознакомления и подписания добровольного медицинского вмешательства можно приступить к работе с больным.
Рис. 3. Сужение просвета нижнечелюстного канала на ОПТГ — признак анатомической близости корня зуба и нижнего альвеолярного нерва.
Рис. 4. Затемнение кортикального рисунка нижнечелюстного канала на ОПТГ — признак анатомической близости корня зуба и нижнего альвеолярного нерва. После удаления зуба в ране был виден открыто расположенный сосудисто нервный пучок.
Техника удаления ретинированного зуба подразумевает наличие достаточного освещения и хорошей визуализации операционного поля. Необходимо проводить широкое раскрытие раны со скелетированным альвеолярной части на уровне второго моляра и ретромолярной ямки и частично ветви. Малый доступ существенно затрудняет обзор раны. В большинстве случаев удаление зуба начинают с освобождения коронки от прилежащей кости, затем бормашиной распиливают зуб по границе дентино-эмалевого соединения. После удаления коронки, зуба проводят работу с корнями. По форме полости зуба и положению устьев определяют бифуркацию корней, проводят разделение корней бормашиной. При удалении однокорневого третьего моляра проводят расширение лунки в противоположной от положения нерва стороне (в большинстве случаев со щечной стороны). Люксацию корней элеватором необходимо проводить без сильного давления, потому что перелом корня в апикальной трети с его последующим доудалением повышает риск травмы нерва. В некоторых случаях целесообразно оставить корень зуба в ране как “инородное тело” с целью профилактики травмы нерва. Фрагмент корня не осложняет заживление раны, так как зуб не имеет апикальной инфекции. Важно при этом информировать пациента, что корень зуба “необходимо оставить” с целью сохранения целостности окружающих структур. За рубежом существует общепринятая методика профилактики травмы нерва при удалении зуба — коронаэктомия, при которой удаляют только коронковую часть зуба. По факту это удаление можно считать неполным. Корень ретинированного зуба со временем перемещается коронарно, между зубом и нижнечелюстным каналом формируется костная ткань. Вторым этапом проводят удаление корней зуба. Данная методика не прописана в отечественных стандартах лечения перикоронита и не описана в национальном руководстве, поэтому ее нельзя рекомендовать к применению в РФ.
Восстановление и лечение
В первом случае на самостоятельное восстановление уходит примерно 1 месяц, помощь врачей не нужна, поскольку нет анатомического повреждения. Симптомы второго проявляются спустя время — обычно 6-8 недель, поэтому восстановление может быть болезненным и неполным: на него потребуется более 2 месяцев. При третьей стадии повреждения нижнечелюстного нерва — лечение даёт результат только в начале и производится хирургическим путём, поскольку речь идёт о дегенерации с нарушении целостности. Потеря чувствительности, которая наблюдается у пациента более 3 месяцев — говорит о высокой вероятности ей потери навсегда. Повреждение нижнечелюстного нерва, последствия которого — отсутствие чувствительности нерва в течение года, приводят к необратимым изменениям. Уберечь от таких неприятных травм пациента сможет только профессионализм и ответственность врача, которые гарантируют специалисты нашей клиники Имплантмастер.
Автор:
Новости
нижнечелюстного канола
Травма нерва нижнечелюстного канала
При имплантации нижней челюсти можетпроизойти следующее осложнение:
Перфорация нижнечелюстного канала находится на втором месте по частоте возникновения после перфорации дна верхнечелюстного синуса при использовании дентальной имплантации. По данным литературы среди ряда факторов «неуспеха» в имплантологии, то есть возникновения «осложнений» травма нижнечелюстного нерва составляет от 20 до 30%. Учитывая тот факт, что зубопротезирование на имплантатах получило широкое распространение, пациент надеется и требует высокого качества такого вида лечения. Понимание механизма развития осложнений, связанных с механическим сдавлением нижнеальвеолярного нерва, позволяет сделать вывод о необходимости раннего применения любых методов лечения. Отсюда — профилактика возможных осложнений приобретает особую актуальность и все больше становится предметом озабоченности имплантологов. Поэтому целью нашего исследования явилось определение тактики врача после возникновения явлений парестезии при имплантации бокового отдела нижней челюсти. Материалы и методы. Были выбраны пациенты – 16 человек, которые в послеоперационном периоде жаловались на нарушение чувствительности в коже подбородочной области, нижней губе и фронтальной группе зубов после проведения операции по установке имплантатов. Возраст пациентов от 26 до 69 лет. При осмотре у всех пациентов выявлена зона отсутствия тактильной, болевой и температурной чувствительности. По данным компьютерной томографии было выявлено прилежание имплантатов к нижнечелюстному каналу или перфорация верхней стенки нижнечелюстного канала (фото 1, 2).
| фото 1. Перфорация стенки канала. | фото 2. Сдавление нерва имплантатом. |
Результаты и их обсуждение. При атрофии альвеолярной высоты нижнечелюстной канал расположен в 5-7мм от гребня альвеолярного отростка (рис.3). Операция установки винтовых имплантатов в таком участке чревата перфорацией или компрессией нижнечелюстного нерва. Внутри канала проходит артерия и нижнечелюстной нерв. Перфорация стенки канала сопровождается артериальным кровотечением, которое удается остановить тугой тампонадой или введением в костную рану гемостатической губки. Установленный имплантат в данном месте создает прецедент компрессии нерва за счет образования внутриканальной гематомы (рис.4, 5). Проведенное комплексное консервативное лечение, независимо от препаратов и длительности, ни у одного пациента не имело эффекта. Облегчение состояния отмечалось после удаления имплантата, и чем раньше удаляли имплантат, тем раньше исчезали явления дискомфорта. Выжидательная тактика оказалась ошибочной. При локализации верхушки имплантата в 1-2мм от верхней стенки канала сохранялась тактильная чувствительность при снижении болевой и температурной. Восстановление чувствительности после удаления имплантата происходило в сроки от 5 до 8 недель, если имплантат удален не позже 10 дней при наступлении парестезии. Нижнечелюстной нерв обладает высоким регенераторным потенциалом, но в случае нарушения правил препаровки костной ткани при атрофии челюсти неизбежна резекция нерва, что ведет к стойкой парестезии. В тех случаях, когда мы занимали ошибочную выжидательную тактику, в нерве возникали серьезные дегенеративные изменения, что проявляется в стойкой потере чувствительности.
| фото 3. Локализация канала при атрофии высоты. | фото 4. Повреждение канала режущим инструментом приводит к образованию внутриканальной гематомы, несмотря на удовлетворительную установку имплантата. | фото 5. Внутриканальная гематома. |
Выводы.
Длительное безуспешное консервативное лечение пациентов при наличии выраженного нарушения функции нерва позволяет сделать вывод, что без удаления имплантата ликвидировать парестезию невозможно. В сомнительных случаях необходимо уточнять локализацию имплантата с помощью компьютерной томографии. При подтвержденной локализации имплантата в просвете канала необходимо удалять имплантат в максимально короткий срок.
www.alphadentural.ru ссылка на первоисточник.