В хирургической стоматологии одной из наиболее распространенных патологий считается остеомиелит челюсти — гнойно-некротический патологический процесс, поражающий костную ткань верхней или нижней челюсти. Это серьезная болезнь, которая без своевременного лечения способна привести к тяжелым последствиям. В группе риска находятся молодые мужчины до 40 лет.
Почему развивается это заболевание, как вовремя его распознать и в чем заключается лечение – рассмотрим подробнее в нашей статье.
Из-за чего возникает заболевание
Главный виновник недуга – патогенные микроорганизмы. Преимущественно это стрептококки и анаэробные бактерии, которые присутствуют в ротовой полости человека. Именно они запускают инфекционный процесс, который поражает челюсть. Но как болезнетворные бактерии попадают именно в костную ткань? Существует несколько способов:
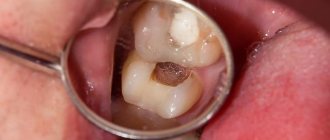
- Запущенный кариозный процесс, который разрушил твердые ткани зуба и добрался до пульпы.
- Травма зуба – трещина, дефект пломбы, надлом. Но не каждое механическое повреждение станет очагом инфекции. Повреждение должно быть серьезным и глубоким. Сюда также относится перелом челюсти. Но в этом случае обычно причиной воспаления становится стафилококковая инфекция.
- Хронический инфекционный очаг в другом органе. Вредоносные бактерии способны пробраться к челюсти по лимфатическим узлам или кровеносным сосудам из близлежащего органа (ухо, горло, нос).
Чаще всего заболевание диагностируется на нижней челюсти, так как зубы нижнего ряда больше подвержены кариесу и различным травматическим воздействиям.
Риск развития остеомиелита возрастает при наличии иммунодефицитного состояния, а также заболеваний кровеносной системы. Это связано с тем, что у человека с такими патологиями плохо заживают раны, а организм не в состоянии противостоять инфекциям.
К другим провоцирующим болезнь факторам относят:
- курение;
- злоупотребление алкоголем;
- диабет;
- голодание или плохое питание;
- сифилис;
- курсы химиотерапии.
Если острое развитие болезни не вылечить до конца, то развивается хронический остеомиелит челюсти. Он тяжелее поддается консервативной терапии, а также чаще приводит к осложнениям.
Острый одонтогенный остеомиелит
Развитие инфекционного поражения челюсти чаще всего протекает в острой форме. Клиническая картина при остром остеомиелите челюсти выраженная, поэтому лечение, как правило, начинается своевременно.
Различают три вида острой стадии остеомиелита челюсти.
- Токсическая. Организм больного испытывает сильную интоксикацию из-за активности инфекции. Симптомы возникают внезапно без каких-либо предвестников заболевания. течение болезни тяжелое.
- Септикопиемический. Признаки остеомиелита выражены, но состояние больного стабильное. При отсутствие лечения симптоматика расширяется и становится более интенсивной.
- Местная. Легкая форма воспаления, при которой ткани поражаются локально (чаще в области лунки зуба).
Если не проводить лечение острого одонтогенного остеомиелита челюсти возможно развитие гнойного процесса, абсцессов и других осложнений
Классификация патологии
В зависимости от способа инфекционного заражения, выделяют следующие виды:
- Гематогенный – бактерии распространяются по кровеносной системе из других инфекционных очагов. Такой путь характерен для вторичного остеомиелита верхней челюсти, который развивается на фоне другого заболевания. Это может быть скарлатина, гнойный отит, тонзиллит, заболевания гортани. Сначала инфекция поражает костную ткань челюсти, а потом только зубы и десны.
- Одонтогенный – внешний путь заражения. Причиной является инфицированная пульпа или корень зуба. К предрасполагающим факторам относят запущенные стоматологические заболевания. Это пульпит, периодонтит, наличие кистозных образований, альвеолит.
- Травматический – переломы и травмы челюстного сустава с повреждением мягких тканей и наличием отломков зубного ряда. Часто возникает из-за позднего обращения за врачебной помощью.
По течению и характеру проявления симптомов патология может быть острой, подострой и хронической. По площади распространения выделяют локальную (ограниченную) и расплывчатую (диффузную) формы.
Общие сведения
Остеомиелит нижней челюсти встречается чаще, протекает тяжелее и дает больше осложнений. При хроническом остеомиелите нижней челюсти кость поражается глубже, это может привести к переломам челюсти. Воспаление захватывает опасный участок — челюстные отростки. Острый остеомиелит нижней челюсти легко переходит в подострый, а затем в хронический.
Остеомиелит верхней челюсти развивается более стремительно, может привести к воспалению гайморовых пазух. Однако, поскольку здесь костная ткань менее плотная, при остеомиелите верхней челюсти реже развиваются абсцессы и флегмоны, а само заболевание протекает легче.
Входными воротами для инфекции является больной зуб, а возбудители воспаления — золотистый и белый стафилококк, пневмококки, кишечная и тифозная палочки. Это микрофлора обычно располагается в очагах хронической инфекции тканей, окружающих зуб.
Воспаление при остеомиелите не происходит внезапно, вначале хроническая инфекция долгое время развивается в десне — например, при заболеваниях периодонтита или пародонтита. Затем, при нарушении оттока продуктов жизнедеятельности инфекции, микрофлора из очага поражения распространяется на окружающую ткань.
Остеомиелит других участков костной системы вызывает всего один вид возбудителей — стафилококк (стрептококк), который проникает в ткань с током крови. Поскольку остеомиелит челюсти могут вызывать разные возбудители, течение заболевания имеет гораздо больше отличительных особенностей, чем при обычном остеомиелите.
Остеомиелит верхней челюсти: симптомы и диагностика
Заболевание развивается медленно. Первым симптомом вялотекущего хронического воспалительного процесса становится болевой синдром в области поврежденного зуба.
Далее присоединяются следующие проявления:
- по мере распространения инфекции боль усиливается, и охватывает область нескольких зубов или всю челюсть;
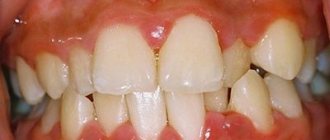
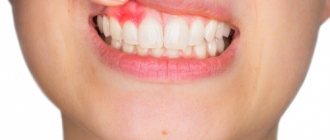
- отек и покраснение десны;
- подвижность зуба;
- локальная боль в области виска, в ухе;
- онемение подбородка;
- затрудненность процессов глотания и жевания;
- нарушения речи из-за онемения или жжения челюсти;
- гнилостный запах изо рта;
- увеличение лимфатических узлов как реакция на сильное воспаление;
- изменение формы лица (отек со стороны патологического процесса).
Симптоматика возникает постепенно при хроническом течении.
Острый остеомиелит нижней челюсти развивается резко. Сопровождается высокой температурой тела, ознобом. Если нарушается отток гнойного содержимого, то формируются гнойные абсцессы, возможно образование околочелюстных флегмон. Такие образования опасны, и требуют оперативного вмешательства. Нередко эту стоматологическую патологию путают с другим острым инфекционным заболеванием — эпидемическим паротитом (свинкой).
Важно! При резком ухудшении здоровья необходимо вызвать бригаду скорой помощи.
В среднем острый период длится 7–14 дней. Затем симптоматика стихает, и начинается подострый период. Он возникает после образования свищевого хода для выделения гноя из очага инфекции. В эту фазу общее состояние улучшается, боль становится терпимой. Но подвижность зубов не только сохраняется, но и усугубляется. Это приводит к проблемам с пережевыванием пищи и становится фактором риска для развития желудочно-кишечных заболеваний.
Подострая форма нередко переходит в хроническую с вялым течением, которое может продолжаться несколько месяцев. Исходом становится отторжение всех некротизированных участков костной ткани с образованием секвестров (фрагментов омертвевшей ткани). Они удаляются через образовавшийся свищ. Это благоприятный исход, при котором все же необходим осмотр и лечение у специалиста. Однако зачастую отток гнойного содержимого затруднен, что приводит к поражению мягких тканей, деформации челюсти и распространению гнойного процесса.
К какому врачу обращаться: диагностика заболевания
При появлении зубной боли неясного характера, а также при патологических изменениях тканей пародонта нужно обратиться к стоматологу–терапевту.
При необходимости он направит вас к узкому специалисту – ортодонту, хирургу или ортопеду.
Начальная стадия патологии может еще не визуализироваться при помощи рентгенологических методов диагностики. Поэтому используется сбор и изучение анамнеза, внешний осмотр.
Врач обращает внимание на следующие моменты:
- Степень подвижности зубов.
- Состояние слизистой оболочки ротовой полости и десен.
- Наличие болезненного синдрома при простукивании.
Так как остеомиелит – это гнойный инфекционный процесс, затрагивающий многие процессы в организме, то целесообразно назначение лабораторных общих анализов крови и мочи. Также для точного определения типа патогенного возбудителя проводится бакпосев гнойного содержимого.
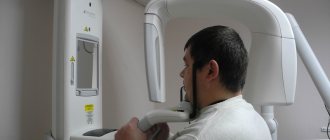
При запущенной форме заболевания (хроническая или подострая стадия) изменения костной ткани уже значительны и заметны, поэтому рекомендуется рентген или компьютерная томография челюсти. Такие методы помогают увидеть образовавшиеся участки омертвевшей ткани (секвестры), а также понять насколько глубоко распространился воспалительный процесс.
При наличии свищевого хода с гнойным содержимым, берется биоматериал для лабораторного исследования. Это необходимо для исключения актиномикоза челюстно-лицевой области.
Важно! Острую форму остеомиелита необходимо дифференцировать от похожих патологий: гнойный периостит, нагноившаяся киста, острый периодонтит. Поэтому здесь важен опыт и профессионализм врача.
Диагностика
Остеомиелит не может пройти самостоятельно, без врачебной помощи состояние пациента будет ухудшаться.
Сходные симптомы имеют периодонтит, кисты и опухоли челюсти, а также поражения тканей полости рта при сифилисе, туберкулезе, грибковом поражении кожи. Поэтому заниматься самодиагностикой крайне не рекомендуется.
При обращении в клинику необходимо:
- Пройти первичный осмотр челюсти у стоматолога. При остеомиелите простукивание и пальпация пораженных участков будут болезненны.
- Сделать рентгеновский снимок. При острой форме он малоинформативен, но при подострой и хронической патологии будут заметны участки изменения плотности кости и участки отмершей костной ткани.
- Сдать общий анализ мочи и крови, биохимический анализ крови, бактериологический посев для выявления типа патогенных микроорганизмов.
- Сделать компьютерную томограмму.
Прогноз и возможные осложнения
При своевременном обращении к врачу, точной диагностике и правильно подобранной терапии прогноз благоприятный.
В противном случае, патологический процесс способен распространиться по нисходящему и восходящему пути. Это грозит развитием следующих осложнений:
- Менингит
- Абсцесс головного мозга.
- Флегмона глазницы.
- Гайморит.
- Тромбофлебит лицевой вены.
- Сепсис.
- Абсцесс легкого.
- Медиастинит.
Эти состояния имеют острое начало и требуют немедленной медицинской помощи. Промедление нередко заканчивается летальным исходом для пациента.
Хроническая форма с вялотекущим воспалением негативно влияет на состояние мягких тканей и костей челюсти, и сопровождается:
- переломами,
- деформацией височно-челюстного сустава;
- образованием внутрисуставных спаек;
- формированием рубцовых контрактур жевательных мышц.
Эти патологии значительно ограничивают подвижность челюсти или приводят к ее полной неподвижности.
Хронический остеомиелит
Наиболее часто хронический остеомиелит челюсти является следствием некачественного, неоконченного или несвоевременного лечения острой формы заболевания. В таком случае развитие инфекции считается вторичным типом.
При хронической форме заболевания до момента обострения патологические процессы протекают скрыто. После того, как стихает острая стадия остеомиелита челюсти, на которой произошло разрушение костной ткани, в месте поражения формируются участки некротических тканей.
Поскольку инфекционный процесс не устранен, спустя некоторое время возникает следующая стадия остеомиелита челюсти, характеризующаяся гнойным процессом и образованием свищей. Продолжаться этот период может до нескольких месяцев. Ремиссия преимущественно кратковременная. Если лечение не будет проведено, результатом патологии может стать распространение инфекции в головной мозг, легкие, кровь и другие органы или системы.
Острый и хронический одонтогенный остеомиелит челюсти требует обязательного лечения. Последствия инфекционного процесса могут повлечь тяжелые формы осложнений, способные привести к инвалидности и летальному исходу. Стоматологи рекомендуют не только своевременно обращаться за помощью, но и проходить все лечение до его полного завершения.
Зубные боли после лечения кариеса
Постоянные болевые ощущения после пломбирования могут возникать по множеству причин. Частой причиной, дискомфорта является наложение изолирующей прокладки из стеклоиономерного цемента (СИЦ) и пломбирования в тот же день композитом. Сроком полимеризации СИЦ и композита отличаются, следствием чего может быть смещение прокладки и давление ее на пульпу.
Если боли носят кратковременный характер как реакция на холодное, кислое или сладкое и быстро проходят после удаления раздражителя, они могут обуславливаеться тем, что в процессе лечения оказывалось механическое воздействие на пульпу. Через 2-3 дня, пульпа вернется к нормальному функционированию и боли прекратятся.
Если вы испытываете боль при накусывании, нужно чтобы стоматолог пришлифовал пломбу под ваш прикус.
Лечение
Результативность терапии находится в зависимости от исходных причин формирования воспалительного процесса. Поэтому в остеомиелите челюсти важно комплексное лечение, не только врачом-стоматологическом, но рекомендуется сходить на консультацию к врачам лечебных специальностей.
- Санация полости рта растворами антисептиков. Предотвращается дальнейшее распространение инфекции на окружающие структуры. Также, устраняются некротизированные мягкотканные формирования.
- Противовоспалительные средства. Минимизировать интоксикацию организма.
- Иммобилизация перелома, и если в нем располагает зуб, то выполнить его удаление.
- Прием антибиотиков, независимо от провоцирующих факторов.
- Может потребоваться и принесет положительный результат внутрикостное промывание. Минимизирует возникновение осложнений и быстро предотвращает разрастание вредоносного процесса.
- При свище выполняется секвестрэктомия – устраняются некротические участки костной ткани под анестезией, учитывая масштабы повреждения.
- При подвижности зубных единиц выполняется их шинирование.
- После устранения симптоматики и проведения всех вмешательств рекомендуется физиотерапия, прием витаминов и иммуномодуляторов.
Профилактика такой патологии состоит только из своевременного и регулярного посещения кабинета стоматолога и лечения патологических процессов в полости рта. Не осуществлять лечение самостоятельно в домашних условиях, чтобы не сделать хуже. Также, необходимо укреплять иммунную систему организма, избегать травм и не пропускать хронизацию патологического процесса.
Симптомы
Острый остеомиелит появляется очень резко. Если дети маленькие, то за ними отмечают капризность и вялость. Они не хотят кушать, плохо спят, у них поднимается температура. Если ребенок постарше, тогда у него наблюдают недомогание, общую слабость, он может жаловаться на зубную боль.
Когда болезнь находится еще на ранних стадиях, то могут присутствовать такие проявления:
- боли в кости. Изначально она обладает локальным характером, а потом разлитым;
- отекает слизистая рта, отмечается гиперемия;
- на той стороне, которая поражена, мягкие ткани становятся припухлыми;
- лицо обретает асимметричность;
- жевательная мускулатура может спазмировать.
Если случилась травма, то признаки заболевания появляются спустя 3-5 дней. Ребенок чувствует себя значительно хуже, поднимается температура, а также может выделяться гной, если была повреждена слизистая.
Профилактика
Профилактические мероприятия являются не только ключевым моментом по предупреждению развития остеомиелита, но и тем фактором, который снижает риск развития осложнений и укорачивает период восстановления, если избежать болезни все же не удалось:
- Своевременное лечение кариеса, даже если он не имеет никаких клинических проявлений.
- Поддержание нормального иммунного статуса путем регулярных физических нагрузок, рационального и полноценного питания.
- Санация всех хронических очагов инфекции в организме.
- В случае получения травмы, в послеоперационном периоде или после удаления зуба соблюдение всех профилактических врачебных предписаний.
В заключение необходимо отметить, что, несмотря на все достижения современной медицины, остеомиелит челюсти у взрослых и детей не теряет свою актуальность. Своевременное выявление его признаков и адекватное лечение повышают шансы больного на полное выздоровление и сохранение качества жизни на высоком уровне.
»
Содержание:
- Общая информация о заболевании
- Виды остеомиелита челюсти
- Почему возникает
- Как проявляется заболевание
- Если не лечить
- Лечение остеомиелита челюсти
- Меры профилактики
Остеомиелит челюсти — это инфекционно-воспалительное стоматологическое заболевание, при котором пораженными оказываются все структурные составляющие челюстной кости. Патология способна приводить к остеонекрозу — очаговому отмиранию твердых тканей.
Согласно статистике, остеомиелит нижней челюсти возникает в два раза чаще, чем верхней. Вылечить болезнь самостоятельно невозможно. Нужно обязательно записаться на прием к стоматологу и пройти подобранную специалистом терапию.