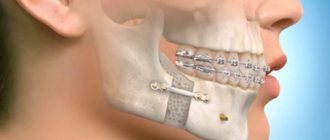
Остеомиелит челюсти – воспалительный и инфекционный процесс с гнойным содержимым, который охватывает структурные элементы кости челюсти. Постепенно заболевание провоцирует разложение кости, то есть постепенно прогрессирует остеонекроз. Патология требует срочной профессиональной помощи во избежание распространения инфекции на другие органы и системы человеческого организма. Остеомиелит нижней челюсти диагностируется в два раза чаще, чем то же заболевание, но затрагивающее верхнюю челюстную систему.
Остеомиелит кости: что это такое
Остеомиелит костей в понятии общей хирургии — это воспаление костной ткани, которое имеет достаточно сложный патогенез. В современной медицине существует множество теорий его возникновения. Однако определить наиболее достоверную невозможно, поскольку каждая из теорий не исключает остальные, а дополняет их. Таким образом, остеомиелит является мультифакториальным заболеванием, в развитии которого большую роль играет не только проникновение в костные ткани какого-либо инфекционного агента, но и состояние иммунной системы организма человека, нарушения местного кровообращения с ухудшением трофики.
При попадании инфекционного агента в костную ткань развивается бурная реакция организма, проявляющаяся гнойным воспалением. Для уничтожения инфекции к месту поражения начинают активно мигрировать лейкоциты, которые продуцируют огромное количество ферментов. Они постепенно разрушают костные структуры и формируют полости, заполненные жидким гноем, в которых можно обнаружить кусочки кости или секвестры. Иногда воспаление переходит на окружающие мягкие ткани, что приводит к образованию свищевых ходов, открывающихся на коже.
Если иммунная система больного человека работает достаточно активно, то воспаление может самостоятельно ограничиваться и переходить в хроническую форму. Но если в организме существует иммунодефицит, то инфекция распространяется дальше с развитием тяжелейших гнойных осложнений, таких как сепсис, что нередко приводит к инвалидности или даже смерти.
Почему возникает боль в верхней челюсти
Травмы
Повреждения возникают в результате бытовых, уличных, спортивных, автомобильных, производственных травм. Для ушиба характерна умеренная болезненность, проходящая через несколько дней. Переломы верхней челюсти сопровождаются крайне интенсивной острой болью, быстро нарастающим отеком, асимметрией лица, ступенчатостью зубного ряда. При переломах альвеолярного отростка на слизистой видны рваные раны, иногда определяется конец сместившегося костного отломка. Окклюзионный контакт резко нарушен, зубы подвижны.
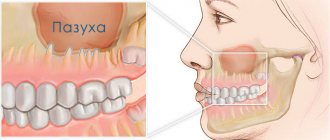
При изолированном переломе стенок гайморова синуса наблюдается сильная ноющая боль в верхней челюсти, подглазничной зоне, значительный отек, кровоизлияния. Носовое дыхание затруднено. При сочетанных повреждениях костных стенок пазух выявляется клиника сотрясения мозга, обильные носовые кровотечения. Перфорация верхнечелюстного синуса возникает при стоматологических манипуляциях. Если повреждение не было обнаружено, в последующем появляются отек щеки, гнусавый оттенок речи, давящая или распирающая боль в челюсти, проекции пазух.
В ряде случаев иррадиирующая боль в челюстях определяется у пострадавших с подвывихом шейного позвонка. Возможна также иррадиация в спину, плечи. Клиническая картина включает вынужденное положение головы, боли в шее, напряжение мышц, иногда – головокружения, слабость, судороги, парестезии в руках.
Стоматологические причины
Дискомфорт и неинтенсивные болезненные ощущения могут быть связаны с использованием съемных протезов, ортодонтических конструкций. Тянущие, давящие, ноющие боли возникают у детей на фоне неправильного прикуса, в том числе – обусловленного деформацией верхней челюсти при заячьей губе и волчьей пасти. Некоторая болезненность является нормой после экстракции зубов, особенно – моляров и зубов мудрости.
При развитии альвеолита боль исчезает, а потом снова появляется на 3-5 сутки после удаления зуба. Интенсивные пульсирующие ощущения отмечаются в проекции лунки, усиливаются при прогрессировании воспаления, иногда охватывают верхнюю челюсть, половину лица. Приступы сильной боли, распространяющиеся по ходу тройничного нерва, характерны для острого диффузного пульпита. Более локальные болевые ощущения наблюдаются при остром периодонтите.
Боль в верхней челюсти
Гнойные процессы
Интенсивные дергающие, рвущие, распирающие боли возникают при гнойном воспалении верхней челюсти, близлежащих мягких тканей. Сочетаются с гипертермией, ухудшением общего состояния, интоксикационным синдромом. Наиболее яркая клиническая картина разворачивается при остром остеомиелите. Болезнь начинается внезапно, симптом быстро прогрессирует, температура поднимается до высоких цифр. Изо рта исходит зловонный запах, в десневых карманах скапливается гной.
Периостит отличается менее выраженной симптоматикой. При высокой интенсивности болевого синдрома общее состояние нарушается незначительно, температура субфебрильная. У больных с околочелюстным абсцессом гнойник ограничен, располагается в мягких тканях, состояние средней тяжести либо ближе к удовлетворительному. При околочелюстной флегмоне инфекция быстро распространяется, дергающие, стреляющие боли усиливаются при малейших движениях челюстью, состояние тяжелое.
При абсцессах слюнных желез первыми симптомами становятся сухость слизистой, неприятный привкус во рту. Отмечается гипертермия до 40°C. Максимальная болезненность определяется в проекции пораженной слюнной железы, дополняется выраженным отеком. Отмечается иррадиация в верхнюю челюсть, шею, ухо.
Невралгии
При ганглионите крылонебного узла наблюдается клиническая картина невралгии тригеминального нерва в зоне иннервации его 2 ветви – n.maxillaris. Приступ интенсивной простреливающей боли развивается спонтанно, чаще возникает по ночам. Преобладают болевые ощущения в верхней челюсти, глазу, твердом небе, у основания носа, распространяющиеся на близлежащие анатомические зоны. Эпизод продолжается от нескольких минут до нескольких часов, дополняется вегетативными нарушениями: слезотечением, обильным слюноотделением, гиперемией половины лица.
В качестве еще одной возможной причины возникновения симптома рассматривается атипичная лицевая невралгия, которая чаще выявляется у женщин среднего возраста. Патология провоцируется стоматологическими манипуляциями. Болевые ощущения тупые, иногда – жгучие. Не достигают интенсивности, типичной для других невралгий. Быстро трансформируются из приступообразных в постоянные.
Болезни ЛОР-органов
В отоларингологии проявление чаще провоцируется одонтогенным гайморитом на фоне травм, болезней зубов, эндодонтического лечения. Острая форма характеризуется тяжестью, распирающими односторонними болями в верхней челюсти, усиливающимися при опускании головы, пульсирующей головной болью. Отмечается резкая болезненность при пережевывании пищи, субъективное ощущение удлинения зубов. При хроническом гайморите клиника разворачивается постепенно. Симптом также сочетается с головной болью, отдает в лоб, висок, орбиту.
Иррадиирующие боли в верхней челюсти, орбите, височной области могут наблюдаться при остром гнойном отите, обусловлены раздражением тройничного нерва при инфильтрации слизистой оболочки барабанной полости. Дополняются резкой болью в ухе, синдромом интоксикации. Аналогичная иррадиация обнаруживается при мастоидите, который развивается одновременно с отитом или на несколько дней позже, проявляется обильным гноетечением из уха, пульсирующей болью за ухом.
Опухоли верхней челюсти
На фоне доброкачественных неоплазий верхней челюсти (фибром, цементом, остеом, остеобластокластом) боли, как правило, неинтенсивные, тупые, ноющие. Возникают не у всех пациентов. Медленно нарастают в течение длительного времени параллельно с увеличением новообразования. Иногда дополняются прогрессирующей асимметрией лица. Исключением является остеоид-остеома, характеризующаяся интенсивным болевым синдромом, усиливающимся при приеме пищи и в ночное время.
При злокачественных опухолях верхней челюсти (раке, саркомах) боли появляются уже на ранних стадиях. Сначала периодические, тупые, ноющие или давящие. Быстро усиливаются, становятся постоянными, острыми, мучительными, непереносимыми. Иррадиируют в соседние анатомические зоны. Дополняются выпадением зубов, инфильтрацией близлежащих тканей, распадом с образованием язв, увеличением регионарных лимфоузлов.
Другие причины
Ноющие, вначале приступообразные, затем – постоянные боли в верхней и нижней челюсти наблюдаются при бруксизме, миофасциальном синдроме. В обоих случаях причиной становится постоянная чрезмерная нагрузка на жевательные мышцы. У пациентов с болезнью Хортона симптом обусловлен иррадиацией, сочетается с тупой головной болью, постепенно нарастающей в течение нескольких недель, сильнее выраженной в височной области.
Остеомиелит в стоматологии
Остеомиелит челюстных костей составляет примерно треть от всех выявленных случаев этой болезни. Такая особенность статистики не является случайной и обуславливается наличием зубов, которые часто являются источником заражения костной ткани. Кроме того, в челюсти имеется ряд особенностей, которые предрасполагают к развитию такого заболевания:
- очень обильная сеть артериальных и венозных сосудов в челюстно-лицевой области;
- активный рост челюсти и бурные перестройки в ее структуре в период смены молочных зубов на постоянные;
- наличие относительно широких гаверсовых каналов;
- очень тонкие и нежные костные трабекулы;
- высокая чувствительность миелоидного костного мозга к инфицированию.
Все это приводит к тому, что попадание практически любого микроорганизма вглубь костной ткани провоцирует развитие остеомиелита.
Причины
Основная причина развития остеомиелита челюсти — проникновение высокопатогенных микроорганизмов в костную ткань. Проникновение инфекции может происходить несколькими путями:
- Одонтогенным путем, когда источником возбудителя инфекции выступает зуб, пораженным кариесом. При этом микроорганизмы попадают сначала в ткани пульпы, после чего по мелким лимфатическим сосудам либо зубным канальцам распространяются на костные ткани.
- Гематогенным путем, когда патогенные микроорганизмы распространяются в челюстно-лицевую область по кровеносным сосудам из первичного источника инфекции. В этой роли может выступать любой инфекционный очаг, имеющийся в организме: острый или хронический тонзиллит, рожистое воспаление кожи или фурункулез. Кроме этого, спровоцировать остеомиелит могут и некоторые специфические инфекции: тиф, скарлатина или даже обычный грипп.
- Травматическим путем, когда остеомиелит возникает на фоне проникновения инфекции после перелома или операции на челюсти. Встречается в стоматологии наиболее редко.
При одонтогенном пути чаще поражается нижняя челюсть, а при гематогенном — верхняя. Если инфицирование произошло гематогенным путем, то локализация гнойного очага будет глубоко в костной ткани, а явление периостита будет минимальным.
Классификация
Остеомиелит челюстей (фото) классифицируют по нескольким параметрам.
По причине возникновения остеомиелит может быть:
- Инфекционный
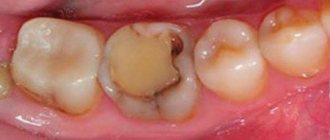
а) Однотогенный. Является следствием болезни зубов — кариеса, стоматита. Самый распространенный тип патологии, составляет 75% от всех случаев остеомиелита.
в) Неодонтогенный (гематогенный). Возбудитель поступает с током крови из других очагов инфекции. Может быть следствием хронического тонзиллита, дифтерии, скарлатины.
- Неинфекционный (травматический). Результат механического повреждения челюсти или раны, через которую и попадает инфекция. Остеомиелит может возникнуть под влиянием растущей злокачественной опухоли или стать осложнением после стоматологической операции. Например, если нервная ткань недостаточно тщательно удалена из зубной лунки.
По течению болезни остеомиелит челюсти бывает:
- Острый. Продолжается 7–14 дней, затем переходит в подострую стадию — когда на месте воспаления образуется свищ и экссудат изливается из очага воспаления.
- Хронический. Длится от недели до нескольких месяцев. Завершается отторжением отмерших костных участков через свищевой ход. Лечение на этом этапе обязательно.
- Подострый. Переходная форма между острым и хроническим заболеванием, длится 4–8 дней. Болезненные признаки стихают, но инфекция активно распространяется.
По месту расположения патологии:
- Остеомиелит верхней челюсти.
- Остеомиелит нижней челюсти.
По степени охвата:
- Ограниченный. Воспаление охватывает альвеолярный отросток или область 2–4 зубов челюсти.
- Диффузный. Патология охватывает большую часть или всю челюсть.
По клинико–рентгенологическим формам хронический одонтогенный остеомиелит бывает:
- продуктивным. В процессе заживления не образует секвестров (отмерших костных участков);
- деструктивным. При выздоровлении образует секвестры.
- деструктивно–продуктивным.
Симптомы
Клиническая картина остеомиелита зависит от того, в острой или хронической форме протекает данное заболевание.
Острый
Обычно симптомы такой патологии возникают внезапно и проявляются местными и общими проявлениями.
Общие симптомы неспецифичны и отражают лишь наличие тяжелого воспалительного очага в организме:
- Значительное повышение температуры тела до показателей в 39 градусов и выше.
- Общая резкая слабость, недомогание, головные боли и ломота в суставах.
- Бледность кожных покровов и слизистых оболочек, усиленная потливость.
На фоне таких общих проявлений возникают и местные признаки заболевания:
- Постоянные нестерпимые боли в области зуба, ставшего источником инфекции. По мере распространения воспалительного процесса болевой синдром усиливается, теряет своею четкую локализацию и порой распространяется на всю челюсть или половину черепа с иррадиацией в ушную область или глаз.
- Нередко воспаление захватывает челюстной сустав, развивается его артрит, что приводит к тому, что человек не может сомкнуть челюсти и держит рот все время приоткрытым.
- Зуб, ставший причиной заболевания, начинает шататься. При диффузном воспалении возможно расшатывание и соседних зубов.
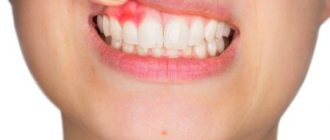
- Слизистая оболочка десен и полости рта становится резко отекшей, гиперемированной и болезненной.
- Нарастающий отек мягких тканей приводит к асимметрии лица и спазму жевательных мышц.
- Значительное увеличение в размерах регионарных лимфатических узлов.
Наиболее тяжело обычно протекает гематогенный остеомиелит, поскольку для него характерно сочетание с поражением других костей черепа и внутренних органов, что значительно ухудшает дальнейший прогноз.
Особенностью течения травматического варианта заболевания является то, что клиническая картина на ранних стадиях может быть стертой из-за проявлений травмы. Однако когда на 3-5 день после перелома челюсти появляются жалобы на усиление боли, а состояние больного утяжеляется, повышается температура тела, возникает сильнейший отек слизистой рта и гнойные выделения из раны, то диагноз становится ясным.
Хронический
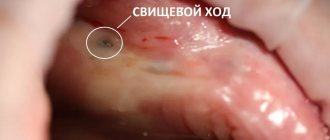
При переходе заболевания в хроническую форму состояние пациента улучшается. Однако на протяжении достаточно длительного периода времени у таких людей отмечается выраженная бледность кожных покровов, вялость, нарушения сна и отсутствие аппетита.
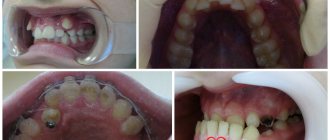
Во время осмотра при хроническом остеомиелите выявляются свищи, открывающиеся как на поверхности лица, так и в полости рта. Из свищевых ходов выделяется небольшое количество гнойного содержимого. Также можно выявить отечность слизистых оболочек, патологическую подвижность одного или нескольких зубов, увеличение регионарных лимфатических узлов.
В стадии ремиссии боль может отсутствовать либо быть незначительной. Но в период обострения возможно усиление болевого синдрома, при этом пациент не всегда может указать на точную локализацию боли.
Лечение остеомиелита челюсти
Лечение остеомиелита челюсти проходит комплексно и состоит из оперативного вмешательства, медикаментозного лечения и общеукрепляющей терапии, которая способствует регенерации тканей.
При оперативном вмешательстве:
- хирург удаляет пораженный зуб;
- обрабатывает свищи и фурункулы в полости рта;
- проводит дренирование гноя;
- удаляет омертвевшие (секвестрированные) участки кости;
- заполняет полые участки костными материалами;
- укрепляет шинами подвижные зубы.
Одновременно проводится медикаментозное лечение:
- антибиотики;
- иммуностимуляторы;
- витаминные комплексы.
Для закрепления результата необходимо пройти курс физиопроцедур:
- УВЧ;
- магнитотерапии;
- ультразвуковой терапии.
В процессе лечения пациенту назначается обильное питье и щадящая диета из легких, измельченных и питательных продуктов. Необходимо тщательно следить за гигиеной полости рта.
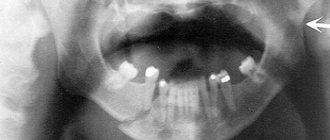
Диагностика
На основании жалоб пациента и объективных данных общего осмотра у доктора может возникнуть подозрение на остеомиелит челюстной кости. Подтверждение такого заболевания и полная формулировка диагноза возможны только после проведения лучевой диагностики (рентгендиагностики).
Существуют ранние и поздние рентгенологические признаки, которые указывают на наличие такой тяжелой патологии.
К ранним рентген-признакам относятся:
- наличие на снимках участков разряжения костной ткани, которые чередуются с ее уплотнением;
- смазанность и крайняя нечеткость костного рисунка в челюсти;
- незначительное увеличение толщины надкостницы как следствие периостита.
Поздними признаками остеомиелита на рентгенограмме являются:
- формирование к 7-12 дню от начала заболевания очагов деструкции с образованием секвестров;
- утолщение и умеренное уплотнение ткани кости вокруг воспаленного очага.
В затруднительных случаях пациентам показано проведение МРТ, которое позволяет более четко увидеть обширность поражения костной ткани, а также визуализировать мелкие гнойные очаги.
Дополнительно к рентгенологическому обследованию проводят общеклинические анализы, которые отражают активность воспалительного процесса:
- общий анализ крови, в котором может быть выявлено увеличение количества лейкоцитов, изменения лейкоцитарной формулы воспалительного характера, снижение количества эритроцитов и гемоглобина;
- биохимический анализ крови с выявлением электролитных нарушений, появлением маркеров воспаления.
С целью определения возбудителя остеомиелита и выявления его чувствительности к антибактериальным препаратам проводят бактериологическое исследование отделяемого свищевых ходов с посевом гноя на специальные питательные среды с последующей микроскопией полученных образцов.
Дифференциальная диагностика
Дифдиагностика остеомиелита с другими заболеваниями, имеющими схожую симптоматику, имеет важное значение, поскольку неправильно поставленный диагноз может приводить к неверному выбору лечебной тактики и неэффективности проводимой терапии. Все это повышает риск на неблагоприятный исход болезни и плохой прогноз для здоровья в будущем.
Дифференциальный диагноз остеомиелита следует поводить с такими заболеваниями, как:
- острая форма периодонтита,
- острый пульпит,
- периостит,
- нагноения кисты зуба,
- острый гайморит одонтогенного происхождения,
- абсцесс мягких тканей в челюстно-лицевой области (ЧЛО).
Осложнения
Неправильно поставленный диагноз или несвоевременно начатая терапия остеомиелита приводят к развитию тяжелейших осложнений, которые имеют высокий процент летальности и нередко становятся причиной инвалидности.
Наиболее часто остеомиелит челюсти осложняется:
- Абсцессами мягких тканей, околочелюстными флегмонами и гнойными затеками, которые имеют тенденцию к быстрому распространению в шейную область и в средостение. Такая патология чрезвычайно опасна, поскольку имеющийся при ней сепсис (в немедицинской лексике используется термин «заражение крови») быстро приводит к поражению жизненно важных органов с развитием септического шока и гибелью.
- Тромбофлебитами лицевых вен, медиастинитами, перикардитами или тяжелыми пневмониями.
- Гнойным поражением оболочек мозга с развитием менингитов.
- При локализации гнойного очага в верхней челюсти возможно распространение инфекции в орбитальную область с поражением глазного яблока, атрофией зрительного нерва, что приводит к необратимой утрате зрения.
Виды периостита
По локализации различают периостит верхней челюсти и нижней челюсти. Место развития процесса зависит от расположения очага, который стал причиной воспаления.
Причин заболевания может быть несколько. Чаще всего патология имеет одонтогенный характер, то есть источником инфекции является больной зуб. Запущенный кариес, пульпит, пародонтит являются факторами риска. Инфекция может распространяться на надкостницу и вызывать ее воспаление. Возбудитель может попасть в ротовую полость через кровеносные или лимфатические сосуды из очага, расположенного на расстоянии от ротовой полости. Особенно опасны фурункулы и карбункулы в области лица и шеи. Встречаются также периоститы травматического характера. В этом случае инфекция проникает из внешней среды через поврежденные ткани.
По характеру течения выделяют острую и хроническую форму. В большинстве случаев клинические проявления ярко выражены, возникают внезапно, быстро прогрессируют. При хроническом течении заболевание имеет вялотекущий характер.
По характеру отделяемого периостит бывает серозным и гнойным. Серозная форма возможна в первые дни заболевания. Процесс может закончиться выздоровлением или переходом в гнойную форму.
Лечение
Лечение остеомиелита челюстных костей заключается в одновременном решении двух важнейших задач:
- Наиболее быстрая ликвидация очага гнойного воспаления в костях и окружающих мягких тканях.
- Коррекция функциональных нарушений, которые были спровоцированы наличием тяжелого инфекционного процесса.
Все больные без исключения подлежат госпитализации в хирургическое отделение, специализирующееся на челюстно-лицевой хирургии. Если такового стационара не имеется, то лечение проводят в отделении, имеющем опыт в хирургической стоматологии.
Комплекс лечебных мероприятий включает:
- Хирургическое вмешательство со вскрытием гнойного очага, очисткой его от некротизированных масс и полноценным дренированием.
- Применение антибактериальных препаратов с широким спектром активности.
- Дезинтоксикационное и противовоспалительное лечение, укрепление иммунитета.
Важное значение играет и общий уход с соблюдением строгого постельного режима, полноценного, но щадящего питания (гипоаллергенная диета с включением в рацион всех необходимых нутриентов, витаминов и минералов).
Лечение периостита челюсти
Терапия включает ликвидацию не только самого очага воспаления, но и причины, по которой он возник. Если периостит имеет одонтогенную природу, лечение пораженных зубов проводится обязательно, в большинстве случаев их приходится удалять.
Серозный периостит лечится консервативно. Устраняется причина, вызвавшая воспаление, проводится физиотерапия и назначается полоскание ротовой полости антисептиками. Этих простых мероприятий в большинстве случаев достаточно для быстрого выздоровления.
Гнойный процесс требует хирургического лечения. Очаг нужно вскрыть, очистить от гноя и омертвевших тканей, провести тщательную санацию. В рану устанавливается дренаж, осуществляются регулярные полоскания антисептическими растворами. Для более эффективной борьбы с инфекцией и предупреждения ее распространения назначается курс антибиотикотерапии. В качестве симптоматической терапии используются препараты, снимающие отек и обезболивающие средства. Это позволяет улучшить общее состояние пациента. После оперативного лечения показана диета, следует исключить твердую пищу, а также острое, соленое.
Вопрос о сохранении зуба при остром периостите решается индивидуально. Молочные зубы у детей, а также постоянные зубы, которые сильно разрушены, удаляются всегда. Если есть возможность сохранить зуб и при этом успешно купировать воспалительный процесс, профессиональный стоматолог справится с этой задачей. При хроническом периостите зуб в любом случае подлежит удалению.
Лечение периостита челюсти длится в течение 5-10 дней в зависимости от стадии и распространенности инфекционного процесса. При своевременно принятых мерах прогноз благоприятный. Если же болезнь не лечить, гнойный процесс распространяется, может трансформироваться во флегмону, остеомиелит, сепсис. Запущенное заболевание вызывает необратимые последствия и может быть опасным для жизни. При первых симптомах следует обратиться к стоматологу. В этом случае цена лечения будет лечения будет меньшей, а негативных последствий удастся избежать.
Последствия и реабилитация после перенесенного остеомиелита челюсти
Последствия перенесенного острого или хронического остеомиелита челюстной кости могут быть достаточно серьезными и значительно ухудшать качество жизни человека.
- Нередко при хирургическом лечении такой патологии появляется необходимость удаления не только причинного зуба, но и нескольких других. Это приводит к тому, что в последующем человек будет нуждаться в ортодонтическом лечении и протезировании.
- Обширные дефекты костной ткани могут приводить к деформациям челюсти, что не только является косметическим дефектом, но и в значительной мере нарушает нормальное функционирование челюстно-лицевого аппарата.
- Поражение мягких тканей нередко приводит к их рубцовой деформации, что также является серьезной косметической проблемой, требующей решения с помощью пластической хирургии.
- Распространение инфекции на сустав может спровоцировать его воспаление (артрит) или артроз, что впоследствии становится причиной развития его анкилоза и резкого ограничения подвижности челюсти.
- Последствия септических состояний на фоне остеомиелита могут также заключаться в нарушении функционирования внутренних органов, процессов кроветворения и работе иммунной системы.
- Остеомиелит, поражающий верхнюю челюсть способен распространяться на скуловую кость и даже орбиту с развитием абсцесса или флегмоны глазного яблока. Это приводит к полной утрате зрения без возможности его восстановления.
Реабилитация после перенесенного гнойного воспаления косей челюсти иногда продолжается в течение нескольких лет. Все больные подлежат диспансерному учету, с которого снимаются только после коррекции всех возникших нарушений.
Реабилитационные мероприятия включают:
- использование методик физиотерапевтического воздействия;
- при необходимости проведение протезирование утраченных зубов;
- повторное оперативное вмешательство по косметическим или медицинским показаниям;
- профилактику повторного возникновения такой патологии.
Прогноз и профилактика остеомиелита челюсти
Если пациент вовремя обратился за врачебной помощью, соблюдал рекомендации врача и получил правильное лечение в полном объеме — остеомиелит будет успешно вылечен. Некорректное лечение в сочетании с ослабленным иммунитетом может привести к следующим осложнениям:
- сепсису;
- острому гнойному воспалению;
- общей интоксикации;
- образованию множественных абсцессов;
- менингиту;
- воспалению лицевых нервов;
- деформации кости;
- гнойному синуситу и разрушению стенок гайморовых пазух;
- инфицированию глазницы и образованию флегмоны;
- переломам челюсти.
Для профилактики остеомиелита челюсти важно:
- Каждый год проходить осмотры у стоматолога.
- Правильно чистить зубы, следить за гигиеной полости рта, использовать межзубные нити и ополаскиватели.
- Вовремя лечить зубы и десны.
- Беречь челюсти от травм .
- Укреплять иммунитет.
- Не запускать лечение инфекционных заболеваний, в том числе ангин и ОРВИ.
Профилактика
Профилактические мероприятия являются не только ключевым моментом по предупреждению развития остеомиелита, но и тем фактором, который снижает риск развития осложнений и укорачивает период восстановления, если избежать болезни все же не удалось:
- Своевременное лечение кариеса, даже если он не имеет никаких клинических проявлений.
- Поддержание нормального иммунного статуса путем регулярных физических нагрузок, рационального и полноценного питания.
- Санация всех хронических очагов инфекции в организме.
- В случае получения травмы, в послеоперационном периоде или после удаления зуба соблюдение всех профилактических врачебных предписаний.
В заключение необходимо отметить, что, несмотря на все достижения современной медицины, остеомиелит челюсти у взрослых и детей не теряет свою актуальность. Своевременное выявление его признаков и адекватное лечение повышают шансы больного на полное выздоровление и сохранение качества жизни на высоком уровне.
»
Классификация болезни, в зависимости от локализации воспалит. процесса
- Челюстной остеомиелит после удаления зуба. Нервные окончания пародонта и десны остаются раздраженными, боль может чувствоваться сразу или же через несколько суток.
- Одонтогенный остеомиелит нижней челюсти – наиболее частая форма заболевания при запущенной стадии кариеса. Достаточно часто встречается у маленьких детей.
- Одонтогенный остеомиелит верхней челюсти – обуславливается анатомическим строением кости. Инфекция может провоцировать воспаление гайморовых пазух. Если воспаляется клык, то отекает, в том числе подглазничная область.
- Остеомиелит лунки – воспаление ложа, где находился удаленный зуб. Более корректное название болезни – альвеолит, сопровождается деструктивными изменениями кости.
- Гематогенный остеомиелит челюсти – поражает, в основном, верхнюю челюсть, после чего затрагивает скулы и носовую костную часть. Клиническая картина характеризуется сепсисом, который сопровождается воспалением более половины пациентов с таким диагнозом.