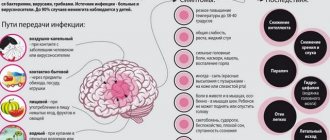
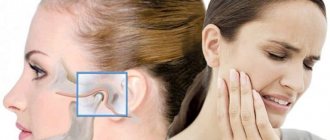
Если человек ощущает боль в челюсти, отдающую в ухо и висок, речь может идти об артрите нижнечелюстного сустава. Патология не просто болезненная, но и опасная. При несвоевременной диагностике грозит сильнейшими осложнениями, вплоть до паралича лицевых нервов. Поэтому первое, что необходимо сделать при появлении подобных симптомов, обратиться к специалисту. В 10-18% случаев диагностика и лечение артрита ВНЧС находится в компетенции стоматологов и приходится на людей от 25 до 45 лет.
Причины развития артрита височно-нижнечелюстного сустава
Артрит проявляет ярко выраженную симптоматику не сразу, развитие может длительное время протекать бессимптомно или с небольшими болевыми ощущениями. По привычке человек реагирует на боль приемом обезболивающих препаратов, чем только усугубляет положение. Анестетики купируют симптомы, но причину не убирают. Болезнь «захватывает» все больше здоровых тканей и в итоге вместо лечения пациент получает инвалидность. Давайте разбираться, отчего может развиться артрит ВНЧС.
- 1. Механическая травма. Удар, привычка плотно сжимать зубы, активное пережевывание твердой пищи могут привести к повреждениям одного или нескольких компонентов сустава. На повреждение суставные ткани реагируют болью и расширением кровеносных сосудов. Проще говоря, кровь попадает из сосудов прямо в ткань, вызывая отек, воспаление, а при запоздалом лечении — нагноение.
- 2. Попадание инфекции. Воспалительный процесс развивается вследствие попадания в сустав патогенных микроорганизмов через кровь или прямым и контактным путями. Прямой путь попадания инфекции подразумевает воспаление ВНСЧ в результате открытой раны (ножевого или огнестрельного ранения). Если микроорганизмы проникли в хрящ с инфицированных тканей мышц или костей, тканей, то патология путь передачи называется контактным. Все заболевания полости рта (а также уха, горла и носа) могут привести к артриту височно-нижнечелюстного сустава гематогенным путем, через кровь.
- 3. Системные воспаления. Некоторые патологии воспалительного характера (герпес, гепатит, микоплазмоз, хламидиоз, волчанка) при несвоевременном лечении поражают соединительные ткани во всем организме.
Особенности диагностических мероприятий при дисфункции ВНЧС
Для наиболее точной диагностики поражения суставной поверхности нижней челюсти в месте соединения с височной костью черепа, специалисты используют следующие методы и такой план обследования:
- выяснение особенностей жизнедеятельности пациента (специфика работы, наличие хронических заболеваний, психоэмоциональный фон);
- опрос пациента на предмет вероятной причины патологических изменений в челюсти (травмы, воспалительные процессы в ротовой полости, прошлый стоматологический анамнез, наличие неврологических патологий);
- визуальный осмотр наружной поверхности проекции сустава и ротовой полости, если это возможно;
- пальпаторное обследование суставов мандибулы, что помогает выявить напряжение мышц, отечность и смещение;
- прослушивание звуков при открывании рта, которые могут быть в виде щелчков или треска;
- определение амплитуды подвижности челюстей;
- выявление объема возможных движений;
- оценка функциональности жевательных мышц;
- определение правильности прикуса;
- рентгенологическое исследование зубочелюстного аппарата, которое станет наиболее информативным для исключения других патологий зубов и десен;
- метод магниторезонансной томографии позволяет исследовать мягкие структуры челюсти, например, внутрисуставной хрящ и его физиологическое положение, правильность которого определяет состояние ВНЧС;
- результаты компьютерной томографии дадут послойное изображение костной структуры челюстей.
Результаты данных обследований могут требовать консультации и лечения у стоматолога-хирурга, травматолога или ортодонта.
Симптоматика артрита ВНЧС
В зависимости от причины появления заболевания и характера воспаления артрит проявляется такими признаками:
- резкая боль при движении челюстью. Усиливается открытии/закрытии рта, сильно отдает в висок, затылок, язык;
- при попытке шире открыть рот челюсть смещается в сторону;
- невозможность плотно сомкнуть зубы;
- снижение слуха, головокружения;
- хруст при движении челюстью.
При обнаружении хотя бы 2 признаков, рекомендуем не дожидаться последствий, а обратиться в стоматологию. Правильная диагностика обеспечивает нужное лечение и выздоровление в сжатые сроки. На поздних стадиях стоматолог не поможет. И лечение будет стоить гораздо дороже.
Если у вас возникла проблема, похожая на описанную в данной статье, обязательно обратитесь к нашим специалистам. Не ставьте диагноз самостоятельно!
Почему стоит позвонить нам сейчас:
- Ответим на все ваши вопросы за 3 минуты
- Бесплатная консультация
- Средний стаж работы врачей – 12 лет
- Удобство расположения клиник
Единый контактный телефон: +7
Записаться на прием
Тактика лечения артроза нижнечелюстного сустава
В идеале начинать лечение артроза ВНЧС оптимально на 1 или 2 стадии. В первую очередь, важно исключить факторы риска – чрезмерную механическую нагрузку, продолжительное открытие рта, например на приеме у стоматолога, и др. Терапия должна быть непрерывной и комплексной – отдельных ортопедических мероприятий или соблюдения диеты недостаточно.
- Диета. Для снижения механической нагрузки пациенту рекомендуют перейти на мягкую пищу, а в период обострения – на пюре, соки, каши и кисломолочные продукты.
- Режим дня и образ жизни. Очень важно наладить достаточный сон и ограничить стрессы, поскольку любое напряжение заставляет рефлекторно сжимать зубы, что может усугубить ситуацию.
- Консультация стоматолога. В качестве провоцирующих факторов выступают дефекты зубного ряда, отсутствие зубов, неправильный прикус. Эти проблемы сегодня легко решаются, и пациенты с артрозом челюсти в первую очередь направляются к дантисту и ортодонту.
В лечении артроза челюсти всегда принимают участие стоматолог и ортопед
Как лечит артрит сустава нижней челюсти?
При появлении болезненных ощущений и симптомов тугоподвижности необходимо обеспечить покой ВНЧС. Меньше двигать челюстью, принимать только жидкую пищу, не сжимать плотно зубы. Обращение в стоматологию – обязательно. Только квалифицированный специалист сможет сказать, почему воспалился сустав и назначить оптимальное лечение. Диагностика заключается в исследовании анализов крови и рентгенографии. В зависимости от ситуации рекомендуют:
- холодные компрессы;
- медикаментозное лечение (антибиотики широкого спектра действия, болеутоляющие препараты);
- физиопроцедуры.
В случае если консервативное лечение оказывается неэффективным будет назначена операция. Народные методы лечения не только малоэффективны при артрите височно-нижнечелюстного сустава, зачастую они опасны. Отвары, компрессы и мази по бабушкиным рецептам могут снять боль и отек, но причину заболевания они не удалят, более того, некоторые из них в состоянии воспалить сустав еще сильнее. Последствия спрогнозировать невозможно, особенно при гематогенном способе заражения сустава. 20% пациентов, которые лечились самостоятельно, зарабатывают паралич сустава.
Симптомы артроза челюстного сустава и диагностика болезни
Первые признаки заболевания обычно возникают в возрасте 32-50 лет. Если пациент хорошо проинформирован о симптомах и лечении артроза челюстного сустава, болезнь можно распознать еще в зародыше.
Симптомы артроза челюсти — памятка для самодиагностики!
Вас должны насторожить следующие изменения:
- регулярное щелканье в суставе при движениях нижней челюстью — хруст как бы “отдает в голову”;
- ограничение подвижности — например, рот при зевании раскрывается не так широко, как раньше;
- ухудшение слуха — звуки становятся глуше, уши часто закладывает, слышен характерный шум (будто к уху приложили морскую ракушку), со временем развивается глухота;
- ухудшение зрения, которое обычно сопровождается болью в глазу со стороны больного сустава;
- давящие и распирающие головные боли, особенно, в височной, околоушно-жевательной области;
- частые судороги, обычно болезненные;
- заложенность носа;
- головокружение и другие проблемы с вестибулярным аппаратом;
- аномалии в работе слюнных желез (обычно — сухость во рту);
- асимметрия лица, которая не наблюдалась раньше — вызванная перекосом челюсти, образованием костных наростов или отечностью сустава;
- быстрая утомляемость при жевании пищи, дискомфорт при разжевывании твердых и жестких продуктов;
- утренняя скованность в челюстном суставе;
- снижение мимической выразительности лица и трудности при глотании пищи;
- нарастающий болевой синдром в сочленении;
- зубная боль и стирание зубов;
- онемение кожи или слизистых рядом с пораженным суставом;
- ощущение “скачков” в суставе — иногда даже заметных со стороны.
Острая пронзительная боль при артрозе челюстного сустава может отдавать в ухо, висок или задние зубы с пораженной стороны. Однако чаще пациенты страдают от тупой, ноющей боли в челюсти. В пожилом возрасте боль при артрозе нижней челюсти может отсутствовать, уступая место ломоте (в т.ч. на смену погоды), тяжести и дискомфорту в суставе.
Если незадолго до появления симптомов артроза челюсти Вы перенесли артрит челюстного сустава, острую инфекцию, обострение хронического отита, травму лица или потерю зуба, немедленно обратитесь к врачу.
Врачебная диагностика артроза челюсти
При диагностике артроза нижней челюсти врач при помощи рентгена устанавливает тип изменений в суставе — склеротические (замена нормальной костной ткани аномальной) или деформационные (связанные с истиранием кости или разрастанием костных наростов — остеофитов).
Также рентгенологическое исследование позволяет установить стадию артроза лицевой челюсти:
1-я — начало заболевания без существенных изменений кости;
2-я — разрушение суставной головки с заметными признаками восстановительного процесса;
3-я — выраженное нарастание костной ткани, которое препятствует движению в суставе;
4-я — полная неподвижность челюсти из-за того, что элементы сустава не согласуются между собой.
Помимо рентгенографии челюстей, врач может назначить общий анализ крови и мочи, биохимический анализ крови, зонографию пораженного сустава или диагностическую артроскопию.
Между началом болезни и ее последней стадией может пройти 20-30 лет, а может — 6-12 месяцев. Не оставляйте без внимания первые симптомы артроза челюстного сустава. Артроз челюсти полностью обратим только на 1-й стадии!
Орофациальная боль широко распространена в популяции. Пациенты с болью в лице обращаются к врачам многих специальностей, включая стоматологов, челюстно-лицевых хирургов, неврологов, терапевтов и оториноларингологов. Диагностика боли в лице может вызывать у врача серьезное затруднение.
Боль в лице может быть вызвана целым рядом причин. В Международной классификации головной и лицевой боли 3-го пересмотра (МКГБ-3 бета) болевые синдромы в области лица приводятся в главе 11 «Головная или лицевая боль, связанная с патологией костей черепа, шеи, глаз, ушей, носа, носовых пазух, зубов, полости рта или других структур лица и шеи» и в главе 13 «Болевые краниальные нейропатии и другие лицевые боли» [1]. Следует отметить, что в главе 11 почти во всех разделах используется термин «головная боль (ГБ)»; лишь в одном разделе упоминается лицевая боль как таковая (11.8). В главе 13 болевые синдромы обозначаются как «невралгия» или «нейропатия».
Большинство из приведенных в МКГБ синдромов нечасто встречаются в практике невролога. Одной из распространенных ошибок трактовки причины лицевой боли является гипердиагностика тригеминальной невралгии (ТН) с последующим длительным и неэффективным лечением карбамазепином. В то же время показано, что ТН является относительно редкой причиной лицевой боли [2].
В настоящей статье речь пойдет о дисфункции височно-нижнечелюстного сустава (ДВНЧС). Сегодня ДВНЧС рассматривается как самая частая причина хронической боли в лице, не связанная со стоматологическими заболеваниями [3]. Боль в лице, связанная с патологией в области височно-нижнечелюстного сустава (ВНЧС), встречается у 19—26% взрослого населения, причем у женщин она наблюдается в 1,5 раза чаще, чем у мужчин [4, 5].
Клиническая картина
Пациенты с ДВНЧС могут ощущать боль в лице, в области верхней и нижней челюсти, в шее и плечах, а также в ухе и вокруг уха. Боль может быть постоянной или появляться при жевании, разговоре, открывании рта. Зачастую боль также сопровождается ощущением усталости в лице и отеком.
Помимо боли в лице, пациенты могут испытывать ГБ, боль в шее, в ухе, зубную боль, ощущение жжения и колющую боль в лице, а также ощущения прострелов и проколов. Кроме боли, встречаются и более редкие и поэтому еще более трудные для диагностики симптомы: шум, звон или заложенность в ушах, несистемное головокружение и даже зуд или покалывание в области головы и шеи. Болевые ощущения могут развиваться постепенно, но многие пациенты отмечают резкое начало боли и сопутствующих симптомов.
Возникновение трудностей с жеванием, невозможность широко открыть рот, появление хруста/щелкания при открывании или закрывании рта, а также блокирования нижней челюсти — все это свидетельствует о повреждении самого ВНЧС и облегчает диагностику.
Диагностика и дифференциальная диагностика
Ранее ДВНЧС рассматривалась исключительно как патология ВНЧС и как последствие подвывиха нижней челюсти, артрита, артроза или травмы ВНЧС, а также окклюзионных нарушений [6, 7]. Однако в 2014 г. были приняты «Диагностические критерии ДВНЧС для применения в клинической практике и научных исследованиях» (DC/TMD), разработанные Международным сетевым консорциумом RDC/TMD и Группой по изучению орофациальной боли (International RDC/TMD Consortium Network and Orofacial Pain Special Interest Group). В соответствии с этими критериями ДВНЧС подразделяется на две группы: болевой и внутрисуставной патологии; возможно также их сочетание [8].
У большого числа пациентов с ДВНЧС наблюдается болевая форма, т. е. боль в области жевательных мышц, при этом патологии самого сустава не обнаруживается. В литературе описаны боли в лице, связанные с миофасциальной дисфункцией лицевых мышц [7, 9]. Авторы указывают, что при пальпации мышц на стороне боли обращали внимание плотная консистенция и напряжение мышц, особенно жевательных и мимических, а также выраженная болезненность и миофасциальные триггерные точки. При пальпации жевательной мышцы боль распространяется в верхнюю и нижнюю челюсти, верхние и нижние коренные зубы, в ухо, в лобную область, ВНЧС, в шею. При пальпации височной мышцы боль иррадиирует в соответствующую половину головы, область лба, верхние зубы, глазницу. Поскольку распространенность болевой формы ДВНЧС превышает распространенность внутрисуставной формы [10], большинство пациентов могут и должны получать эффективную помощь у невролога. Таким образом, боль в лице у пациента чаще всего вызвана гипертонусом и миофасциальным болевым синдромом в жевательных мышцах без патологических изменений в структурах самого сустава.
При обращении пациента с болью в лице неврологу необходимо провести правильное обследование (пальпацию) с целью диагностики и оптимального лечения таких пациентов. Это позволит избежать излишнего перенаправления пациентов к стоматологам и ЛОР-врачам и ненужных, а зачастую болезненных исследований.
Новые критерии правильной диагностики ДВНЧС представлены в таблице.
Критерии диагностики ДВНЧС DC/TMD для применения в клинической практике и научных исследованиях (адаптировано по [8])
Таким образом, согласно диагностическим критериям ДВНЧС для клинического применения, болевые расстройства не связаны с патологией самого ВНЧС и могут быть представлены миалгией, артралгией и ГБ, связанной с ДВНЧС. Приведенные критерии основаны на данных анамнеза и клинического осмотра (пальпации височных и жевательных мышц) и не требуют обязательного проведения визуализационных исследований. При миалгии боль может ощущаться в области челюсти, виска, уха или кпереди от уха и обычно изменяется при движении нижней челюсти, жевании или парафункциональной активности. Это означает, что боль в лице, ухе, кпереди и возле уха, а также шум в ухе могут являться симптомами ДВНЧС и не свидетельствовать о наличии ЛОР-патологии.
В случае локальной миалгии ощущаемая пациентом боль воспроизводится при пальпации височной и жевательных мышц в пределах их пальпируемого участка. При миофасциальном болевом синдроме боль распространяется за пределы пальпируемого участка в пределах или за пределами пальпируемой мышцы (миофасциальный болевой синдром с отраженной болью).
Следует отметить, что для полноценной диагностики необходимо соблюдать правильный протокол пальпации мышц: 3 точки в височной мышце (передний, средний и задний отделы) и 3 точки в области жевательной мышцы (начало мышцы, ее тело и место ее прикрепления) [11]. Пальпация проводится одним или двумя пальцами с каждой стороны отдельно или сразу с двух сторон (в зависимости от удобства пациента), длительность нажатия для определения миалгии должна составлять не менее 2 с, в случае необходимости определения подтипа миалгии — не менее 5 с. На практике возможно также проводить пальпацию жевательной мышцы, прижимая ее большим пальцем исследователя в ротовой полости пациента и остальными пальцами снаружи.
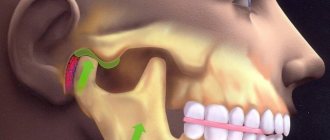
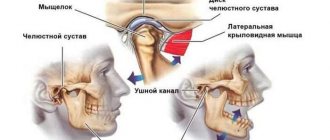
Для определения наличия артралгии необходимо подтвердить, что боль, ощущаемая пациентом в лице, локализуется в области ВНЧС и воспроизводится при провокационных пробах: пальпации в области или вокруг мыщелкового отростка нижней челюсти или при максимально активном или пассивном открывании рта, боковом движении или протрузии нижней челюсти.
В случае локализации боли в околоушной области кпереди от ушной раковины определение конкретной вовлеченной структуры может вызывать у врача затруднение. В этом случае необходимо определить, локализована ли боль в области мыщелкового отростка нижней челюсти (артралгия) или жевательной мышцы. В последнем случае будет диагностирован один из видов миалгии. Для определения местонахождения мыщелкового отростка челюсти и подтверждения источника ощущаемой пациентом боли необходимо пропальпировать предушную область при закрытом рте. В случае затруднения следует провести пальпацию при открывании рта или выдвижении нижней челюсти вперед (рис. 1).
Рис. 1. Пальпация с целью определения местонахождения мыщелкового отростка нижней челюсти. а — при комфортном закрывании рта; б — при протрузии нижней челюсти.
Для нахождения точек пальпации жевательной мышцы необходимо попросить пациента сжать, а затем разжать зубы. В этом случае определение границ пальпируемой мышцы значительно упрощается (рис. 2).
Рис. 2. Пальпация жевательной мышцы с целью определения формы ДВНЧС. а — место начала мышцы; б — тело мышцы; в — зона прикрепления мышцы.
Пальпация височной мышцы значительно более проста. Необходимо пропальпировать как минимум 3 точки в передней, средней и задней порциях мышцы (рис. 3). В случае затруднений при нахождении границ височной мышцы необходимо попросить пациента сжать зубы.
Рис. 3. Пальпация височной мышцы с целью определения формы ДВНЧС. а — передняя порция мышцы; б — средняя порция мышцы; в — задняя порция мышцы.
Еще одним видом болевой формы ДВНЧС является ГБ, связанная с ДВНЧС. В МКГБ-3 бета ГБ, связанная с ДВНЧС, относится к вторичным цефалгиям и описывается как «ГБ, вызванная нарушением, вовлекающим структуры в области ВНЧС» [1]. Первые два пункта представляют собой неспецифические критерии, подтверждающие вторичную природу боли; лишь пункт 3 содержит специфические для ДВНЧС характеристики: ГБ провоцируется или усиливается при активных движениях челюсти, пассивных движениях в привычном объеме подвижности челюсти и/или при провокационных тестах с темпоромандибулярными структурами, например при давлении на ВНЧС и окружающие жевательные мышцы. Однако в комментариях к диагностическим критериям содержится рекомендация Международного общества головной боли использовать для полноценной диагностики и уточнения причин болевого синдрома, связанного с ДВНЧС, более новые и точные критерии, разработанные Международным сетевым консорциумом RDC/TMD и Группой по изучению орофациальной боли.
Дифференциальная диагностика ГБ, связанной с ДВНЧС, включает другие формы первичных и вторичных цефалгий. При проведении дифференциальной диагностики необходимо опираться на известные диагностические критерии этих цефалгий. В случае строго односторонней ГБ необходимо исключать мигрень и цервикогенную Г.Б. Для пациентов с мигренью характерны провокаторы болевого приступа, не типичные для ДВНЧС, сопутствующие приступу мигренозные симптомы (тошнота, рвота, фоно- и фотофобия), нередко наследственный анамнез Г.Б. Для подтверждения диагноза цервикогенной ГБ применяют ротационные тесты и диагностические блокады шейных структур [1]. В случае двусторонней локализации боли могут возникнуть сложности при дифференциальной диагностике с ГБ напряжения, сочетающейся с напряжением перикраниальных мышц. В этом случае осмотр и пальпация, показанные на рис. 1—3, имеют ключевое значение для диагностики.
Несколько реже в практике невролога встречаются внутрисуставные формы ДВНЧС. Необходимо отметить, что во многих случаях выявленная внутрисуставная патология сочетается с болевой формой ДВНЧС, а не является обособленной.
При наличии повреждения самого ВНЧС выделяют несколько форм ДВНЧС. При различных формах смещения внутрисуставного диска с вправлением отмечаются разные внутрикапсулярные звуки при пальпации сустава и движениях нижней челюсти: хруст, треск, щелканье. Смещение диска без вправления обычно вызвано спазмом латеральной крыловидной мышцы [12]. При смещении диска без вправления отмечается выраженное ограничение открывания рта и нарушение способности принимать пищу. В случае дегенеративной патологии диска можно отметить более грубый (похожий на скрежет) и долгий звук — крепитацию, вызванную трением поврежденного внутрисуставного диска. Блокировка ВНЧС при открытом рте и невозможность закрыть рот без вспомогательного маневра свидетельствуют о подвывихе нижней челюсти.
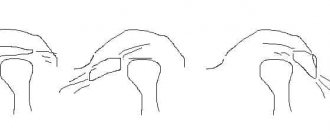
Правила обследования с целью диагностики внутрисуставной формы ДВНЧС показаны на рис. 4. Для подтверждения диагноза различных внутрисуставных форм ДВНЧС необходимо проведение МРТ-обследования сустава.
Рис. 4. Пальпация, направленная на обнаружение звуков в ВНЧС. а — при открывании/закрывании рта; б — боковом движении челюсти вправо; в — боковом движении челюсти влево; г — протрузии нижней челюсти. Пальпация проводится последовательно с каждой стороны.
Этиология и патогенез ДВНЧС
Этиология ДВНЧС многогранна и представляет собой сочетание психологических, постуральных, ортопедических, генетических, биопсихосоциальных и окклюзионных факторов, которые нарушают функциональный баланс в структурах самого ВНЧС и окружающих его мышцах [6, 13, 14].
Взгляд на патофизиологию ДВНЧС нельзя считать окончательно сформировавшимся. В 1934 г. Джеймс Костен впервые дал систематическое описание этой группы заболеваний, указав нарушение окклюзии в качестве основной причины. На протяжении многих лет считалось, что причиной миогенных и суставных нарушений при ДВНЧС являются нарушение прикуса (окклюзионные нарушения, отсутствие зубов, неоптимальное протезирование, жевание на одной стороне и другие причины) и парафункциональная активность (ночной и/или дневной бруксизм), что приводит к повышенной нагрузке на ВНЧС и мышцы, обеспечивающие жевание (височные, жевательные, медиальные и латеральные крыловидные). Значительная роль также отводилась травмам лица и нижней челюсти и эмоциональным расстройствам. В частности, наличие симптомов депрессии в 2 раза повышает вероятность развития артралгической формы ДВНЧС, а тревожные расстройства чаще сопутствуют миалгии при ДВНЧС [15, 16]. Некоторые авторы [7] указывают на роль ортопедических нарушений (например, синдрома «короткой ноги») в генезе ДВНЧС. При ортопедическом обследовании у значительного числа больных (66%) выявляются асимметрии плеч, лопаток, укорочение одной ноги, что вызывает компенсаторное изменение позы и мышечный дисбаланс на протяжении всего позвоночника. Серьезное влияние на возникновение миогенной формы ДВНЧС оказывает также «поза с выдвижением головы вперед» (forward head posture) [17].
Однако в последние годы ряд авторов высказывают сомнения по поводу исключительной роли стоматологической патологии в развитии ДВНЧС. Указывают на частое сочетание ДВНЧС и различных видов ГБ. У пациентов с ДВНЧС наиболее частой первичной формой ГБ является мигрень (55,3%), распространенность ГБ напряжения составляет 30,2% [18]. По данным других авторов [19], распространенность ДВНЧС у пациентов с хронической ежедневной ГБ составляет 58,1%.
В последние годы в работах ведущих российских и зарубежных исследователей хронической боли [20—22] впервые высказаны предположения о возможных центральных причинах ДВНЧС, в частности о роли возможной дисфункции систем контроля боли. Так, было показано, что распространенность болевой формы ДВНЧС при хронической мигрени значительно превышает таковую при эпизодической мигрени. Авторы высказали предположение, что боль и миофасциальный болевой синдром при ДВНЧС могут быть вызваны нарушением обработки болевых импульсов в ЦНС и не связаны с периферическими/стоматологическими факторами.
Лечение
На основе текущего понимания патофизиологии ДВНЧС разработан целый ряд методов ее лечения. В неврологической практике лечение ДВНЧС включает большой спектр нелекарственных и фармакологических подходов:
1. Обучение пациентов.
Важную роль играет информирование пациентов о причинах и форме ДВНЧС и важности модификации поведения (например, активно фокусировать свое внимание на том, чтобы не сжимать зубы). В случае острой боли необходимо рекомендовать временный отказ от употребления твердой пищи и широкого открывания рта.
2. Нестероидные противовоспалительные препараты
(НПВП) часто являются препаратами первого выбора и эффективно купируют боль при ДВНЧС. Среди большой группы НПВП особого внимания заслуживает препарат нимесулид (найз). Разница в клинической эффективности и переносимости различных НПВП может быть связана с разной селективностью в отношении ингибирования ЦОГ-1 и ЦОГ-2. Нимесулид является преимущественно ингибитором ЦОГ-2 с широким диапазоном дополнительного действия, что помогает объяснить его специфическую противовоспалительную и обезболивающую активность. Более чем в 200 клинических исследованиях была проведена оценка эффективности нимесулида при широком спектре болевых синдромов (экстракция зубов и другие стоматологические операции, ГБ, боли в спине, боли в суставах, дисменорея). В этих исследованиях нимесулид систематически демонстрировал уменьшение воспалительной боли, значимо превосходящее таковое при применении плацебо и как минимум равное таковому или в некоторых случаях даже более эффективное, чем у других НПВП [23].
Основное клиническое преимущество нимесулида заключается во времени до начала и продолжительности облегчения боли. По сравнению с другими НПВП, нимесулид обладает более быстрым началом обезболивающего действия, а именно через 15 мин после приема внутрь [24], также следует отметить, что быстрое начало действия было отмечено у пациентов с хроническим болевым синдромом.
Существенным преимуществом этого препарата является более низкий относительный риск осложнений верхних отделов желудочно-кишечного тракта по сравнению с неселективными НПВП за счет преимущественного воздействия на ЦОГ-2. Однако однократная доза нимесулида обеспечивала более высокую эффективность и более быстрое начало обезболивающего действия, чем сопоставимые однократные дозы таких селективных ингибиторов ЦОГ-2, как целекоксиб и рофекоксиб [25]. При сравнении нимесулида с неселективным НПВП диклофенаком препарат показал сопоставимую эффективность, но лучшую общую переносимость [26].
Общий риск тяжелых реакций печени, связанных с применением НПВП, является низким. Частота случаев поражения печени, связанного с применением нимесулида, находится в пределах диапазона частот для других НПВП [23].
Применение всех НПВП связано с некоторым сердечно-сосудистым риском и у пациентов с артериальной гипертензией, гиперхолестеринемией и сердечно-сосудистыми заболеваниями все НПВП следует применять с осторожностью, особенно у пожилых. Риски и пользу следует оценивать в индивидуальном порядке и наименьшую эффективную дозу рекомендуется применять в течение минимально возможного периода времени. Многие данные указывают на то, что нимесулид демонстрирует низкий общий риск сердечно-сосудистых явлений, таких как инфаркт миокарда или застойная сердечная недостаточность [27].
Международная группа экспертов пришла к выводу, что при надлежащем применении нимесулид остается чрезвычайно важным и безопасным вариантом терапии различных состояний, характеризующихся наличием острой воспалительной боли, в связи с быстрым началом обезболивающего действия и доказанным положительным профилем польза/риск [23].
При ДВНЧС найз рекомендуется применять в дозе 100 мг 2 раза в сутки. Длительность его применения, как и других НПВП, следует ограничить минимально необходимым временем.
3. Гимнастика
. После аппликации холодного компресса выполняются упражнения на растяжение жевательных мышц, затем необходимо приложить теплое полотенце.
4. Когнитивно-поведенческая психотерапия и биологическая обратная
связь также обладают высокой эффективностью.
При хроническом течении ДВНЧС рекомендуется:
1. Назначение трициклического антидепрессанта амитриптилина (до 75 мг/сут). Выбор амитриптилина в качестве препарата первого ряда обусловлен относительно высоким риском развития бруксизма на фоне приема селективных ингибиторов обратного захвата серотонина [28].
2. Направление пациента к стоматологу для подбора специальной миорелаксирующей шины (особенно в случае ночного бруксизма) и оценки наличия и коррекции окклюзионных нарушений.
3. В случае наличия миофасциального болевого синдрома возможно проведение инъекций анестетика в триггерные точки в жевательной, височной и крыловидных мышцах.
4. Лечение ботулотоксином типа, А болевой формы ДВНЧС, которое продемонстрировало высокую эффективность в большом объеме исследований [9, 29]. Такая терапия может позволить не только достичь длительного и устойчивого расслабления мышц жевательной группы и облегчения боли, связанной с миофасциальным болевым синдромом в этих мышцах, но и временной ремиссии ночного бруксизма, что позволит снизить риск развития внутрисуставной формы ДВНЧС.
5. Проведение комплексного лечения коморбидных заболеваний, в частности депрессии, тревожных расстройств, хронической боли.
6. В случае доказанного наличия внутрисуставной формы ДВНЧС, нарушений функции челюсти и отсутствия эффекта консервативной терапии пациента необходимо направить к челюстно-лицевому хирургу [30].
ДВНЧС рассматривается сегодня как самая частая причина хронической боли в лице, не связанная со стоматологическими заболеваниями. Показано, что боль в лице во многих случаях вызвана гипертонусом и миофасциальным синдромом в жевательных мышцах без патологических изменений в структурах самого сустава. Поскольку распространенность болевой формы ДВНЧС превышает распространенность внутрисуставной формы, большинство пациентов могут и должны получать эффективную помощь у невролога. Для полноценной диагностики природы ДВНЧС следует опираться на диагностические критерии DC/TMD для клинического применения. Эти критерии основаны на данных анамнеза и клинического осмотра (правильная пальпация височных и жевательных мышц) и не требуют обязательного проведения визуализационных исследований. При выявлении типичных симптомов внутрисуставной патологии (прежде всего звуковых) для подтверждения диагноза показано проведение МРТ сустава.
В настоящее время ДВНЧС рассматривается как заболевание, имеющее многофакторную этиологию. Миофасциальный болевой синдром в мышцах жевательной группы может рассматриваться как проявление нарушения антиноцицептивных функций, т. е. являться отражением центральной сенситизации и нарушения нисходящего контроля боли.
Лечение болевой формы ДВНЧС на первом этапе должно проводиться неврологом. Рекомендации по лечению ДВНЧС включают обучение пациентов, назначение НПВС, когнитивно-поведенческой терапии, биологической обратной связи. При хронической боли возможно также назначение амитриптилина, введение инъекций анестетиков и ботулотоксина типа А, а также направление к стоматологу и челюстно-лицевому хирургу.
Авторы заявляют об отсутствии конфликта интересов.
Патогенез
Изучение механизмов развития патологии позволили прийти к выводам об их прогрессировании, связанных с недостаточностью физиологической выносливости сочленения.
Полученные травмы и появление воспаления приводят к неправильному распределению или чрезмерной нагрузке на ткани, что вызывает нарушение синхронизации работы суставов, вызывая утрату функциональности мышечного аппарата. Итогом развития столь неприятных процессов является нарушение питания хрящевых тканей, а также постепенная потеря их эластичности, неизбежно приводящая к разрушению.
Одновременно со всем вышеперечисленным, развиваются серьезные трансформации костной ткани, что провоцирует образование наростов, видоизменяющих элементы сустава: головка нижней челюсти меняет форму, прослеживаются признаки остеопороза.
В результате неконтролируемого течения патологических процессов случается сильная деформация и серьезное нарушение структуры тканей.
Методы диагностики
Врачебная диагностика осуществляется при использовании рентгенологического исследования, результаты которого позволяют определить тип и стадию происходящих изменений.
Помимо рентгенографической диагностики, в целях постановки максимально точного диагноза, может использоваться проведение лабораторных исследований мочи и крови, а также дополнительные инструментальные методы исследования.
Памятка для самодиагностики
Серьезным поводом для обращения за врачебной помощью могут послужить такие изменения, как:
- появление звуков хрустающего/щелкающего типа при выполнении различного рода движений;
- снижение подвижности челюсти, проявляющееся при употреблении пищи, зевании и пр.;
- ухудшение слуха;
- снижение зрительной способности;
- болевые ощущения давящего или распирающего типа, локализованные преимущественно в височной или околоушно-жевательной области головы;
- периодичные судороги, сопровождающиеся болезненными ощущениями;
- нарушения работы вестибулярного аппарата;
- повышенная утомляемость при пережевывании еды, сложности употребления твердой пищи;
- частичная потеря мимической выразительности;
- онемения кожных покровов и слизистой в области пораженного сустава.
Существует два основных вида дисфункции ВНЧС:
- Миогенная (источник — боли в мышцах);
- Артрогенная (связана с состоянием ВНЧС).
Миогенная дисфункция ВНЧС обычно возникает из-за усталости или напряжения в области жевательных или дополнительных мышц. Приводит к лицевой и головной боли, а иногда и к болям в шее.
Артрогенная дисфункция ВНЧС, как правило, является результатом воспаления, дегенеративных изменений твердых и мягких тканей в суставе. Чаще всего возникает из-за капсулита или синовиита (воспаления), смещения диска и дегенеративного артрита.