В 1913 году Николай Иванович Таратынов (1887–1919), молодой врач и сотрудник кафедры патологической анатомии Казанского университета, получил материал для исследования и уточнения диагноза. Это был фрагмент ткани, взятый у пациента с ушибом свода черепа — через некоторое время после травмы в этом месте сформировалось гранулематозное образование.
Рисунок 1. 3D-реконструкция костей черепа с солитарной эозинофильной гранулемой https://radiopaedia.org/cases/eosinophilic-granuloma-skull
Предполагалось, что это туберкулез кости, но вместо классического туберкулезного бугорка Таратынов увидел скопления мононуклеарных клеток (тканевых макрофагов или гистиоцитов) и эозинофилов, а также кристаллы Шарко — Лейдена, которые прежде обнаруживались в мокроте больных бронхиальной астмой. Морфологическая картина свидетельствовала о «существовании гранулем, клинически и макроскопически совершенно сходных с туберкулезными, распознаваемых лишь микроскопически и состоящих почти исключительно из эозинофилов».
Рисунок 2. Эозинофильная гранулема кости: поражение бедра у девочки 11 лет (рентгенограмма). Отмечались припухлость и боль в течение 3 мес. https://radiopaedia.org/cases/langerhans-cell-histiocytosis-skeletal-manifestations
Ранее неизвестное заболевание и было названо болезнью Таратынова. В настоящее время это название в основном используется в русскоязычных источниках и имеет скорее историческое значение.
В 1940‑х гг. аналогичные случаи были представлены в статьях врачей из США Садао Отани (Sadao Othani), Джозефа Эрлиха (Joseph Ehrlich), Луиса Лихтенштейна (Louis Lichtenstein) и Генри Джаффе (Henry Jaffe) под названиями «солитарная гранулема кости» и «эозинофильная гранулема кости».
Аналогичные гистиоцитарные инфильтраты были описаны и другими авторами — Альфредом Хэндом (Alfred Hand Jr, США) в 1893 г., Артуром Шюллером (Arthur Schüller, Австрия) в 1915, Генри Крисченом (Henry Cristian, США) в 1920, Эрихом Леттерером (Erich Letterer, Германия) в 1924, Стуре Сиве (Sture Siwe, Швеция) в 1933, в связи с чем вводились термины «болезнь Хэнда — Шюллера — Крисчена» и «болезнь Абта — Леттерера — Сиве». Однако в дальнейшем был сделан вывод, что всё это — различные по тяжести и локализации очагов формы одного и того же заболевания, названного «гистиоцитозом Х»
в 1953 году.
Рисунок 3. Эозинофильная гранулема костей черепа (рентгенограмма) https://radiopaedia.org/cases/eosinophilic-granuloma-1
Ответ на вопрос, что собой представляют гистиоциты, формирующие гранулемы, был дан в 1973 г. педиатром и морфологом Кристианом Незелофом (Christian Nezelof, Франция), который идентифицировал их как клетки Лангерганса (разновидность антигенпрезентирующих клеток, локализующихся в эпидермисе). В связи с этим с 1987 г. название «гистиоцитоз Х» было заменено на «гистиоцитоз из клеток Лангерганса» (ГКЛ, Langerhans cell histiocytosis, LCH).
Заведующий кафедрой патологии СПбГУ Леонид Чурилов полагает, что врач Таратынов стал прототипом доктора Живаго. В пользу этого смелого предположения говорят совпадения в жизни Николая Таратынова и его семьи с историей Юрия Живаго: оба жертвы революции, военные врачи, дочери которых рано осиротели и воспитывались родственниками отца. Николай Иванович Таратынов был застрелен матросом, братом умершего в госпитале пациента, в 1919 г. в возрасте 32 лет. Подробнее познакомиться с биографией Таратынова можно здесь.
Этиология
Вопрос о причинах развития гранулем остается открытым. Одна из теорий рассматривает гистиоцитоз Лангерганса как неопластический процесс. В пользу этого говорят такие особенности, как моноклональность патологических клеток (происхождение из одной патологической клетки), повышенная экспрессия в них активаторов пролиферации и факторов, ингибирующих апоптоз. В то же время в клетках нет геномных дефектов, возможна спонтанная ремиссия заболевания. В месте развития гранулемы описана активация Т-лимфоцитов и Т-регуляторных клеток с супрессорной активностью. Указанные признаки говорят о том, что в основе развития заболевания могут лежать другие иммунопатологические процессы.
Рисунок 4. Эозинофильная гранулема: патоморфологические изменения. На последнем изображении окрашен белок S-100, экспрессируемый клетками Лангерганса. https://radiopaedia.org/cases/eosinophylic-granuloma-histology-1
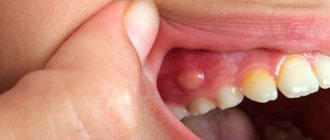
Какие симптомы указывают на появление гранулемы на корне зуба?
В течение долгого времени гранулема на корне зуба способна развиваться бессимптомно и это крайне затрудняет диагностику заболевания на ранних стадиях развития. Впрочем, некоторые признаки могут присутствовать и при начальных фазах гранулематоза.
В их числе:
- Появление гиперчувствительности зубов к внешним раздражителям: горячей/холодной, сладкой/кислой пище;
- Распирающие ощущения в десне рядом с зубом, на корне которого образовалась гранулема;
- Незначительная ноющая боль, чаще всего возникающая при надкусывании;
- Изменение цвета эмали больного зуба.
Если вы наблюдаете у себя подобные признаки — самое время обратиться к стоматологу, для диагностики и начала лечения гранулемы! В нашей клинике передовой стоматологии в Москве — «Firadent» применяются современные диагностические методики и инновационное оборудование, помогающие выявлять сложные заболевания зубов на ранних стадиях и проводить эффективное лечение!
Хроническая апикальная гранулема зуба рано или поздно перейдет в острую фазу развития, на которой заболевание приобретает яркие признаки:
- Острая боль, усиливающаяся во время надкусывания и пережевывания пищи;
- Ощущения как будто зуб стал больше или растет;
- Отек десны и щеки.
Если проигнорировать и эти симптомы и не обратиться к врачу для удаления гранулемы зуба — интенсивность болевых ощущений возрастет, увеличатся отек десны и припухлость лица, из десны могут начаться гнойные выделения, может проявиться сильная мигрень, общая слабость, высокая температура. Пытаться перетерпеть подобную симптоматику не нужно – срочно обращайтесь за профессиональной стоматологической помощью!
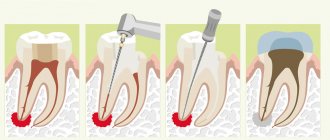
Как лечат гранулему корня зуба в стоматологии: все современные методы лечения/удаления гранулем
Что делать, если вы отметили у себя симптомы гранулемы? Конечно, обращаться за помощью к стоматологу, потому что в домашних условиях гранулематоз не лечится: не помогут ни антибиотики, ни народные средства. Лечение начнется с диагностики в ходе которой делается рентгенография или радиовизиография. Если у вас гранулема — на снимке, на корне больного зуба будет видно затемнение. Диагностика позволит установить форму гранулемы (апикальную или периапикальную), оценить стадию развития новообразования и выбрать наиболее эффективную методику лечения гранулематоза.
Лечение гранулемы может быть:
- 1. Консервативным (медикаментозным).
- 2. Хирургическим, предполагающим удаление гранулемы корня зуба.
Все эти методики, их особенности, мы будем подробно рассматривать ниже.
Клинические проявления
Эозинофильная гранулема (ЭГ), она же болезнь Таратынова, — это относительно доброкачественный вариант гистиоцитоза Лангерганса с появлением одиночных очагов в плоских или трубчатых костях. Появление двух-трех и более очагов встречается гораздо реже. Обычно гистиоцитоз из клеток Лангерганса проявляется у детей и подростков (до 15–20 лет), чаще у мальчиков (примерно 1,5:1). Частота встречаемости — менее 1 чел. на 100 000 населения, что составляет 60–80 % всех случаев ГКЛ. У взрослых эозинофильная гранулема, как и гистеоцитоз X в целом, встречается гораздо реже.
Наиболее часто поражаются кости черепа, бедренные кости, реже — кости таза, ребра, позвонки. Известны также случаи появления патологических очагов в тимусе, коже, мочевом пузыре, паращитовидных железах, гипоталамусе, легких и желудочно-кишечном тракте.
Клиническая картина определяется расположением гранулемы. Внутрикостное образование может и не давать никакой симптоматики, но обычно приводит к развитию припухлости, болей, иногда — патологическим переломам. При появлении очагов в челюсти может наблюдаться выпадение зубов, поражение сосцевидного отростка или височной кости с развитием среднего отита. При вовлечении в процесс стенок глазницы может развиться экзофтальм. Иногда наблюдаются полиморфные высыпания на голове, спине, в подмышечных впадинах, перианальной и генитальной областях в виде пятен или бляшек, мелких узелков или узлов с изъязвлениями. Нередки общие проявления болезни Таратынова — повышенная утомляемость, слабость.
Рисунок 5. Фото проявлений эозинофильной гранулемы на коже — типичные элементы пурпуры, необходимо дифференцировать с себорейным дерматитом
Виды гранулемы
В зависимости от причины возникновения гранулемы разделяют на:
- инфекционные (связанные с бактериями, вирусами);
- неинфекционные (образуются вокруг инородных тел);
- неустановленной этиологии (при болезни Крона, саркоидозе и др).
Кроме того, выделяют следующие виды гранулем:
- пиогенная – хроническое образование, вызванное стафилококковой инфекцией; локализуется на лице, ногах, пальцах и руках, часто возникает вследствие травм кожи;
- кольцевидная – совокупность маленьких узелков, расположенных в виде кольца; в большинстве случаев локализуется на шее, кистях рук, ягодицах, коленях и стопах;
- туберкулезная – представляет собой зону некроза, которая окружена эпителиальными клетками и лейкоцитами; может локализоваться на коже, в лимфатических узлах, легких, дыхательных путях;
- гнойная – чаще располагается на руках или лице, в основном, встречается у детей; часто эти гранулемы возникают после ран, но точная причина их появления неизвестна;
- склеромная – локализуется преимущественно на слизистой оболочке верхних дыхательных путей, может приводить к их стенозу (сужению) или к асфиксии;
- мигрирующая подкожная гранулема – ее расположение может меняться, в большинстве случаев локализуется на нижней челюсти и является осложнением остеомиелита или хронического периодонтита;
- венерическая – возникает на фоне венерических инфекций, например, сифилиса, хламидиоза, локализуется в области паха и половых органов, возникает преимущественно у мужчин;
- лигатурная (послеоперационная) – развивается как реакция на шовный материал после операции.
Лабораторная и инструментальная диагностика
В общем анализе крови может отмечаться повышение СОЭ, эозинофилия, лейкоцитоз, снижение уровня гемоглобина.
Использование различных методов визуализации (рентгенография, КТ, МРТ) позволяет выявить очаги деструкции величиной до 5 см с четкими границами без склеротических изменений, иногда — патологические переломы, уплощение пораженных позвонков (vertebra plana).
Определяющее значение в диагностике гистиоцитоза у взрослых и детей имеет патоморфологическое исследование. При микроскопии видны инфильтраты из клеток Лангерганса (крупные овальные клетки с ядрами неправильной формы), эозинофилов, лимфоцитов, макрофагов. Иммуногистохимический анализ выявляет экспрессию молекул CD1a, лангерина, белка S-100, характерных для клеток Лангерганса. Проведение электронной микроскопии позволяет увидеть характерные для клеток Лангерганса гранулы Бирбека.
Дифференциальная диагностика при ЭГ проводится с остеомиелитом, первичными опухолями или метастатическими поражениями костей, лимфомой, миеломной болезнью, синдромом Папийона — Лефевра и костными кистами.
Рисунок 6. Гранулы Бирбека, характерные для клеток Лангерганса (данные электронной микроскопии)
Симптомы гранулемы
Так как большинство гранулем не являются самостоятельным заболеванием, симптомы могут быть разнообразными, и зависят от того, на фоне какой патологии они появились. Иногда первые признаки могут оставаться незамеченными.
Выглядят воспаленные узелки сначала, как яркие красные пятна. Далее появляется розовая папула. В большинстве случаев гранулема не сопровождается дискомфортом. Часто она может самостоятельно пропадать и вновь появляться.
Узелки могут возникать на коже, мышцах, на стенках сосудов, костях, зубах, слизистых оболочках, внутренних органах. Довольно распространенной является гранулема пупка, которая появляется на месте удаления пуповины. Она может возникать и у взрослых, вследствие ношения пирсинга.
В зависимости от локализации поражения симптомы будут различаться:
- при поражении кожи может возникать зуд, припухлость, покраснение, возможно также шелушение кожи;
- при поражении печени симптомы могут отсутствовать, иногда возникают тупые боли в правом подреберье, в редких случаях может появляться желтуха;
- при поражении легких появляется кашель, одышка, при туберкулезе возможно выделение мокроты;
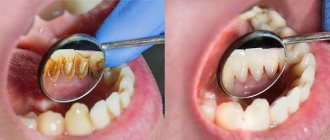
- при поражении зубов возникает зубная боль, кровоточивость десен, выделение гноя;
- при поражении головного мозга симптомы зависят от расположения гранулем: могут наблюдаться параличи, ухудшение зрения, слуха, обоняния.
Лечение и прогноз
В ряде случаев эозинофильная гранулема лечения не требует, никак себя не проявляет и проходит самостоятельно за несколько лет. При выраженной симптоматике и/или выраженных костных дефектах используются разные подходы и их комбинации: хирургическое удаление очага (кюретаж, иссечение) или его радиочастотная аблация; назначение цитостатиков или сочетания цитостатиков и глюкокортикостероидов (в том числе вводимых в патологический очаг); лучевая терапия при наличии больших очагов или очагов, сдавливающих соседние ткани и органы. Проводится также и коррекция сопутствующей патологии.
В качестве перспективных схем лечения гистиоцитоза X рассматриваются антицитокиновые препараты, антиCD1a-моноклональные антитела и препараты транс-ретиноевой кислоты.
ЭГ в целом имеет благоприятный прогноз, вплоть до возможности спонтанного излечения, однако при переходе в другие формы течение гистиоцитоза из клеток Лангерганса может быть более злокачественным — такое происходит, например, при вовлечении костного мозга (довольно редкое явление). В некоторых случаях болезнь Таратынова требует оперативного вмешательства. После курса лечения пациенты должны находиться под диспансерным наблюдением онколога в течение 3 лет с ежемесячными осмотрами и рентгенологическим исследованием каждые полгода.
Диагностика гранулемы
Спровоцировать появление воспаленных узелков может большое количество заболеваний. Чтобы определить причину их возникновения, врач проводит осмотр пациента, изучает жалобы и анамнез болезни, затем назначает дополнительные обследования. В их спектр могут входить:
- общий анализ крови;
- биохимический анализ крови;
- микроскопическое исследование мазков из половых органов (при подозрении на венерическую гранулему);
- биопсия клеток гранулемы (исследование тканей под микроскопом; позволяет определить природу воспаления);
- радиовизиография (компьютерный рентген; используется для определения зубной гранулемы).
Клинический случай
Приводится по Lam S. et al, Eosinophilic granuloma/Langerhans cell histiocytosis: Pediatric neurosurgery update. 2015
Молодой человек 17 лет был госпитализирован по поводу увеличивающегося в течение последних 6 недель образования волосистой части головы. Образование при пальпации болезненно, из‑за изъязвления периодически кровоточит, однако неврологического дефицита не выявлено. При КТ и МРТ выявлен крупный очаг в лобной кости справа, сдавливающий верхний сагиттальный синус. Проведена тотальная резекция образования, подтвержден диагноз «лангергансоклеточный гистиоцитоз кости черепа». На амбулаторном этапе проводилась терапия цитостатиком.
Рисунок 6. (а) КТ-исследование без контрастирования — фронтальное сканирование (верхняя и средняя часть) и 3D-реконструкция черепа (нижняя часть). (b) МРТ-сканирование. Т1‑взвешенное изображение во фронтальной плоскости (сверху) и Т2‑взвешенное изображение в сагиттальной плоскости
Источники
- Coppes-Zantinga A., Egeler R. M. The Langerhans cell histiocytosis X files revealed. Br J Haematol, 2002. — V. 116 — N. 1 — P. 3–9.
- Lam et al., Management of adult patients with Langerhans cell histiocytosis: recommendations from an expert panel on behalf of Euro-Histio-Net. Orphanet J Rare Dis, 2013 — V. 8. — N 72.
- Lam S., Reddy G. D., Mayer R., Lin Y., Jea A. Eosinophilic granuloma/Langerhans cell histiocytosis: Pediatric neurosurgery update. Surg Neurol Int, 2015. — N. 6 (Suppl 17): S435 — S439.
- Langerhans’ Cell Histiocytosis (Histiocytosis X). What is it? Harvard Medical School. Harvard Health Publishing. October, 2014. www.health.harvard.edu
- Sharma R., Singh R. et al. Langerhans cell histiocytosis (skeletal manifestations). Radiopaedia. https://radiopaedia.org/articles/langerhans-cell-histiocytosis-skeletal-manifestations-1
- Shea C. R, James W. D. et al. Langerhans Cell Histiocytosis. Medscape, 2022. https://emedicine.medscape.com/article/1100579‑overview
- Чурилов Л. П. Смерть на взлете, или Кто вы, доктор Таратынов? Здоровье — основа человеческого потенциала: проблемы и пути их решения, 2014. — Т. 9 — № 2 — С. 919–929.
- Юсупова Л. А., Юнусова Е. И., Гараева З. Ш., Мавлютова Г. И. Гистиоцитоз Х. Практическая медицина, 2014 — Т. 08 — № 14.
Пиогенная гранулема как междисциплинарная проблема
Пиогенные гранулемы можно рассматривать как доброкачественные сосудистые опухоли или как реактивные изменения сосудов, возникающие в местах предшествующей травмы или воспаления [1].
Синонимы: ботриомикома, телеангиэктатическая гранулема, доброкачественная гранулема на ножке, гранулема беременных, лобулярная капиллярная гемангиома, эруптивная ангиома и т. д.
Многообразие перечисленных синонимов свидетельствует об отсутствии единого взгляда на этиопатогенез заболевания и, как следствие, вызывает значительные трудности в классификации, диагностике, тактике лечения и прогнозировании данной патологии.
Термин «ботриомикоз» был предложен Боллингером (Boullinger), в 1887 г. описавшим поражения легких у лошадей, вызванные, по тогдашним предположениям, Botryomyces equina. Спустя 10 лет, в 1897 г., Понсе (Poncet) и Дор (Dor) впервые представили пациентов с проявлениями, как они тогда считали, лошадиного ботриомикоза. Дальнейшие исследования доказали несостоятельность представлений о микотической природе данного заболевания, однако термин «ботриомикома» широко используется и в настоящее время.
Об этиологии пиогенной гранулемы до сих пор высказываются различные точки зрения. Ранее заболевание расценивали как вегетирующую пиодермию, в настоящее время считают разновидностью ангиом, развивающуюся как реактивный процесс на месте микротравм в виде сосудистого узла с профилирующими капиллярами, напоминая грануляционную ткань. Так как это образование по существу не является ни инфекционным, ни гранулематозным, его наиболее точное название «дольчатая капиллярная гемангиома» [2].
Чаще всего пиогенная гранулема наблюдается у молодых людей и подростков, а также во время беременности (в 5% случаев всех беременностей). Сообщалось о выявлении пиогенной гранулемы в желудочно-кишечном тракте, гортани, на слизистой носа, конъюнктиве и роговице [3].
В качестве провоцирующих факторов предполагаются травма (в том числе микротравмы), беременность, инфекционные заболевания или предшествующий дерматоз. Однако травмы в анамнезе отмечаются только в 25% случаев.
Описаны случаи возникновения множественных пиогенных гранулем на ожоговых поверхностях, после приема оральных контрацептивов, ингибиторов протеаз и лечения акне изотретиноином. Известно, что пиогенные гранулемы после беременности регрессируют. В одном из исследований в пиогенных гранулемах при беременности была обнаружена повышенная концентрация фактора роста эндотелия сосудов, после родов содержание этого фактора практически не определялось, отмечались апоптоз эндотелиальных клеток и регресс гранулемы [4].
Клинически пиогенная гранулема представляет собой мягкое или плотноэластическое, безболезненное опухолевидное образование на ножке, диаметром 0,5–2,0 см, темно-красного цвета, с гладкой или дольчатой поверхностью. Ножка, окруженная «воротничком» отслоенного эпителия, может быть различной длины и иногда придает опухоли сходство с грибом. Появившись спустя несколько недель или месяцев на месте травмы (пореза, ожога, укола, ссадины и т. п.), гранулема быстро растет, темнеет (может становиться цианотичной), уплотняется. Поверхность ее, изначально влажная, сосудистая (типа малины), эрозируется, покрывается корочками, легко кровоточит при минимальной травматизации. Часто присоединяется вторичная инфекция, образуются изъязвления (иногда занимающие всю поверхность опухоли), некрозы, кровянисто-гнойное отделяемое. Пальпация обычно безболезненна. Чаще представлена солитарным очагом (множественные опухоли — редкость, но иногда наблюдаются после обширных ожоговых повреждений). Чаще всего локализуется на кистях (особенно на пальцах), стопах, лице, но может располагаться и на других участках кожного покрова — на туловище, гениталиях, в перианальной области, по краю век и на языке. По наблюдениям, приблизительно в половине случаев обращений пиогенная гранулема обнаруживается на месте вросшего ногтя и является одним из наиболее частых осложнений этой патологии [5].
Гигантские гранулемы, диаметром 3,0–5,0 см и более, традиционно считаются редким явлением, но в практике выявляются достаточно часто. По наблюдениям, они периодически встречаются у лежачих больных на месте пролежней.
Для течения пиогенной гранулемы характерны быстрый рост, наличие фазы стабилизации процесса, осложнения в виде присоединения вторичной инфекции со всеми вытекающими последствиями. Для этой опухоли не характерен спонтанный регресс, но она не склонна к диссеминации и малигнизации.
Дифференциальный диагноз обычно не вызывает затруднений. Проводится с вегетирующей пиодермией, меланомой, саркомой Капоши, ангиосаркомой, гломусной опухолью, кератоакантомой, шиповидноклеточной эпителиомой.
Для предотвращения кровотечения и исключения злокачественного образования рекомендуется удаление очага [6].
Удаляются пиогенные гранулемы методом тангенциальной эксцизии и с помощью электродесикации, в последнем случае число рецидивов заметно меньше. При манипуляциях и иссечении очаги сильно кровоточат. Обязательно применяются лидокаин с эпинефрином (с десятиминутной отсрочкой манипуляции — действие эпинефрина), для гемостаза используется электрокоагуляция. Очаг пиогенной гранулемы, срезанный лезвием скальпеля, направляется на гистологическое исследование. Затем выполняется кюретаж основания очага, что помогает остановить кровотечение и предупредить рецидив. Кюретаж и электродесикация основания проводятся до остановки кровотечения.
Имеются сообщения об эффективности крио- и лазерной терапии.
Приводим клиническое наблюдение пациентки с пиогенной гранулемой.
Пациентка, 1987 г. рождения, обратилась с жалобами на образование на коже правой кисти, безболезненное, кровоточивость в области высыпаний. Больна около 2 недель, когда впервые без четкой причинной связи появились вышеуказанные жалобы. Факт травматизации кожи отрицает. К дерматовенерологу не обращалась, самостоятельно не лечилась. Образование прогрессивно увеличивалось в размерах.
Анамнез жизни: туберкулез, глистные инвазии, вирусные гепатиты, венерические заболевания в прошлом отрицает. Хронические заболевания в настоящий момент: отрицает. Операции, травмы: отрицает. Аллергологический анамнез: не отягощен. В настоящее время наблюдается у акушера-гинеколога по поводу беременности 30 недель.
Объективно: общее состояние удовлетворительное. Положение: активное. Температура тела 36,7 °С. При осмотре патологии со стороны внутренних органов и систем не обнаружено.
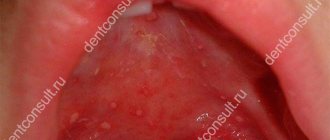
Локальный статус: патологический кожный процесс носит ограниченный характер, локализован на коже ладонной поверхности третьего пальца правой кисти. Представлен узлом ярко-красного цвета до 1,0 см в диаметре, по периферии венчик отслоившегося эпидермиса, фаланга пальца слегка отечна. При пальпации образование мягкоэластичное, неоднородное, неподвижное, безболезненное. Периферические лимфатические узлы не увеличены. Дермографизм смешанный. Других патологических высыпаний на коже и видимых слизистых нет (рис. 1).
При обследовании: общий анализ крови, общий анализ мочи, биохимический анализ крови — без патологии. Обследование на гепатиты HBsAg — не выявлено. ИФА на антитела к ВИЧ — отрицательный.
При дерматоскопическом исследовании образование немеланоцитарной природы; визуализируются крупные сосудистые лакуны розово-красного цвета, поверхностное изъязвление.
Учитывая кровоточивость образования, прогрессивное увеличение в размерах, состояние беременности, пациентка направлена к хирургу для иссечения. В течение недели консультирована тремя хирургами разных ЛПУ г. Сургута, усомнившимися в правильности диагноза. Высказывались предположения о «раке», «бородавке» и т. д. Рекомендовалось 2-недельное наблюдение. За период наблюдения образование несколько увеличилось в размерах. При очередном посещении хирургом амбулаторно проведено иссечение пиогенной гранулемы, обработка растворами антисептиков (рис. 2). При осмотре через 10 дней отмечалась активная эпителизация в очаге поражения, отсутствие новых высыпаний (рис. 3).
Заключение. Пиогенная гранулема ввиду отсутствия единых подходов к лечению является междисциплинарной проблемой и представляет определенные сложности для диагностики среди врачей разных специальностей. Целесообразно проведение предварительного дерматоскопического исследования с целью дифференциальной диагностики со злокачественными новообразованиями кожи и ее придатков.
Литература
- Доманин А. А., Соловьева О. Н. Расчет диагностической значимости морфологических признаков пиогенной гранулемы и капиллярной гемангиомы. В кн.: Лечебно-диагностические, морфофункциональные и гуманитарные аспекты медицины. Тверь, 2011. С. 57–59.
- Аладин А. С., Яйцев С. В., Королев В. Н. Случай пиогенной гранулемы передней поверхности шеи, симулировавшей злокачественную опухоль (клиническое наблюдение) // Опухоли головы и шеи. 2011. № 2. С. 49–54.
- Новоселов В. С., Гостроверхова И. П., Новоселова Н. В. Клинические случаи из практики дерматолога // Российский медицинский журнал. 2008. № 23. С. 1559.
- Скрипкин Ю. К. Кожные и венерические болезни. М.: Триада-Фарм, 2005. 168 с.
- Хэбиф Т. П. Кожные болезни: диагностика и лечение / Пер. с англ. В. П. Адаскевич; под ред. А. А. Кубановой. 4-е изд. М.: МЕДпресс-информ, 2016. 700 с.
- Богатов В. В., Землякова Л. И. Применение лазерного скальпеля при лечении пиогенных гранулем челюстно-лицевой области // Вестник Смоленской медицинской академии. 2010. № 2. С. 30–32.
Е. Н. Ефанова*, 1, кандидат медицинских наук Ю. Э. Русак*, доктор медицинских наук, профессор Е. А. Васильева* И. Н. Лакомова** Р. Р. Кельдасова*
* БУ ВО ХМАО-Югры СурГУ, Сургут ** БУ ХМАО-Югры Сургутский ККВД, Сургут
1 Контактная информация