Что такое мандибулярная анестезия
Стоматология сегодня имеет большой выбор разновидностей обезболивания. Это открывает перед хирургом-стоматологом широкие возможности, особенно в части лечения маленьких пациентов. Мандибулярная анестезия — это местное обезболивание проводникового типа. Проводниковой — временное блокирование передачи нервных импульсов через крупный нервный ствол. К ней обращаются при необходимости абсолютного блока болевых ощущений с нахождением пациента в полном сознании.
Мандибулярная анестезия востребована, если планируется хирургическое вмешательство на нижней челюсти. Неприятным моментом инъекции бывает кратковременное чувство распирания, боли и жжения в области укола. Это ощущение длится несколько секунд и сравнимо с уколом при заборе крови из вены.
Внеротовая (туберальная) анестезия
Метод практикуется при длительном хирургическом вмешательстве либо при челюстных травмах, когда пациент не в состоянии открыть ротовую полость.
Показания:
- обширный воспалительный процесс тканей ротовой полости;
- длительное оперативное вмешательство — 2 и более зубов;
- травмирование костей и мышц челюсти.
Анестетик обезболивает обширную зону лицевой части черепа, включая 2/3 языка, все зубы с выбранной стороны, альвеолярный отросток, десенные ткани, кожу нижней губы.
Способы введения анестетик отличаются местом вкола иглы:
- поднижнечелюстной;
- позадичелюстной;
- впередичелюстной.
Данный метод обезболивания особенно показан при лечении детей, которых бывает трудно заставить открыть рот для терапии. Также проводниковая анестезия показана при сильном инфицировании слизистой ротовой полости, сопровождающемся обильным выделением слюны. В таких условиях трудно соблюдать стерильность и легко можно добавить новый вид инфекции к уже имеющемуся. Также дети не всегда выполняют просьбу стоматолога не закрывать рот, не давая возможности врачу провести манипуляции с соблюдением санитарных норм.
Еще одна проблема при лечении детей: они не понимают просьбы не касаться языком санированной антисептиками слизистой и часто меняют положение головы, провоцируя загрязнение обработанной для врачебных манипуляций слизистой. Поэтому внеротовый путь обезболивания — единственно возможный метод при контакте с пациентами малого возраста.
Позадичелюстной путь мандибулярной анестезии
Этот метод был предложен Пеккертом и Вустровым в 1937 году. Суть состоит в инстилляции анестетика из точки у заднего края свода нижней челюсти до крыловидной мышцы. Преимущество метода состоит в доступности нижнелуночкового нерва, путь к которому не закрывает язычок нижней челюсти. Нерв доступен для блокировки с большого расстояния, поэтому для успешной блокировки препятствия отсутствуют.
Однако метод характеризуется и недостатками, среди которых есть весьма существенный — прокол околоушной железы. Также для проведения инстилляции требуется игла особенной формы — с закруглением. В случае поломки иглы достать осколки будет трудно. Для пациентов инстилляция в указанной точке ощущается как болезненная, а соседство с точкой вкола сонной артерии добавляет дополнительный риск в проведении манипуляции. Поэтому позадичелюстной метод практически не применяется в современной стоматологии.
Подчелюстной путь
Этот метод намного безопаснее нижнечелюстного. Во время прокола игла движется параллельно челюстной кости. Чтобы найти правильное место вкола иглы, нужно приложить свою руку к шее так, чтобы указательный палец коснулся нижнего края ушной раковины. Тогда большой палец укажет точку, через которую и проводят инстилляцию.
Если необходимо заблокировать нервы в правой лицевой части, для определения точки вкола используют левую руку пациента. Соответственно, для определения точки входа иглы в левую часть лицевой зоны, используют правую руку. Эту технику предложили немецкие ученые Зихер и Кляйн в 1915 году.
Внеротовая техника обезболивания должна быть освоена каждым практикующим стоматологом, так как она используется в случае наличия очагов воспаления в слизистых оболочках десны и мягких тканей. Благодаря ей, можно провести оперативное вмешательство, купируя болевые импульсы и получая свободный доступ.
Метод Берше Дубова
Это одна из разновидностей внеротовой анестезии нижней челюсти, со стороны подскуловой части черепа. Игла вводится под скуловой зоной лица в двух сантиметрах от козелка уха. В качестве анестетика применяют новокаин, но возможны и иные варианты. После инстилляции замораживается вся половина челюсти.
Дубов несколько модифицировал методику Берше, просто изменив глубину ввода иглы в ткани: увеличил на 1 см.
Также свои коррективы в технику введения анестетика по Берше внес и Уваров, предложив вводить иглу на глубину 4,5 см. По сравнению с предложением Берше (2,5 см) и Дубова (3,5 см) это выглядит как-то смело. Свои коррективы предложили Бердюк и Егоров. Их новшества связаны с изменением угла наклона иглы.
Впередичелюстной путь
Эта техника обезболивания не получила широкого распространения из-за риска прокола щеки и проникновения иглы в ротовую полость. Хотя при удачном вколе можно сразу обезболить три нерва — щечный, язычный и нижнелуночковый.
Методы проведения мандибулярной анестезии
Существует два распространенных метода проведения мандибулярной анестезии. Первый способ является внутриротовым и проводится по модификации Гоу-Гейтса и Акинози. Второй метод — внеротовой, проводится тремя способами – нижнечелюстным, позадичелюстным или подскуловым.
С точки зрения техники различают аподактильный (без пальпации) метод, пальцевый метод, а также модификации Гоу-Гейтса и Акинози.
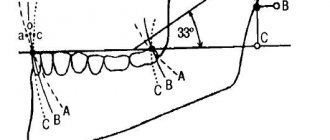
Мандибулярная анестезия аподактильной техникой проводится наиболее часто. В области необходимого зуба нижней челюсти сначала проводят инфильтрационную анестезию для обезболивания щечного пространства. Затем при наибольшем раскрытии рта пациентом нащупывается грань между нижней и средней третью крыловидно-нижнечелюстной складки в ее латеральном скате. Это место вкола иглы. Сначала её вводят до упора в кость, затем разворачивают в обратную сторону и вводят один миллилитр уже на уровне резцов. В общей сложности инъецируется от 2 до 2.5 мл анестетика.
При пальцевом способе инъекция обезболивающего раствора в количестве 3-4 мл проводится в области ретромолярного пространства и височного гребешка. Введение анестетика осуществляется, как и при аподактильной технике, двумя этапами с изменением положения иглы.
Модификация по Гоу-Гейтсу подразумевает обезболивание сразу трех ветвей нижнечелюстного нерва. С этой целью инъекция анестезирующего раствора вводится в области мыщелокового отростка нижней челюсти.
Если у пациента ограничена возможность открывания рта, мандибулярная анестезия осуществляется по методу Акинози. Пациент не открывает рот и смыкает зубы. Инъекция ставится на границе щечной слизистой и ретромолярной области верхней челюсти.
Для проведения мандибулярной анестезии врач должен иметь высокую квалификацию и глубокие анатомические знания о строении нижней челюсти.
Особенности проведения местного обезболивания при двойном луночковом нерве
Мандибулярная анестезия, как основной метод обезболивания зубов нижней челюсти, известна еще с конца девятнадцатого века. Сам принцип ее проведения остался неизменен, однако техника проведения претерпела ряд изменений.
Так классическая мандибулярная анестезия проводится в область нижнечелюстного отверстия (метод Halsted, 1885; Fischer, 1911; Егоров). Более современными стали «высокие» методы блокады нижнего лучкового нерва, в ходе проведения которых депо анестетика создается в области торуса нижней челюсти (Вайсбрем, 1940), вырезки нижней челюсти при закрытом рте пациента (Визирани, 1960, — Акинози, 1977), суставного отростка нижней челюсти (Гоу — Гейтс, 1973). Такое разнообразие методов заставляет задуматься над тем, что существует проблема в проведении местного проводникового обезболивания зубов нижней челюсти. По данным ряда исследователей, мандибулярная анестезия неэффективна в 10—15 % случаев [12].
Одной из причин ее неэффективности являются анатомические вариации строения нижнечелюстного нерва и каналов [13].
Существуют исследования, подтверждающие, что мандибулярная анестезия в большинстве случаев неэффективна при наличии у пациента двойного нижнечелюстного канала. Отмечено, что после ее проведения у данной группы пациентов болевая чувствительность тканей зуба сохраняется, в то же время имеется чувство онемения нижней губы и подбородка с соответствующей стороны обезболивания [7, 8, 12, 13, 16, 17].
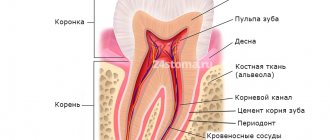
Анатомия нижнего луночкового нерва
Нижнечелюстной нерв является продолжением третьей ветви тройничного нерва, располагается в толще нижней челюсти на протяжении от нижнечелюстного до подбородочного отверстий. По данным ряда авторов, нижнечелюстной нерв на всем своем протяжении формирует три магистральные ветви: это ретромолярная ветвь, молярная ветвь, резцовая ветвь [1—3]. На всем своем протяжении нижнечелюстной нерв может идти одним магистральным пучком, однако может разделяться на две [4] и даже три ветви [5].
По распространенности двойной нижний луночковый канал встречается менее чем у 1 % населения. Так, по данным Grover P. S. и Lorton L., при изучении 5000 ортопантомограмм в 4 случаях наблюдался двойной нижний луночковый канал (0,08 %) [7]. По данным других авторов, при исследовании 6000 ОПТГ выявлены двойные нижнечелюстные каналы в 57 случаях (0,95 %) [6].
Классификация двойных нижнечелюстных каналов
Изучив 3612 ОПТГ, Notje и соавт. выявили следующие вариации строения двойного нижнечелюстного канала: тип 1 — два канала, которые начинаются через единое отверстие; тип 2 — ответвление малого канала на уровне второго и третьего моляра; тип 3 — два канала начинаются из разных отверстий, но объединяются на уровне моляров [6]. Heasman предложил классификацию положения канала по отношению к корням зубов: 67,7 % — тип 3 (среднее), 15,6 % — тип 2 (высокое), 5,2 % (низкое), тип 4 (смешанный) — 11,5 % [8].
Наиболее известной считается классификация двойных каналов нижней челюсти Langlais (рис. 1): тип 1 — бифуркация на уровне третьего моляра (0,367 %), тип 2 (0,517 %) — бифуркация в пределах ветви челюсти или за ее пределы, затем объединение, тип 3 — смешанный (0,03333 %): с одной стороны тип 1, с другой — тип 2, тип 4 (0,03333 %) — два канала, которые начинаются разными отверстиями [9].
Рис. 1. Классификация двойных нижнечелюстных каналов по Langlais.
Формирование двойного канала
Безусловно, двойной луночковый нерв — это анатомическая вариация в строении челюстей, которая формируется еще в пренатальном периоде развития. Johansson и соавт. обнаружили, что развитие нижнечелюстного нерва проходит из трех независимых каналов, которые затем объединяются в один канал. [10]. Chaves и соавт., изучая препараты челюстей детей пренатального периода, обнаружили, что нижнечелюстной канал разделен на три самостоятельных магистрали, осуществляющих иннервацию определенной группы зубов. Так, первый канал подходит к зачаткам резцов и клыков, второй — к премолярам, третий — к молярам нижней челюсти. Этот факт во многом объясняет, почему при первичной адентии поражение затрагивает определенную группу зубов, с каждой стороны нижней челюсти [11].
В ходе развития нижней челюсти интрамембранозной оссификации три независимых канала с нервными стволами объединяются в канал с одноименным нервом. В настоящее время нет единого мнения о причине формирования двойного нижнечелюстного канала. Однако можно предположить, что изменения в минерализации челюстей на этапах развития ребенка могут препятствовать сближению магистральных ветвей нижнечелюстного нерва, что ведет к развитию нескольких независимых каналов.
Тактика местного обезболивания при двойном нижнем луночковом нерве
Перед началом стоматологического лечения необходимо провести дополнительное рентгенологическое обследование, например ортопантомографию. Она позволяет оценить положение нижнечелюстного отверстия по отношению к окклюзионной поверхности моляров, количество каналов, их топографию по Langlais.
Для обезболивания зубов нижней челюсти при двойном нижнечелюстном канале рекомендованы «высокие» методы анестезии (торусальная, Гоу — Гейтс, Визирани — Акинози) Конечно, нецелесообразно делать ОПТГ каждому пациенту перед мандибулярной анестезией, однако стоит задуматья о ее проведении в тех случаях, когда пациент сам жалуется на «неэффективность» обезболивания при лечении у стоматолога. Можно с уверенностью заявить, что существует группа пациентов с неблагоприятным анамнезом в отношении местного обезболивания, которым действительно показана рентгенологическая диагностика вплоть до компьютерной томографии для выявления причин неэффективности местного обезболивания.
Для обезболивания зубов нижней челюсти при двойном нижнечелюстном канале рекомендованы «высокие» методы анестезии (торусальная, Гоу — Гейтс, Визирани — Акинози). Они обеспечивают создание депо анестетика выше нижнечелюстного отверстия, тем самым решая вопрос об аномалии его положения при двойном нижнечелюстном канале.
Если врач отдал предпочтение проведению классической мандибулярной анестезии, следует оценить ее эффективность в среднем через 10 минут. Если пациент отмечает чувство онемения подбородка, но анестезии пульпы нет, депо анестетика создано правильно и нет необходимости в проведении повторной мандибулярной анестезии. Повторно мандибулярная анестезия должна проводиться по «высокому» типу и только при отсутствии у пациента чувства онемения подбородка и нижней губы. В качестве дополнительного метода обезболивания рекомендуется проводить интралигаментарную или внутрикостную анестезии, которые гарантированно приведут к анестезии конкретного зуба.
Клинический случай
Пациент В., 1982 г. р., обратился с жалобами на периодические боли в зубе 37. Объективно: 38 — прорезался частично с мезиоангулярным положением. DS: Дистопия 38. В ходе обследования была проведена ОПТГ, на которой определялся двойной нижнечелюстной канал, предположительно, начинающийся одним нижнечелюстным отверстием, далее идущий разобщенно на всем протяжении ветви и тела нижней челюсти и заканчивающийся двумя отверстиями (тип 2 по Langlais) (рис. 2, 3). Пациенту рекомендовано удаление 38. Из анамнеза было выяснено, что во время предыдущих стоматологических вмешательств нередко возникали проблемы с обезболиванием.
Для операции удаления зуба 38 была проведена мандибулярная анестезия методом пальпации (1.8 ml Ubistesin 1:100000 3MESPE) и щечная инфильтрационная анестезия (0.5 ml Ubistesin 1:100000 3MESPE). Через 5 минут после анестезии пациент определял чувство онемения края нижней губы слева. При создании операционного доступа и частичном одонтопрепарировании 38 пациент испытывал боль. В качестве дополнительного обезболивания проведена интралигаментарная анестезия (0.8 ml Ubistesin 1:100000 3MESPE), зуб удален безболезненно.
Обсуждение
В данном клиническом примере пациенту проводилось стандартное обезболивание, применяемое для удаления зубов нижней челюсти. Однако в данном случае не отмечалось полноценного обезболивания пульпы 38. Авторы статьи предполагают, что эта проблема связана с наличием у пациента двойного нижнечелюстного канала. Двойной нижнечелюстной канал содержит как нервы, так и сосуды, ответственные за кровоснабжение нижней челюсти [6].
Считается, что основной канал, который открывается на уровне окклюзионной поверхности моляров и имеет больший диаметр, всегда содержит нижнечелюстной нерв. Дополнительный канал, имеющий меньший диаметр, в большинстве случаев начинается от основного нижнечелюстного отверстия. Встречаются двойные нижнечелюстные каналы, которые начинаются двумя независимыми отверстиями, при этом дополнительное отверстие может располагаться как выше основного, ближе к основанию суставного отростка, так и ниже основного, в дистальном отделе ветви челюсти.
Основной канал, открывающийся на уровне окклюзионной поверхности моляров и имеет больший диаметр, всегда содержит нижнечелюстной нерв По данным литературы, дополнительный канал нижней челюсти может содержать ветви челюстно-подъязычного нерва (n. myelohyoideus), который наиболее близок в топографо-анатомическом отношении к нижнечелюстному нерву. Челюстно-подъязычный нерв не поддается обезболиванию в ходе проведения стандартной мандибулярной анестезии вследствие того, что анестетик не может диффундировать через клиновидно-челюстную связку, через которую проходит челюстно-подъязычный нерв [14].
По данным Wilson, это объясняется тем, что челюстно-подъязычный нерв ответвляется от нижнечелюстного на 14,7 мм выше нижнечелюстного отверстия, т. е. эта зона может находиться вне зоны действия раствора местного анестетика [15]. Lew и соавт. описали клинический случай неэффективности местного обезболивания зубов нижней челюсти у пациента с двойным нижнечелюстным каналом [13], DeSantis и соавт. описали схожий случай [17], в настоящей статье авторы также столкнулись с данной проблемой. В то же время есть данные об эффективности мандибулярной анестезии у пациентов с двойным нижнечелюстным каналом [16].
Заключение
Двойной нижнечелюстной канал может быть причиной неэффективности мандибулярной анестезии. Во многом это обусловлено дислокацией дополнительного нижнечелюстного отверстия, иннервацией зубов со стороны челюстно-подъязычного нерва. Дополнительная рентгенологическая диагностика (ОПТГ, КТ) позволяет выяснить причину неэффективности обезболивания нижней челюсти. При выявлении двойных нижнечелюстных каналов по рентгеновскому снимку можно определить их топографию, выбрать методику проводникового обезболивания и планируемое место создания депо местного анестетика.
ЛИТЕРАТУРА
- Oikarinen VJ. The inferior alveolar artery. SuomHammaslaToim 1965;61(Suppl 1):1—131.
- Poirot G, Delattre JF, Palot C, Flament JB. The inferior alveolar artery in its bony course. SurgRadiolAnat 1986;8:237—244.
- Zoud K, Doran GA. Microsurgical anatomy of the inferior alveolar neurovascular plexus. SurgRadiolAnat 1993;15:175—179.
- Nortje, C. J.; Farman, A. G.; Grotepass, F. W. Variations in the normal anatomy of the inferior dental (mandibular) canal: a restrospective study of panoramic radiographs from 3,612 routine dental patients. Brit. J. oral Surg., Edinburgh, v. 15, p. 55—63, 1977.
- Auluck, A.; Keerchilatha, M. P. Trifid mandibular nerve canal. Dentomaxillofac. Rad., London, v. 34, n. 4, p. 259, jul., 2005.
- Nortje, C. J.; Farman, A. G.; Joubert, J. J. V. The radiographic appearance of the inferior dental canal: an additional variation. Brit. J. oral Surg., Edinburgh, v. 15, p. 171—2, 1977.
- Grover, P. S. & Lorton, L. Bifid mandibular nerve as a possible cause of inadequate anaesthesia in the mandible. J. OralMaxillofac. Surg., 41:111—9, 1983.
- Heasman, P. A. Variation in the position of the inferior dental canal and its significance to restorative dentistry. J. Dent., Chengtu, v. 16, n. 1, p. 36—7, feb., 1988.
- Langlais, R.P. Broadus, R. Glass, B. Bifid mandibular canals in panoramic radiographs. Journal of the American Dental Association (1985), Vol 110, Issue 6, 923—926.
- Johansson CS, Hildebrand C, Poulsen B (1992). Anatomy and developmental chronology of the rat inferior alveolar nerve. AnatRec 234:144—152.
Полный список литературы находится в редакции.
Возможные осложнения
Мандибулярная анестезия в редких случаях приводит к развитию осложнений. Одним из них является онемение тканей глотки с последующим ограничением движений нижней челюсти. В качестве лечения назначается физиотерапия, механическая терапия и введение лекарственных растворов. Гематома может возникнуть как результат повреждения сосуда. Если она не рассасывается самостоятельно, возможно потребуется пункция. При повреждении нерва иногда развивается неврит, для лечения которого требуются физиотерапевтические процедуры с применением нагревательных элементов или электротока. Очень редким осложнением называют временный паралич мышц в результате врачебной ошибки. При нарушении техники инъекции редко происходит обламывание иглы и застревание её в мягких или сухожильных тканях. В таких случаях применяется её хирургическое удаление после рентгенологического обследования. Если же игла не доставляет беспокойства пациенту и вросла в ткань, её можно не удалять.
Рекомендации после проведения
Любой вид анестезии является для организма стрессом, который необходимо минимизировать. Непосредственно после применения обезболивания вставать со стоматологического кресла надо осторожно во избежание головокружения. После обезболивания требуется избегать употребления горячих и алкогольных напитков. Нельзя массировать область инъекции и принимать горячую пищу. Необходимо полоскать ротовую полость содово-солевым или любым другим раствором по назначению врача несколько раз в день. Спать лучше на противоположной от укола стороне.
Противопоказания мандибулярной анестезии
Мандибулярная анестезия не применяется при заболеваниях печени, что связано с большой нагрузкой на неё. Новокаин – единственный анестетик, на который не распространяется это противопоказание. Если требуется проведение обширной операции, местное обезболивание не подходит в силу необходимости введения большого его количества. Эпилепсия и психические заболевания, а также проблемы сердечнососудистой системы являются противопоказаниями к проведению мандибулярной анестезии. При беременности необходимо соотнести риск для плода при воздействии на него лекарственных препаратов. При заболеваниях крови и бронхиальной астме мандибулярная анестезия не проводится. Противопоказания к анестезии необходимо рассматривать в индивидуальном порядке, иногда их список может быть сокращен или, напротив, расширен на усмотрение лечащего врача.
Когда требуется
Проведение мандибулярной анестезии целесообразно при всех стоматологических процедурах, сопровождающихся болезненными ощущениями: в случае лечение кариеса, удалении зубов, удаления секвестров и так далее. Пациент во время лечения должен находиться в горизонтальном положении, так как есть вероятность потери сознания. Место укола нужно обработать обезболивающим кремом, чтобы больной не помешал точному введению иглы.
Все виды проводниковой анестезии требуют выбора точного места для укола. Ошибка в несколько миллиметров может привести к онемению глотки или потери чувствительности области, отвечающей за слух.