Болезни зубов – патологии, способные сильно ухудшить качество человеческой жизни и привести к серьезным последствиям, таким как нарушения функционирования желудочно-кишечного тракта, сердечно-сосудистой системы и прочим. Находящийся во рту открытый очаг инфекции в виде кариеса будет все время провоцировать рецидивы болезней носоглотки, поскольку инфекционный агент проникает в кровь и ткани слизистой оболочки.
Узнав больше о болезнях зубов, каждый человек сможет предотвратить их с помощью своевременной профилактики, а также распознать и обратиться за врачебной помощью. Какие есть патологии зубного ряда, какие симптомы на них указывают, и как их предотвратить – также может рассказать лечащий врач-стоматолог.
Кариес
Так, называется распространенная патология твердых тканей зуба, которая характеризуется деминерализацией и последующим разрушением моляра. Начинается болезнь с формирования небольшого пятнышка на эмали, которое поначалу даже незаметно. Дальше оно приобретает желто-коричневый цвет, пораженные зубы болят, остро реагируют на горячую, холодную и сладкую пищу.
Если не остановить развитие болезни на начальной и средней стадии, к ней присоединятся пульпит (воспаление нерва), периодонтит, что может вызвать потерю зуба. Также хронические очаги инфекции в виде кариозных полостей повышают риск рецидивирующих заболеваний организма.
Причины развития:
- недостаточная гигиена ротовой полости (нерегулярная чистка зубов, игнорирование ополаскивателей и зубной нити после приема пищи);
- нерациональное питание, в котором преобладает углеводная пища, при недостатке овощей, белков и витаминов;
- гиповитаминоз – недостаток в организме необходимых микроэлементов;
- проживание в неблагоприятных экологических условиях, с недостаточно фторированной водой либо где преобладает пища, не содержащая фосфора и кальция;
- неправильное формирование зубов у детей, вследствие рахита, туберкулеза и прочих заболеваний;
- патологии ЖКТ;
- резкое снижение иммунитета.
Перечисленные причины вызывают изменения в структуре эмалевого слоя, в результате чего налет не может полностью очищаться с поверхности зубов, ускоряется процесс размножения бактерий. Кариес развивается в несколько этапов. Как уже говорилось, в первоначальной стадии он имеет форму еле заметного пятна на эмали, она становится шероховатой, с элементами деминерализации.
Далее, если пациент не замечает первый признак патологии, наступает вторая стадия, при этом под эмалевым слоем образуется кариозная полость с повреждением дентина. Далее возникает глубокий кариес, с переходом воспалительного процесса за пределы дентина, что уже чревато различными осложнениями.
Начиная со второй стадии, процесс разрушения сопровождается нудными болями, усиливающимися в ночное время, анальгетики помогают их купировать, но лишь на время
Чтобы избежать потери зуба в результате его полного разрушения, необходимо вовремя обратиться к стоматологу. Врач определит степень развития проблемы и подберет нужный способ лечения. На стадии пятна достаточно реминерализации эмали (ее восстанавливают с помощью специального раствора), на поверхностной, средней и глубокой стадии этой меры будет уже недостаточно, необходима обработка с последующим пломбированием.
Если патология запущена, используют лекарственные прокладки, пропитанные гидроокисью кальция, которая способствует формированию вторичного дентина, для укрепления и предотвращения разрушения тканей.
Важно для пациентов с сердечно-сосудистой патологией –
Многие пациенты при воспалении десен стараются обойтись самостоятельным лечением, что заключается в регулярном использовании антисептиков. Растворы антисептиков не способны полностью «дезинфицировать» зубные отложения (состоящие из патогенных бактерий) – на всю их глубину, т.к. антисептики воздействуют только на самый поверхностный слой микробного налета или зубного камня. Поэтому, во-первых, патогенное действие бактерий будет продолжаться даже на фоне антисептических полосканий. Но самое опасное заключается не в этом.
Научные исследования показали, что антисептики нарушают способность бактерий полости рта – преобразовывать нитраты (содержащиеся в пищевых продуктах) – в нитриты. Такая активность бактерий называется «нитрат-редуцирующей», и она является одним из механизмов, который регулирует наше артериальное давление. Дело в том, что образуемые бактериями нитриты потом всасываются в кровь, и они способствуют снижению артериального давления. Поэтому, если вы регулярно используете средства с антисептиками (даже зубные пасты) – это приведет к снижению выработки нитритов бактериями полости рта и может вызвать увеличение артериального давления.
Это может быть незаметно у молодых здоровых людей, но будет значимо для пациентов с хронической сердечно-сосудистой патологией. Все эти данные подтверждаются научным исследованием – «The increase in plasma nitrite after a dietary nitrate load is markedly attenuated by an antibacterial mouthwash. Nitric Oxide» (2008), авторы – Mirco Govoni, Emmelie Å. Jansson, Eddie Weitzberg, Jon O. Lundberg. При желании – по ссылке выше вы можете ознакомиться с этим исследованием, используя браузерный переводчик. Надеемся, что наша статья оказалась Вам полезной!
Источники:
1. Стоматологическое образование автора статьи, 2. На основе личного опыта работы пародонтологом, 3. American Academy of Periodontology (USA), 4. «Терапевтическая стоматология. Учебник» (Боровский Е. В.). 5. «Нехирургическое пародонтологическое лечение» (Ронкати М.).
Пульпит
Наиболее распространенные заболевания зубов, помимо кариеса, включают пульпит – это последняя стадия его развития, когда поражение доходит до области нерва. Пульпа является соединительной тканью с волокнистой структурой, в ней содержится большое количество капилляров, лимфатических сосудов и нервов, поэтому главным симптомом поражения данных тканей считается острая, мучительная боль.
Острая форма патологии проявляется приступами спонтанной острой боли, спровоцировать ее могут горячее или холодное питье, сладкая пища, морозный воздух. Если пи кариесе боль проходит сразу после устранения раздражителя, пульпит отличается сохранением выраженного дискомфорта еще на протяжении 15–20 минут. Когда заболевание переходит в хроническую форму, острый болевой синдром перестает беспокоить человека.
Аномалии зубных рядов
Во время обострений приступы могут рецидивировать, особенно при надкусывании воспаленного моляра. Причины развития:
- запущенный кариес – огромное количество болезнетворных бактерий, находящихся в полости зуба, провоцируют быстрое разрушение тканей, пробираясь в самые глубокие слои, добираясь до пульпы;
- некачественное лечение кариозного очага – под установленной пломбой может оставаться часть инфицированных тканей, вызывающих повторное воспаление и дальнейшее разрушение;
- термический ожог глубоких тканей – во время высверливания пораженного дентина стоматолог может торопиться и некачественно проводить охлаждение, в итоге пульпа обжигается.
Также пульпит может развиться не через кариес, а, например, при пародонтите, через инфицированные ткани десны, к корням зуба и выше. При травме моляра иногда ткани пульпы погибают, из-за прекращения их кровоснабжения.
Диагностика зубов, пораженных пульпитом, основывается на рентгенографическом обследовании и данных собранного анамнеза (о периодичности болевых приступов и их интенсивности). Лечение предполагает удаление воспаленного нерва, обработку корневых каналов и последующее пломбирование. При этом удаление пульпы проводится витальным (для удаления любой формы патологии) и девиальным (при хронической форме) способами.
Зубной камень
Как и прочие зубные болезни, зубной камень формируется по причине повышенной активности патогенной микрофлоры во рту. В процессе жизнедеятельности микробов, особенно при нерегулярной гигиене ротовой полости, в большом количестве формируется мягкий бактериальный налет. При некоторых обстоятельствах именно этот налет становится основой для образования зубного камня.
Провоцирующими факторами выступают, кроме отсутствия полноценной гигиены, неправильное расположение моляров, их скученность, делающая затруднительной нормальную обработку зубной щеткой, особенности состава слюны, системные патологии, влияющие на уровень рН во рту. Симптомы зубного камня:
- скопление большого количества бактериального налета, на языке, у корней зубов, в пародонтальных карманах;
- постепенное затвердевание налета и образование серого или темно-коричневого цвета камня, в основном на задних поверхностях нижних моляров;
- невозможность удалить затвердения и потемнения с помощью зубной щетки и абразивных паст.
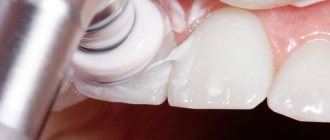
Многие болезни зубов стоматологи начинают лечить именно с удаления твердого камня, поскольку эта мера – профилактика заболеваний зубов и десен, таких как пародонтит, гингивит и пародонтоз. Существуют разные виды процедур удаления, один из которых – ультразвуковая чистка. Наконечник специального аппарата колеблется на ультравысоких частотах, обеспечивая откалывание затвердений, полировку и шлифовку эмали моляров.
Параллельно врач дает пациенту советы по подбору зубной щетки и пасты, использованию нити и ополаскивателя после еды, объясняя как предотвратить повторное скопление налета.
Так выглядит зубной камень
Периодонтит
Воспалительный процесс, происходящий внутри соединительной ткани, расположенный вокруг зубного корня, называется периодонтит. Заболевание может быть спровоцировано множеством причин, среди них:
- не долеченный кариес;
- пульпит;
- травмы зуба (механические и те, что развиваются постепенно, при разгрызании твердых предметов, открывании бутылок зубами, щелкании семечек);
- неправильно проведенные стоматологические процедуры – установка пломбы, реконструкция зубов;
- проникновение инфекционного агента через общий кровоток, из зараженных гайморовых пазух, костей челюсти;
- негативное влияние на ткани периодонта сильных токсинов.
Самым выраженным симптомом патологии выступает «выросший» зуб, человеку он кажется чересчур длинным, мешает есть, разговаривать и спать. Если на начальной стадии болезни боль ноющая и слабой интенсивности, то по ходу прогрессирования она становится все более выраженной. На запущенных стадиях, когда человек долго терпит и не обращается к врачу, болевой синдром не дает нормально жить, иррадиирует в висок, глазное яблоко, ухо и шею с пораженной стороны.
Под нижней челюстью заметно увеличиваются лимфатические узлы, одновременно растет температура. Если к больному зубу прикоснуться, надавить на него, выпить горячего или холодного напитка, он отвечает вспышкой острой боли. Внутри соединительной ткани скапливается гной, что чревато заражением крови (сепсисом).
Лечение предусматривает удаление воспаленной ткани, вскрытие каналов пораженного зуба, закладывание в полости медикаментозных средств и последующее пломбирование. После чего врач назначает антибактериальные и антисептические препараты для того, чтобы устранить воспаление и предупредить его дальнейшее развитие.
Киста зуба и гранулема
Кистой называют заболевание пародонта, при котором в районе верхушки корня формируется новообразование. Оно представляет собой округлую полость, расположенную внутри костной ткани и заполненную гнойным содержимым. В зависимости от причин, спровоцировавших проблему, выделяют несколько разновидностей кист:
- киста прорезывания – возникает у детей в период смены молочных зубов постоянными;
- парадентальная – формируется при проблемном прорезывании «зуба мудрости» либо хроническом воспалительном процессе, в период его роста;
- фолликулярная – образуется при инфицировании зачатка моляра в десне, либо когда растет лишний, сверхкомплектный резец;
- первичная – на ее возникновение влияет нарушение развития зуба из остатков зубоформирующей ткани;
- радикулярная – формируется в районе корня, по причине хронического периодонтита;
- резидуальная – располагается в кости, после того, как моляр был уже удален.
Гранулема представляет собой разновидность кисты и также относится к разряду новообразований. Это маленькое округлое образование, локализующееся в области верхушки корня моляра, формируется оно достаточно долго, бессимптомно, обнаружить его можно во время обследования. Обостриться патология может под воздействием тех же факторов, что приводят к формированию кисты – это кариес, пульпит, хронические инфекции носоглотки, травмы и воспаления моляров, периодонтит, хронические патологии, развивающиеся под коронкой, слабый иммунитет.
Однако разница между кистой и гранулемой все же есть – последняя не имеет капсулы, ее границы не так отчетливы, а сама она является очагом воспаления соединительной ткани. Обнаружить образования можно по характерным симптомам – это ноющая боль, которая становится интенсивнее по ходу прогрессирования болезни, отечность десны, головные боли, повышенная температура, общее недомогание, нагноения и флюс.
Терапевтическое лечение кисты предполагает чистку зуба, обработку антисептиками и пломбирование, также в корневой канал вводят медно-кальциевую суспензию и воздействуют на ткань малыми электрическими импульсами. Чтобы добраться до кисты, освобождается коронковая часть моляра, затем выкачивается гной, а вместо экссудата в полость вводится паста, способствующая росту новой ткани. Только после этих этапов проводится пломбирование.
На поздних стадиях предполагается хирургическое лечение способами цистэктомии (когда образование удаляется вместе с оболочкой и пораженной верхушкой корня) и цистотомии (при этом удаляется передняя стенка, а ротовая полость сообщается с кистой). Самым простым оперативным методом считается гемисекция – здесь удаляется киста, корень зуба и часть поврежденной коронки.
Перикоронит
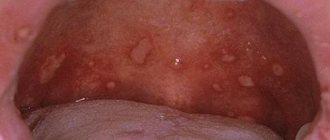
Так, называется воспаление, развивающееся при прорезывании зуба мудрости, в запущенных случаях проявляется гнойным периоститом (нагноением десны). Во время роста проблемного восьмого моляра такая проблема встречается часто – у 60–80% пациентов. Главной причиной считается микробная флора (стрептококки, стафилококки, анаэробы), обитающие в полости рта и скапливающиеся в нависающем над зубом десневом кармане.
Вот основные факторы, которые могут повлиять на развитие перикоронита:
- травмирование слизистой ткани десны и сформировавшегося капюшона над моляром;
- появление эрозии и изъявлений на поверхности эпителия;
- сроки прорезывания зуба.
Начинается заболевание с появления острой боли в районе прорезывающегося зуба, при этом человеку становится трудно жевать, а прикосновение к воспаленной десне вызывает массу дискомфорта. Через 2–3 суток ухудшается общее состояние, болевой синдром становится интенсивным, повышается температура, боль иррадиирует в висок, ухо и глазницу. В запущенной стадии начинает выделяться гной, край слизистой ткани повреждается, а затем рубцуется, что вызывает вторичное инфицирование.
Для постановки диагноза перикоронит проводится общий осмотр и рентгенография.
Терапия предполагает иссечение слизистой оболочки, нависающей над коронкой и противовоспалительное лечение (если рост зуба происходит в правильном направлении). Если же он растет в сторону языка, щеки или горизонтально, показано его удаление. После операции больному назначают антибиотики, на 2–3 сутки присоединяют полоскание и обработку антисептическими мазями.
Болезни десен: лечение
Как это не прискорбно, но самые адекватные и выполняющие абсолютно все рекомендации врача-пародонтолога пациенты – это те, кто долго занимался самолечением с помощью различных полосканий, мазей, а также использовал разные зубные пасты «для десен». Когда такие пациенты приходят с подвижными зубами и гноетечением из пародонтальных карманов, то их уже не нужно убеждать – 1) в неэффективности такого самолечения, 2) в необходимости регулярно тратить деньги на снятие зубных отложений, 3) в необходимости чистить зубы после каждого приема пищи, включая использование зубной нити, а не 2 раза в день.
Да, у таких пациентов сложная ситуация в полости рта, но с ними легко работать. И когда уже через несколько дней адекватной терапии – они видят первые положительные результаты, и ты далее рекомендуешь сделать им шинирование подвижных зубов стекловолокном или кюретаж пародонтальных карманов – они без вопросов записываются и делают это. Но есть и другие пациенты, у которых «не все так плохо», и которые почти всегда с недоверием выслушивают твои рекомендации – удалить зубные отложения, сделать кюретаж, шинирование, протезирование. Они вечно думают, что их обманывают и разводят на деньги, ну и на последок они всегда спрашивают «сколько стоит» и далее пропадают на 1-2-3 года.
Когда они приходят снова – они уже тоже готовы на все, лишь бы не удалять зубы и не носить съемные протезы, но во многих случаях только это и остается сделать. Поэтому, читая эту статью, у вас есть 2 выбора. Первый вариант – вы можете взять для себя только схему проведения противовоспалительной терапии, и далее – лечиться дома самостоятельно. Второй вариант – тоже пройти курс домашней противовоспалительной терапии, но перед этим – посетить врача-пародонтолога как минимум для удаления причинного фактора воспаления десен, т.е. над- и поддесневых зубных отложений.
Важно: помните, что гингивит обратим, и его правильное лечение ведет к полному прекращению воспаления в деснах, и если после лечения – гигиена полости рта будет качественной и регулярной, то гингивит у вас больше никогда не возникнет. Развитие пародонтита начинается с разрушения зубодесневого прикрепления (т.е. прикрепления десневого края к шейкам зубов). Как только волокна этого прикрепления будут разрушены – для патогенных бактерий открывается путь под десну, и там они делают то, что умеют лучше всего – начинают разрушать костную ткань, а также периодонтальное прикрепление (за счет которого корни зубов крепятся к кости).
Восстановить разрушенное зубодесневое прикрепление, периодонтальное прикрепление – уже невозможно. Возникший пародонтит можно только стабилизировать на той стадии, на которой вы обратились к врачу. Ниже мы расскажем об общих принципах лечения болезней десен, также вы найдете полезные ссылки, где некоторые вопросы лечения обсуждаются намного подробнее (чем в этой обзорной статье).
Как лечить десны при гингивите –
Вообще нужно начинать с консультации пародонтолога, и если при осмотре обнаружатся пародонтальные карманы, то врач направляет пациента на панорамный снимок зубов – с предварительным диагнозом «хронический генерализованный пародонтит». Если же ставится диагноз «катаральный гингивит», то это повод для радости, т.к. в этом случае лечение будет состоять – только из снятия зубных отложений, короткого курса противовоспалительной терапии, а также обучения гигиене полости рта.
Снятие микробного налета и зубного камня проводится чаще всего при помощи ультразвуковой чистки. Это вполне безболезненная процедура – при условии отсутствия повышенной чувствительности шеек зубов (в противном случае может потребоваться проведение анестезии). Обычно при гингивите достаточно только 1-2 посещений пародонтолога, который снимет вам зубные отложения, отполирует зубы, а также назначит антисептические полоскания и аппликации геля на десны. Ну и обязательно научит вас пользоваться зубной нитью и правильно чистить зубы.
Видео удаления зубных отложений ультразвуком –
Противовоспалительная терапия –
Противовоспалительная терапия назначается стоматологом сразу после ультразвуковой чистки зубов, и ее продолжительность составит – 7-8 дней для лечения катарального гингивита, а также 10 дней – для пародонтита. В большинстве случае (за исключением пациентов с гнойным отделяемым из пародонтальных карманов) – нет никакой необходимости проводить антисептические полоскания и обработку десен гелем на приеме у стоматолога, вы прекрасно с этим справитесь и дома.
Процедуры проводятся 2 раза в день – утром и вечером (после завтрака/ ужина и следующей за ними гигиены полости рта). Обращаем внимание, что последовательность должна быть именно «завтрак → чистка зубов», а не наоборот. Сначала вы должны выполнить антисептическое полоскание полости рта раствором хлоргексидина. В зависимости от выраженности гингивита – эффективная концентрация хлоргексидина должна быть от 0,12 до 0,25%, но если речь идет о пародонтите, то полоскать рот стоит только 0,2-0,25% хлоргексидином.
Почему именно такие концентрации – вы можете прочитать по ссылке выше, и в этой же статье вы найдете информацию и по конкретным ополаскивателям, которые содержат хлоргексидин в такой концентрации. Для полоскания нужно набрать в рот 10-12 мл раствора (это примерно 1 глоток) и, ничего не сплевывая, прополоскать рот в течение 1 минуты. После сплевывания раствора важно не споласкивать рот водой! И далее нужно будет нанести на десны противовоспалительный гель.
Схема нанесения геля – мне пришлось пролечить тысячи пациентов с гингивитом и пародонтитом, и по моему мнению наиболее эффективным противовоспалительным гелем является препарат Холисал. Если его цена для вас высока, то альтернативой может быть гель Пародонтоцид (однако он эффективно сработает, только если применять его с антисептическими полосканиями, где концентрация хлоргексидина будет не меньше 0,2%).
Перед нанесением этого геля на десну – желательно подсушить влажную слизистую оболочку десен при помощи сухого марлевого тампона, т.к. в этом случае гель будет лучше фиксироваться. Наносить гель стоит только перед зеркалом, как следует оскалившись (так, чтобы вы хорошо видели десневой край вокруг шеек зубов). Гель следует наносить только на краевую часть десны вокруг зубов, т.е. на десневой край – при помощи чистого пальца. Для этого вы будете выдавливать порции геля на кончик указательного пальца, и переносить с него гель на десну.
Оптимально сначала провести обработку десны вокруг нижних зубов, а потом и вокруг верхних. На десневой край со стороны передней поверхности зубов – гель лучше всего наносить в 2 этапа. Сначала втереть небольшие порции геля легкими массирующими движениями, после чего вторым этапом – уже нанести гель без массажа и оставить его на десне. Со стороны неба/ языка – гель наносить также желательно, но тут достаточно только втереть небольшие порции геля.
Важно: обращаем ваше внимание на то, что в процессе нанесения геля всегда будет выделяться слюна, но ее не нужно копить в полости рта или специально сплевывать (проглатывайте ее как обычно). Кроме того, после обработки десны гелем – нежелательно пить в течение 30-40 минут, а также нежелательно принимать пищу и не полоскать рот в течение 2-3 часов. Вторая обработка – должна проводиться вечером по аналогичной схеме (ужин → гигиена полости рта → антисептическое полоскание → аппликация геля на десну). И так все 7-8 или 10 дней – в зависимости от вида воспаления десен.
Полезные ссылки –
→ Лучшие средства для полоскания рта, → Рейтинг лучших гелей для десен.
Обучение гигиене полости рта –
Помните, что эффект от лечения будет недолгим, если вы по-прежнему не будете пользоваться зубной нитью, а также чистить зубы после каждого приема пищи. Как правильно чистить зубы – вы можете посмотреть на следующем видео, а исчерпывающие рекомендации по гигиене полости рта вы найдете в статье, ссылка на которую стоит под видео.
→ Подробные рекомендации по гигиене полости рта
Как лечить десны при пародонтите –
Начинать нужно с консультации врача-пародонтолога и анализа панорамного рентгеновского снимка. Базовая терапия будет заключаться по-прежнему в снятии зубных отложений и проведении противовоспалительной терапии, в которую может быть дополнительно включена и системная антибиотикотерапия. От гингивита пародонтит отличается наличием не только наддесневых, но и поддесневых зубных отложений, которые локализуются в пародонтальных карманах.
Проблема в том, что не только обычные терапевты-стоматологи, но и даже многие врачи-пародонтологи – поддесневые отложения снимают достаточно плохо. Дело в том, что поиск поддесневых зубных отложений и их удаление – требуют большого объема времени врача (значительно большего, чем для удаления наддесневых зубных отложений), а время в современной стоматологии – это деньги. Поэтому при пародонтите средней/ тяжелой степени – для качественного удаления отложений может потребоваться даже 3-4 посещения стоматолога. Удаление отложений обычно проводится при помощи ультразвука (ультразвукового скалера), а вот аппарат системы Вектор применять для первичного удаления зубных отложений – мы не рекомендуем.
В зависимости от степени разрушения костной ткани и глубины пародонтальных карманов – может потребоваться проведение шинирования подвижных зубов, депульпирование зубов, удаление сильно подвижных зубов, кюретаж десневых карманов, протезирование отсутствующих зубов и т.д. Таким образом, дальнейшее лечение для каждого пациента будет индивидуальным, что зависит от конкретной ситуации в полости рта. Более подробно о специальных дополнительных методах лечения читайте в статье:
→ Лечение средней и тяжелой формы пародонтита
Как лечить десны при пародонтозе –
Лечение этой формы заболевания кардинально отличается от лечения гингивита или пародонтита. т.к. причиной пародонтоза является дистрофия и склероз тканей, а не микробный фактор и воспаление. Основное лечение будет направлено на стимулирование кровообращения в деснах (для этого используются преимущественно физиотерапевтические методы), а также – на нормализацию окклюзионных контактов между верхними и нижними зубами.
Эффективные методы физиотерапии при пародонтозе –
- вакуум массаж десен (включая создание вакуумных гематом),
- электрофорез лекарственных препаратов,
- применение диадинамических токов,
- применение гелий-неонового лазера.
Все вышеперечисленные методики проводятся только на базе физиотерапевтического кабинета, направление на процедуру вам может дать ваш стоматолог. Кроме физиотерапевтических методов эффект может дать регулярный массаж десен, который можно проводить при помощи пальца. Дополнительный эффект могут оказать регулярные курсы применения геля Асепта, содержащего продукты пчеловодства, что позволит улучшить кровообращение в деснах.
Поражения эмали
Распространенной проблемой среди пациентов стоматологических клиник является истирание эмалевого слоя моляров, имеющее обратимые последствия. Возникает оно по причине недостатка кальция и фтора в организме, употребляемой пище и воде, а также на развитие влияют наследственные факторы, вредные привычки, механические травмы и прочие факторы.
Необратимое стирание эмали наблюдается после реставрации зубов, точнее, в процесс установки коронок, виниров и протезов, верхний слой снимается ортодонтом. Но существуют и отдельные патологии, которые подлежат долгому и тяжелому лечению, они также относятся к заболеваниям зубов.
Гипоплазия эмали
Это специфическая патология, при которой нарушается развитие эмалевого слоя из-за неправильного процесса метаболизма. Организм не получает нужных микроэлементов, в результате эмаль становится тонкой и уязвимой. Гипоплазия говорит о нарушениях обмена белков и серьезных проблемах со здоровьем. Местная гипоплазия поражает отдельные зубы, при этом эмаль приобретает желтый оттенок, стирается частично или полностью.
Заболевание встречается у детей и подростков, но может поразить и моляры взрослого человека
Системное заболевание поражает сразу все моляры, а формируется при нарушениях внутриутробного развития (при заболеваниях матери краснухой, токсоплазмозом, употреблении тетрациклиновых антибиотиков), а также в раннем детстве, из-за несбалансированного питания и проблемах с обменом веществ. Симптомы:
- появление желтых пятен на эмалевом слое, белых полос, точек и углублений;
- присутствие на коронке участков, где эмаль отсутствует полностью;
- изменение формы зубов, когда эмаль стирается на всей их поверхности, в зависимости от локализации видоизмененных моляров выделяют зубы Фурнье (форма бабочки), Гетчинсона (выемка на резцах в виде полукруга) Пфлюгера (передние зубы имеют недоразвитые бугры) и «тетрациклиновые (эмаль недоразвита и окрашена в ярко-желтый цвет).
Лечение может быть только симптоматическим, поскольку изменения носят необратимый характер. Терапия заключается в реконструкции эмали, при больших очагах поражения проводят пломбирование композитным материалом. При полном отсутствии верхнего слоя на зуб устанавливается коронка.
Флюороз
Заболевание флюороз развивается в результате переизбытка фтора, поступающего в организм человека, носит эндемический или профессиональный характер. Чаще всего заболевание диагностируется у детей, проживающих в неблагоприятных регионах, с водой, обогащенной фтором, во время прорезывания моляров. При этом молочные зубы не поражаются, поскольку плацента надежно защищает плод от избытка фтора.
При легкой стадии заболевания возникают пятнистая и штриховая формы, при средней и тяжелой – меловидно-крапчатая, эрозивная и деструктивная. Если у пациента выраженная степень патологии, нередко моляры страдают от разных ее форм. Симптомы зависят от разновидности заболевания:
- штриховая форма – на поверхности моляров появляются меловые штрихи и полосы, хорошо заметные при высушивании зубов, полосы могут сливаться в пятна;
- пятнистая форма – на эмали заметны пятна разного диаметра, сливающиеся между собой, поверхность их гладкая и блестящая;
- меловидно-крапчатая форма – пораженные зубы приобретают матовый оттенок, на них видны пигментированные точки и пятна, при этом эмаль быстро стирается, а под ней видна коричневая дентиновая ткань;
- эрозивная форма – участки деструкции на поверхности большие, на них эмаль стерта полностью;
- деструктивная форма – эрозии появляются не только на эмали, но и подлежащих твердых тканях резцов, зуб становится хрупким, нарушается его форма, однако полость не вскрывается за счет формирования заместительного дентина.
Лечение заключается в смене питьевой воды, если анализ показал, что она перенасыщена фтором
Пациенту показан прием кальция и фосфора, для предупреждения дальнейшего разрушения зубов. Проводится лазерное или химическое отбеливание, с последующей реминерализацией курсом 15-20 процедур, однако при тяжелых формах эти методы не эффективны. Таким пациентам рекомендуется установка виниров, а также металлокерамических коронок.
Гингивит –
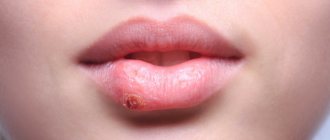
Гингивит – это воспаление десневого края, включая межзубные десневые сосочки (т.е. той части десны, которая непосредственно прилегает к шейкам зубов). Основные симптомы этого заболевания – периодическая кровоточивость и болезненность десен при чистке зубов, покраснение или синюшность десневого края, отек десневых сосочков, часто присутствует и неприятный запах изо рта. Гингивит с преобладанием таких симптомов стоматологи называют «катаральным».
Болезни десен: фото зубов при гингивите
Причиной развития катарального гингивита является исключительно недостаточная гигиена полости рта. В результате чего у шеек зубов скапливается мягкий микробный зубной налет, а также могут образовываться твердые зубные отложения (речь идет о зубном камне). В данном случае развитие воспаления связано с тем, что патогенные бактерии, входящие в состав микробного налета и зубного камня, выделяют различные токсины и медиаторы воспаления, которые и запускают в десне цепь воспалительных реакций.
Поэтому основное лечение воспалительных болезней десен – всегда направлено на устранение причинного фактора, т.е. на удаление зубных отложений (+ нормализацию гигиены полости рта). Нужно отметить, что гингивит является самой простой и быстро-излечимой формой воспаления десен, если, конечно, лечение проводится правильно – с регулярным удалением зубных отложений ультразвуком (периодичность этой процедуры будет зависеть от качества гигиены полости рта у пациента).
Важно: воспаление при гингивите затрагивает только слизистую оболочку десны – без разрушения зубодесневого прикрепления или костной ткани вокруг зубов (что характерно уже для более тяжелой формы воспаления десен – для пародонтита). Но превращение гингивита в пародонтит является только вопросом времени, если пациент делает упор в лечении на антисептические полоскания рта и аппликации гелей на десны, а не на удаление зубных отложений и качественную гигиену.
Гипертрофическая форма гингивита –
Катаральный гингивит является самой часто встречающейся формой гингивита, однако не единственной его формой. Иногда у пациентов можно встретить гипертрофическую форму гингивита, которая проявляется увеличением объема десневых сосочков или десневого края в целом (как правило, только в области передних зубов). Чаще всего эта форма встречается у беременных женщин и подростков, и связана с гормональными изменениями в организме. Существуют отечная и фиброзная форма гипертрофического гингивита.
При отечной форме увеличение десневых сосочков происходит за счет их хронического стойкого отека, который практически не поддается лечению. Эта форма может возникнуть не только у беременных, но и у пациентов с длительно существующим катаральным гингивитом (на фоне отсутствия адекватного лечения). При фиброзной форме увеличение десен происходит за счет разрастания фиброзной ткани (рис.4). Подробнее о формах катарального и гипертрофического гингивита, схемах их лечения – вы можете прочитать по ссылке ниже.
→ Лечение гингивита у взрослых
Профилактика заболеваний зубов
- В качестве мер предотвращения заболеваний зубов специалисты рекомендуют следующие методы:
- отказ от курения – во время употребления никотина происходит сужение капилляров, питающих ткань десен, в результате возникает дефицит питательных веществ, ведущий к пародонтозу;
- правильно питание – для предупреждения патологий зубов и десен необходимо ограничить количество мучной, углеводной пищи, сладких и газированных напитков;
- регулярная гигиена ротовой полости – включает чистку зубов дважды в день, использование ополаскивателей и зубной нити;
- своевременное лечение кариеса – предотвратит осложнения в виде пульпита, периостита и прочих опасных последствий.
Какие еще есть способы профилактики заболеваний – подскажет стоматолог, которого необходимо посещать как минимум раз в полгода. Ведь развивающиеся проблемы с зубами и деснами обычный пациент может просто не замечать.
Сегодня было рассказано об основных заболеваниях зубов, для того, чтобы каждый человек мог вовремя заподозрить у себя проблемы, обратиться к доктору для диагностики и выбора правильного метода лечения. Игнорирование непонятных пятен на эмали, болевых ощущений, отечности и покраснений десен может привести к опасным последствиям в виде нагноения соединительных тканей и заражения крови.
Лечение стоматологических заболеваний
Лечение стоматологических заболеваний всегда проходит в стенах стоматологической клиники, в домашних условиях могут проводиться только вспомогательные процедуры – полоскания, аппликации, прием таблеток – которые назначил врач. Разные патологии требуют индивидуального подхода к лечению, но чаще всего проводятся такие процедуры:
- Пломбирование с предварительным очищением от разрушенных тканей.
- Депульпирование – удаление пульпы при ее воспалении.
- Установка протезов и микропротезов для устранения видимых дефектов и укрепления коронок.
- Установка конструкций для исправления зубного ряда: брекет-систем, ортодонтических кап.
- Хирургическое лечение – удаление поврежденной части коронки, корня, опухоли или всего больного зуба целиком. Обычно к удалению приступают, если стоматологу не удается вылечить заболевание, или, когда оно слишком опасно для здоровья пациента.
Стоматологические проблемы не только неприятны, но и опасны для здоровья. Результатом длительного развития заболевания может стать ухудшение общего состояния больного, потеря зубов или распространение инфекции во внутренние органы. Предотвратить опасные последствия подручными домашними средствами невозможно, нужно обращаться за помощью к квалифицированным стоматологам.